#تومور متاستاز
Explore tagged Tumblr posts
Text
سرطان معده چند مرحله دارد؟
درمان این سرطان به وخامت حال، سن و سلامت و شرایط شخص بستگی دارد. اطلاع از اینکه شخص در چه مرحله ای از بیماری است و سرطان تا چه بخش هایی متاستاز داده است، تأثیر مهمی بر روند درمان سرطان خواهد داشت.
سرطان معده در چندین مرحله مختلف در بدن منتشر می شود که هر یک علائم سرطان معده خاص خود را دارند. در اینجا به طور خلاصه به این مراحل اشاره می کنیم:
۱. مرحله صفر
در مرحله صفر، تعدادی از سلول های ناسالم داخلی بافت معده به سلول سرطانی تبدیل می گردند. به طور معمول مناسب ترین روش درمان در این مرحله از بیماری، جراحی است که طی آن پزشک معالج کل معده فرد یا بخش های آسیب دیده، همراه با تعدادی از غدد لنفاوی پیرامون معده را از بدن خارج می نماید.
۲. مرحله یک
در مرحله یک، غدد لنفاوی درگیر می شوند و ایجاد تومور های سرطانی در لایه مخاطی می کنند. راه درمان این مرحله نیز جراحی و بیرون آوردن بخش سرطانی معده یا تمام معده است. جهت کوچک نمودن تومور سرطانی قبل از عمل یا از بین بردن سلول های سرطانی بعد از عمل، مناسب ترین گزینه شیمی درمانی یا کمورادیوتراپی خواهد بود. این روش در حقیقت ترکیبی از رادیوتراپی و شیمی درمانی است که جهت از بین بردن سلول های سرطانی، از ذرات با انرژی زیاد استفاده می گردد.
۳. مرحله دو
در این گام احتمالا غدد لنفاوی نیز به طور کامل درگیر می شود و سلول های سرطانی به لایه های درونی تر معده می رسند. ��مل و برداشتن قسمت آسیب دیده یا تمام معده و غدد لنفاوی راه درمان در مرحله دو این سرطان است. در کنار آن شیمی درمانی و کیمورادیودرمانی نیز جهت بهبود وضعیت فرد به وسیله پزشک تجویز می شود در این مرحله علائم سرطان معده پیداست.
۴. مرحله سه
در این گام از سرطان شاهد درگیری تمام معده و اندام های نزدیک آن همچون روده کوچک و طحال هستیم. البته گاهی نیز تنها غدد لنفاوی درگیر می شوند و سرطان به اندام های نزدیک سرایت نمی کنند. عمل و برداشتن همه معده و شیمی درمانی روش درمانی پیشنهادی برای این مرحله از سرطان است که به طور معمول طی آن فرد به طور کامل معالجه می شود در این مراحل علائم سرطان معده مشخص است.
۵. مرحله چهار
آخرین مرحله این سرطان که سلول های سرطانی به تمام بدن متاستاز داده و ریه و مغز نیز درگیر می شوند، مرحله چهارم است. در این مرحله که به نوعی سرطان معده بدخیم به حساب می آید، متأسفانه تقریبا دیگر امکان درمان وجود ندارد. درمان های تجویز شده در این مرحله صرفاً برای کاهش علائم سرطان معده و کمتر درد کشیدن شخص خواهد بود.
0 notes
Video
tumblr
عمل جراحی تومور متاستاز مخچه توسط دکتر محمد صمدیان
جهت ویزیت آنلاین میتوانید به دایرکت اینستاگرام و یا شماره ٠٩١٢٦٨١٤٥١٦ واتساپ در ارتباط باشید. تلفن های تماس: 09128352269 ️021-88654207-8 آدرس مطب :تهران خیابان ولیعصر بالاتر از پارک ساعی روبروی بیمارستان دی، خیابان دوم گاندی، ساختمان پزشکان آریا، طبقه 3، واحد8 www.isbclinic.com
0 notes
Text
علائم سرطان روده
علائم سرطان روده چیست
روبان آبی که کمی از نوع معروفش در دیابت پررنگتر است متاسفانه مبتلایان به آن را خیلی سریع به یاد علائم سرطان روده میاندازد. نماد یک بیماری تا حدودی پنهان و اگر به موقع شناسایی نشود، بسیار خطرناک که در کمین همه انسانها با سبک زندگی اشتباه نشسته است. این سرطان که البته هم در روده بزرگ و هم در روده کوچک مورد بررسی قرار میگیرد با نامهای سرطان کولون(Colon Cancer)، سرطان رکتوم یا چنگار روده بزرگ نیز مشهور است. در واقع سرطان روده به رشد سلولهای سرطانی در کولون یا رکتوم (بخشی از روده بزرگ) گفته میشود. این بیماری به دلیل رشد غیرطبیعی سلولها اتفاق میافتد که میتوانند به بافتهای دیگر بدن حمله کنند (متاستاز) یا در آنها تکثیر داشته باشند.
نشانهها و علائم سرطان روده میتواند شامل مواردی همچون خون در مدفوع (هماتوشزی)، تغییر در حرکات روده، کاهش وزن و خستگی همیشگی باشد. بسیاری از سرطانهای روده بزرگ به دلیل عوامل ناشی از سبک زندگی و افزایش سن ایجاد میشوند و تعداد کمی از موارد به خاطر اختلالات ژنتیکی ارثی اتفاق میافتند. عوامل مرتبط با رژیم غذایی که خطر این بیماری را افزایش میدهند شامل گوشت قرمز و گوشتهای فرآوری شده و همچنین مصرف زیاد الکل است. عامل خطر دیگر بیماری التهابی روده است که مواردی از قبیل بیماری کرون و کولیت زخمی را در بر میگیرد.
سرطان روده بزرگ را میتوان با گرفتن نمونه کولون در طول سیگموئیدوسکوپی یا کولونوسکوپی تشخیص داد. غربالگری در کاهش احتمال مرگ ناشی از سرطان روده بزرگ مؤثر است و با شروع سن ۵۰ سالگی و بعد از آن به صورت مداوم تا سن ۷۵ سالگی توصیه میشود. درمانهایی که برای سرطان روده به کار میرود، میتواند شامل ترکیبی از جراحی، پرتودرمانی، شیمیدرمانی و درمان هدفمند باشد.
احتمال درمان سرطانهای محدود به درون دیواره کولون، با جراحی وجود دارد، اما سرطانی ��ه در سراسر بدن گسترش یافته، معمولاً قابل درمان نیست و مدیریت بر روی بهبود کیفیت زندگی و علائم بیماری متمرکز میشود. مطالعاتی که به تازگی به وسیله محققان کالج پزشکی ویل کورنل آمریکا انجام شد نشان میدهد که فعال کردن مجدد یک ژن، رشد سلولهای سرطانی روده را متوقف و سلولها را به بافت سالم تبدیل میکند. ۸۰ تا ۹۰ درصد تومورهای کولورکتال به دلیل جهش در همین ژن اتفاق میافتد؛ بنابراین معکوس کردن فعالیت این ژن، نقش بسزایی در توقف رشد تومور سرطانی دارد. برای مشاوره تلفنی پزشکی با مجموعه آزمایش آنلاین همراه باشید.
علائم اصلی سرطان روده
اغلب سرطان ها در کولون یا رکتوم از پولیپ ها ایجاد می شوند، بنابراین غربالگری برای پیدا کردن یا برداشتن آنها به جلوگیری از رشد آنها کمک میکند.
کاهش وزن ناگهانی و یا رشتهای و باریک شدن مدفوع یکی از این علامتها است.
خونریزی رکتال به رنگ قرمز روشن یا تیره
مدفوع رشته ای یا باریک
تنسموس، احساس نیاز به تخلیه روده، در حالی که چیزی از آن خارج نمیشود
کم خونی ناشی از فقر آهن
درد مداوم شکم
کاهش وزن
اگر چه ممکن است این علائم ناشی از بیماری های دیگر مانند بواسیر یا بیماری های التهابی روده باشد، اما بایستی حتما در مورد آنها با پزشکتان مشورت نمایید. خون در مدفوع، حتی اگر به طور گاه و بیگاه دیده شود، نبایستی نادیده گرفته شود ، بنابراین در صورت مشاهده هر گونه علائم که ذکر شد با مشاوره تلفنی پزشکی آزمایش آنلاین تماس گرفته و در صورت نیاز آزمایشات مربوطه را هر چه سریعتر انجام دهید.
در مرحله اول سرطان روده بزرگ، هیچ گونه علائم واضحی وجود ندارد ، به محض بروز و گسترش علائم، آنها ممکن است بسته به اندازه و محل تومور متفاوت باشند همچنین علائم اولیه ممکن است تنها روده بزرگ را تحت تأثیر قرار دهند و منجر به تغییر در عادات روده شوند و با رشد سرطان، ممکن است در بدن پخش شده و علائم سیستمیک مانند خستگی و کاهش وزن، کل بدن شما را تحت تأثیر قرار دهند.
بیماران مبتلا به سرطان متاستاتیک روده ممکن است به نشانه ها قبل از تشخیص بیماری توجه نکنند. ع��ائم سرطان کولورکتال متاستاتیک به اندازه تومور یا تومورها و جایی که سرطان خارج از روده بزرگ یا مقعد پخش شده است، بستگی دارد. با آزمایش ژنتیک سرطان بیشتر آشنا شوید.
اگر متوجه علائمی شدهاید که برطرف نمیشود و شما را نگران کرده است حتما به پزشک مراجعه کنید. جواب آزمایش مدفوع نشان دهنده چیست؟
از پزشک بپرسید از چه زمانی غربالگری سرطان روده را شروع کنید. معمولا از 50 سالگی باید غربالگری شروع شود اما برای افرادی که احتمال سرطان روده بزرگ در آنها بیشتر است غربالگری زودتر شروع میشود و احتمالا دفعات آن بیشتر است. غربالگری سرطان روده بزرگ را میتوان با کولونوسکوپی انجام داد و یکی دیگر از موارد استفاده کولونوسکوپی زمانی است که پزشک به دنبال پیدا کردن پلیپ در بدن بیمار است.
0 notes
Text
آزمایش CEA
آزمایش CEA چیست؟
آزمایش آنتی ژن کارسینوامبریونیک که به اختصار آزمایش CEA گفته میشود. آنتی ژن Carcinoembryonic پروتئینی است که بطور طبیعی در بافت جنین درحال رشد در رحم مادر یافت میشود، پس از تولد مقدار این آنتی ژن درخون کاهش می یابد یا از بین میرود.
چه زمانی نیاز به انجام آزمایش CEA داریم ؟
• برای بررسی سیر درمانی سرطان کولون (روده بزرگ)
• اندازه گیری میزان CEA حین ، قبل و بعد از عمل جراحی ، جهت ارزیابی نتیجه عمل جراحی
• بررسی از نظر متاستاز (گسترش) سرطان به بافتهای دیگر بدن یا عود بیماری پس از درمان
• اندازه گیری میزان CEA در طول درمان با داروهای شیمیایی جهت اطلاع از کارایی درمان بکار رفته.
سطح CEA طبیعی در خون چقدر است؟ سطح CEA طبیعی کمتر از 5 نانوگرم بر میلی لیترng/mL) (و یا کمتر از 5 میکروگرم در لیتر (( mcg/L است.
برخی از علت های افزایش CEA خون:
• سرطان ریه
• سرطان تخمدان
• سرطان پستان
• سرطان پروستات
• سرطان پانکراس
• هیپوتیروئیدیسم (کم کاری تیروئید)
• شرایط التهابی (بیماریهای التهابی روده، التهاب لوزالمعده و …)
• افرادی که مرتب سیگار میکشند
• زخم دوازدهه
درصورت مشاهده کاهش سطح CEA خون به این نتیجه میرسیم که تومور ریشهکن شده است یا بیان کننده اثربخشی درمان است.
برای اطلاعات بیشتر و انجام آزمایش CEA به آزمایشگاه دکتر شریفی اصفهان مراجعه کنید.
0 notes
Text
دلایل بیماری های مروبوط به پروستات
📷علت بیماری های پروستات: در این مطلب پزشکی به بررسی موارد مرتبط با بیماری پروستات می پردازیم. در صورتی که در این خصوص سوالی دارید، در انتهای این مطلب از دکتر حجت سلیمی بپرسید. فهرست این مطلب :اپیدمیولوژی کانسر پروستات سن بیماران در زمان تشخیص تأثیر غربالگری روی مرگ و میر بیماری ریسک فاکتورها جنبه های فامیلی التهاب و عفونت ویتامین D و کلسیم چاقی و رژیم غذایی فیناستراید پاتولوژی کانسر پروستات آدنوکارسینوم پروستات گرید (grade) کارسینوم داکتال پروستات سونوگرافی پروستات و بیوپسی پروستات آمادگی بیمار اپیدمیولوژی کانسر پروستاتدر ادامه مطلب علت بیماری های پروستات کانسر پروستات شایع ترین بدخیمی غیر پوستی و پنجمین سرطان شایع و دومین سرطان شایع مردان در سراسر جهان است. تفاوت های بین نژادهای مختلف در زمینه کانسر پروستات بیشتر از این که صرفا به ساختار ژنتیکی آنها بستگی داشته باشد به محیط اطراف، رژیم غذایی، سبک زندگی و آگاهی و نگرش افراد به وضع سلامتی بستگی دارد و از آنها می توان به رژیم غذایی مملو از چربی، سطح بالاتر تستوسترون سرم، مسائل مالی، تفاوت در وضعیت غربالگری و استفاده از درمان های aggressive اشاره کرد.سن بیماران در زمان تشخیصکنسر پروستات به ندرت در افراد پایین تر از ۵۰سال تشخیص داده می شود. سن متوسط بیماران در زمان تشخیص ۶۸سال است.Stage بیماری در زمان تشخیصدر دهه های اخیر، شناسایی موارد کانسر پروستات در Stage های پایین تر افزایش یافته است و به طور معکوس شناسایی موارد متاستاتیک کاهش یافته است و این مسأله تا حد زیادی به علت غربالگری گسترده کانسر پروستات به وسیله PSA است.تأثیر غربالگری روی مرگ و میر بیماریدر ادامه مطلب علت بیماری های پروستات سودیخشی غربالگری با PSA و با در نظر گرفتن عوارض ناشی از موارد مثبت کاذب مثل عوارض روانی ایجاد شده در بیمار و خانواده وی و علی رحیم اثبات کاهش مورتالیتی ناشی از کانسر فقط به میزان ۲۰% و آن هم فقط در یکی از مطالعات، (ALA) American Urological Associationهمچنان غربالگری کانسر پروستات را در مردان بدون علامت ۴۰-۷۵ سال را که انتظار طول عمر بیش از ۱۰ سال دارند، پیشنهاد می کند.ریسک فاکتورها بیماری پروستاتجنبه های فامیلیدر ادامه مطلب علت بیماری های پروستات شواهد اپیدمیولوژیک متعددی نقش عوامل ژنتیک و فامیلی را در کانسر پروستات مطرح می کند. ۸۵% موارد کانسر پروستات. اسپورادیک بوده و ۱۵% بقیه را موارد فامیلیال و ارثی تشکیل می دهند. خطر نسبی ابتلا به کانسر پروستات در صورت درگیری برادر بیمار بیش از پدر وی است (۳۷/۳=RR در مقابل ۱۷/۲=RR). در صورت درگیری بیش از ۲ نفر از اقوام درچه یک بیمار، این میزان خطر نسبی به بیش از ۵ برابر می رسد.التهاب و عفونتعفونت مزمن در طول زمان می تواند زمینه ساز کانسر باشد. شواهدی وجود دارد که نشان می دهد پدیده ای مشابه برای کانسر پروستات نیز می تواند وجود داشته باشد. متاآنالیزها نشان دهنده ارتباط STD و پروستاتیت با کانسر پروستات است.آندروژن هاآندروژن اصلی در یافت پروستات دی هیدروتستوسترون (DHT) است که تحت تأثیر آنزیم ۵α-Reductase و از تستوسترون ساخته می شود. ۲ نوع ایزو آنزیم ۵ α-Reductase وجود دارد. نوع I آن بیشتر در پوست و کبد و نوع II آن بیشتر در پروستات دیده می شود.آندروژن ها در ایجاد، تکامل و تداوم کانسر پروستات تقش ثابت شده ای دارند. در صورت فقدان آنزیم ۵ α-Reductase و یا در صورت عدم فعالیت آن و یا فقدان تستوسترون، کانسر پروستات ایجاد نمی شود.اغلب کانسرهای پروستات حداقل برای مدتی به Androgen-deprivation therapy پاسخ می دهند و ثابت شده که مهار تبدیل تستوسترون به آندروژن قوی تر DHT، باعث کاهش ۲۵درصدی در بروز کانسر پروستات می شود.ویتامین D و کلسیمشواهد متعددی دلالت بر نقش پیش گیرنده ویتامین D در ایجاد کانسر پروستات دارد و متقابلا میزان بالای کلسیم در رژیم غذایی در ایجاد کانسر پروستات نقش موثری دارد.چاقی و رژیم غذایینحوه بروز کانسر پروستات و مرگ و میر ناشی از آن با میزان مصرف چربی همپوشانی قابل توجهی دارد ولی اگرچه مطالعات اپیدمیولوژیک ارتباط قابل توجهی بین نوع و میزان مصرف چربی و بروز کانسر پروستات را مطرح می کند، در بیماران چاق احتمال بروز کانسر Low-grade کاهش و احتمال بروز کنسر High-grade افزایش می یاید.ژن هادر تعدادی از مطالعات بروز فامیلیال کانسر پروستات و کانسر پستان گزارش شده و ۲ ژن مهم موثر در کنسر پستان شامل BRCA1 و BRCA2 در مواردی از کانسر پروستات هم دخیل بوده است.ریسک کانسر پروستات در مردان حاصل BRCA2 ، ۲ برابر افراد فاقد این ژن بوده و این ریسک در صورت دارابودن BRCA2 در حدود ۷-۵ برابر افزایش می یاید و همچنین ERCA2 با بروز کانسر در سنین پایین مرتبط است.بخوانید : بیماری پروستات چیست؟Chemopreventionدر ادامه مطلب علت بیماری های پروستات ابزار مورد استفاده در پیشگیری از
سرطان شامل تغییرات در سبک زندگی (تغییر رژیم غذایی- توقف مصرف سیگار و ورش منظم) و Chemoprevention (یعنی است��اده از برخی مواد طبیعی با سنتتیک غیر سمی است که پیشگیری از کانسر می شود) است.بروز و شیوع بالای کانسر پروستات و میزان بالای مرگ و میر آن و عوارض بالای مربوط به درمان های جراحی آن (بی اختیاری ادراری ، ناتوانی جنسی) و عوارض هورمونی ناشی از درمان غیرجراحی، این بیماری را به هدفی مناسب برای Chemoprevention تبدیل کرده است.فیناسترایدبا توجه به این که وجود آندروژن ها برای ایجاد کانسر پروستات الزامی است و در مردان مبتلا به نقص مادرزادی در آنزیم ۵ α-Reductase، کانسر پروستات و BPH ایجاد نمی شود. فیناستراید به عنوان دارویی مناسب جهت ایجاد نقص اکتسابی در آنزیم ۵ α-Reductase تیپ II و پیشگیری از کانسر پروستات مطرح شده است. استفاده از فیناستراید ریسک کانسر پروستات را ۲۵% کاهش می دهد.استاتین هااستاتین ها به طور گسترده ای جهت کاهش کلسترول خون تجویز می شوند و ثابت شده که استفاده کنندگان آن سطح سرمی PSA پایین تری دارند و اثر محافظتی آن در کانسر پروستات پیشرفته نشان داده شده است.پاتولوژی کانسر پروستاتProstatic Intraepithelial Neoplasia (PIN)PIN به آسینی های پروستات که از لحاظ ساختاری نرمال هستند ولی به وسیله سلول های آتیپیک مفروش شده اند گفته می شود. در گزارش پاتولوژی صرفا موارد (HGPIN) High – grade ذکر می شود. HGPIN می تواند زمینه سازی برای آدنوکارسینوم های با grade متوسط به بالا باشد و با تومورهای Low-grade ارتباط مشخصی ندارد.در Follow-up این بیماران به طور میانگین در ۴/۲۶% موارد، ریسک کانسر پروستات وجود دارد. اگر در بیوپسی Extended اولیه بیماری فقط یک کانون HGPIN گزارش شد، در غیاب سایر اندیکاسیون های بالینی، نیازی به بیویسی مجدد در طی سال اول فالوآپ وجود ندارد ولی در موارد مشاهده بیش از یک کانون HGPIN، بیوپسی مجدد طی یک سالی که باید حتما به صورت extended باشد توصیه شده است.آدنوکارسینوم پروستاتشایع ترین محل بروز کانسر پروستات در قسمت پریفرال پروستات است و در موارد کمی تومور محدود به Transition Zone می باشد. آدنوکارسینوم پروستات در ۸۵% موارد چند کانونی است و در اغلب موارد به جز تومور اصلی بقیه تمورها، کوچک و Low-grade و کم اهمیت هستند و فقط در ۲۰% موارد، تومور طرف مقابل تومور اصلی از نظر اندازه و درجه و مارژین دارای نشانه ای با پیش آگهی بد است.گسترش موضعی تومور می تواند باعث درگیری Seminal Vesicle شود که شایع ترین راه درگیری آن به روش مستقیم و از طریق خارج شدن تومور از قاعده پروستات و درگیری بافت های نرم اطراف Seminal Vesicle و نهایتا خود Seminal vesicle است.راه کمتر شایع درگیری Seminal Vesicle از طریق مجاری انزالی و از و غیرشایع ترین روش درگیری آن از طریق متاستاز به Seminal vesicle می باشد. در موارد پیشرفته تر، امکان درگیری رکتوم از طریق گسترش موضعی تومور وجود دارد. شایع ترین محل های متاستاز کانسر پروستات غدد لنفاوی و استخوان است.گرید (grade)در ادامه مطلب علت بیماری های پروستات پذیرفته شده ترین روش grading کانسر پروستات، سیستم گلیسون است که براساس الگوی غددی تومور در بزرگنمایی نسبتا پایین تعیین می شود و یافته های سیتولوژی در این سیستم جایگاه ندارد.هم شایع ترین نما و هم دومین نمای شایع در پاتولوژی کانسر پروستات دارای اهمیت بوده و لذا هر دو grading در این کانسر لحاظ می شود. Grade I نشان دهنده بیشترین تمایز و grade ۵ نشان دهنده پایین ترین میزان تمایز بوده و مجموع این دو ن��ا به صورت Gleason score با Gleason sum بیان می شود که بین (۲-۱۰) متغیر است.باید در نظر داشت که grade 4 نسبت به grade ۳، دارای پیش آگهی بسیار بدتری است و اگر جواب پاتولوژی نمونه رادیکال پروستاتکتومی، (۳+۴) گزارش شود پیش آگهی بالاتری نسبت به نمونه (۴+۳) دارد.در صورت گزارش موارد آتیپیک (atypical) در نمونه بیوپسی پروستات، با توجه به این که در حدود ۴۰% موارد احتمال وجود کانسر مطرح است، بدون توجه به یافته های بالینی باید بیوپسی مجدد به صورت extended انجام شود که این کار در صورت تأیید آتی پی به وسیله اروپاتولوژیست با تجربه صورت می گیرد.سایر پاتولوژی های بدخیم پروستاتSmall cell carcinomaدر نیمی از موارد به صورت مختلط و همراه با آدنوکارسینوم دیده می شود. متوسط بقای بیمار مبتلا به Small cell کمتر از یک سال است. این کارسینوم می تواند ADH و ACTH تولید کند.کارسینوم داکتال پروستاتکمتر از ۱% کانسرهای پروستات را تشکیل می دهد. ممکن است در ناحیه Large Periurethral duct ایجاد شود و علائم انسدادی و هماچوری ایجاد کند، همچین در این نوع کانسر، PSA نرمال و DRE طبیعی شایع است.برخورد با این کانسر باید مانند برخورد با یک کانسر دارای تهاجم بالا باشد و پیش آگهی آن با آدنوکارسینوم با گلیسون اسکور ۸
برابر است.اسکواموس سل کارسینومنادر بوده و بیمار مبتلا به آن بقای کمی دارد. متاستازهای استئولیتیک دارو و در متاستاز آن میزان اسید فسفاتاز سرم بالا نمی رود.رابدومیوسارکومشایع ترین تومور مزانشیمال پروستات است که فقط در اطفال دیده می شود.لیومیوسارکومشایع ترین سارکوم پروستات در بالغین است.کارسینوم اوروتلیال۴-۱% کارسینوم های پروستات کارسینوم های اوروتلیال اولیه با منشأ پروستات هستند و نیمی از بیماران در stageهای بالا مراجعه می نمایند و ۲۰% در زمان مراجعه متاستاز دارند.کارسینوم اوروتلیال پروستات به طور شایع تری در بیماران با سابقه CIS مثانه دیده می شود و در حدود ۴۰% بیمارانی که به علت کانسر مثانه تحت سیستوپروستاتکتومی قرار گرفته اند درگیری پروستات دیده می شود و در صورتی که این درگیری به صورت intraductional باشد. تأثیر منفی روی پیش آگهی بیماری نخواهد داشت ولی در موارد درگیری استرومای پروستات پروگنوز بیمار بدتر است.تمایر نورواندرکریندر ادامه مطلب علت بیماری های پروستات حتی در آدنوکارسینوم های عادی هم می توان گاهی شواهدی از تمایز نورواندوکرین را مشاهده کرد و نهایتا در همه کانسرها رخ می دهد و در صورت گسترده شدن این حالت ها بیماری شدید تر شده و به هورمون درمانی مقاوم می گردد ولی هنوز مطالعه ای که بتواند دقیقا رابطه بین میزان تمایز نورواندوکرین و پیش آگهی کانسر پروستات را تعیین کند، انجام نشده است.بخوانید : بیماری های پروستاتسونوگرافی پروستات و بیوپسی پروستاتدر تمام افرادی که PSA بالا یا معاینه رکتال غیرعادی دارند، بیوپسی پروستات با گاید سونوگرافی از راه رکتوم لازم است.آمادگی بیماردر مواردی که رکتوم پر باشد از انما استفاده می شود. بیمار باید از نظر علائم پروستاتیت و سابقه بیماری دریچه ای بررسی شود. بهتر است بیمار مصرف آسپیرین و NSAID را حداقل از ۷ روز قبل قطع کند و نیز داروهای آنتی کواگولان باید قطع شود.پروفیلاکسی آنتی بیوتیک با فلوروکینولون ها برای همه بیماران انجام می شود. در بیماران دریچه ای قلبی پروفیلاکسی مثل سایر اعمال جراحی توصیه می گردد. معمولا از بی حسی موضعی استفاده شده و بیهوشی عمومی لازم نیست. میزان درد در جوان ها بیشتر از پیرها است.امیدواریم از این مطلب که در سایت دکتر حجت سلیمی متخصص اورولوژی منتشر شده است اطلاعات کافی را به دست آورده باشید. اگر درخصوص مطلب علت بیماری های پروستات سوالی دارید، در قسمت دیدگاه ها برای بنویسید و سوال خود را بپرسید. دکتر حجت سلیمی در کمترین زمان ممکن شخصا به آن پاسخ میدهد.
📷 https://drhsalimi.com/cause-of-prostate-disease/

0 notes
Text
خرید موز خشک اسلایس
موز خشک اسلایس ویژگی های محصول
وزن خالص: 100 گرم الی 1 کیلوگرم
وزن با بسته بندی: بسته بندی 10 گرم وزن دارد
سایر توضیحات: در جای خشک و خنک نگهداری شود
تاریخ انقضاء: یک سال پس از تولید
مناسب برای: تمام سنین
پوست: ندارد
موجود در انبار22,000 تومانوزنیک گزینه را انتخاب کنید1 کیلو گرم100 گرم250 گرم500 گرم
پاک کردن
22,000 تومانموز خشک اسلایس عددافزودن به سبد خریدتوضیحات نظرات
موز، یکی از محبوب ترین میوههای دنیاست که طعم شیرین و پوستی صاف دارد. خاستگاه این میوه جنوب شرقی آسیاست اما اکنون در تمام نقاط گرم دنیا کشت میشود. از آنجا که این میوه گرمسیری ماندگاری کوتاهی دارد و خیلی زود فاسد میشود، خشک کردن بهترین روش برای حفظ و نگهداری آن در فصول دیگر سال است. با خرید میوه خشک موز همان طعم لذیذ و ناب موز را با کالری بالاتر دریافت کنید. در ادامه با خشک استور همراه باشید. موز خشک شده، خشکباری شیرین، لذیذ، مقوی و سرشار از ویتامینها و مواد مغذی است که هر کسی آن را دوست دارد. میتوان به عنوان یک میان وعدهی مناسب، تنقلات در مهمانیها و حتی آبنباتهای میوهای از آن استفاده کرد. از این خشکبار فوقالعاده میتوان برای تزئین انواع کیک، شیرینی، ژله، سالاد و دسر استفاده کرد. همچنین مصرف این میوه خشک در کودکان سبب یادگیری بهتر، افزایش انرژی و تمرکز بهتر آنها میشود. از خواص موز خشک میتوان به سلامت قلب، کاهش فشار خون، استحکام استخوانها، پیشگیری از سرطان و مراقبت از چشمها اشاره کرد.
ارزش غذایی موز خشکموز خشک سرشار از انواع ویتامینها و مواد معدنی است. از جمله آنها میتوان به ویتامین C، ویتامین K، فولات، ویتامین B6، ریبوفلاوین، پانتونیک اسید، ویتامین E و مواد معدنی از جمله پتاسیم، کلسیم، آهن، منگنز و مس اشاره کرد. مواد مغذی در 100 گرم موز خشک بدین گونه است؛ انرژی 275 کیلوکالری، پروتئین 3 گرم، کربوهیدرات 63 گرم، فیبر 5/5 گرم، پتاسیم 1150 میلیگرم، منیزیم 90 میلیگرم، فسفر 75 میلیگرم، کلسیم 20 میلیگرم، آهن 3/1 میلیگرم، نیاسین 2 میلیگرم، ویتامین سی 4 میلیگرم و ویتامین ایی 6/0 میلیگرم.
خواص موز خشک برای سلامتی
1. استحکام استخوانهامصرف موز خشک، یکی از بهترین روشها برای داشتن استخوانهای سالم و قوی در طول زندگی است؛ این خشکبار مقدار قابل توجهی از ویتامین کا به همراه دارد. ویتامین کا، نوعی ویتامین استخوانساز است و کمبود آن با افزایش احتمال شکستگی استخوان، مرتبط است. همچنین کلسیم موجود در این میوه خشک، باعث استحکام استخوانها و کاهش خطر پوکی آنها میشود.2. تنظیم فشار خونپتاسیم موجود در موز خشک، به تنظیم فشار خون و کاهش سطح نمک کمک میکند و نوسان فشار خون را کنترل میکند. سایر مواد مغذی موجود در این میوه خشک، باعث ایجاد تعادل لازم برای بدن میشود که میتواند از بیماریهای بسیاری جلوگیری کند. تعادل ویتامینها و مواد معدنی برای داشتن یک زندگی سالم ضروری است؛ اما اگر یکی از این عناصر نادیده گرفته شود، روی تمام بدن تاثیر میگذارد و میتواند سبب کم خونی، استرس و افزایش فشار خون شود.3. پیشگیری از دفع کلسیم در ادرارافرادی که مقدار زیادی سدیم از طریق رژیم غذاییشان دریافت میکنند، ممکن است به دفع کلسیم در ادرار دچار شوند. میزان بالای پتاسیم موز خشک، به جلوگیری از این وضعیت کمک و میزان ضایعات ادرار را تنظیم میکند. پتاسیم دفع کلسیم را به حداقل میرساند و درعین حال باعث خروج اسید اوریک و سایر سموم از بدن میشود.4. مراقبت از چشمهاویتامین A و آنتی اکسیدانهای موجود در موز خشک میتواند از بروز بیماریهایی مانند خشکی چشم، تخریب اعصاب بینایی و تباهی لکه زرد جلوگیری کند. همچنین لوتئین موجود در این خشکبار لذیذ، نه تنها از پوست محافظت میکند بلکه یک فیتوکمیکال قدرتمند است که میتواند از بروز بیماریهای وابسته به سن از جمله ماکولا پیشگیری کند.5. کمک به سلامت دستگاه گوارشمقادیر بالای فیبر موجود در موز خشک، برای بهبود هضم غذا، درمان زخم معده و سلامت دستگاه گوارش مفید است. همچنین محققان دریافتهاند که وجود فیبر در این میوه خشک، با سمزدایی و پاکسازی دستگاه گوارش به پیشگیری از سرطان معده کمک میکند. علاوه بر این پتاسیم موجود در این خشکبار فوقالعاده، به عادی کردن انقباض رودهها کمک میکند و باعث حرکت بهتر غذا و دفع راحت مدفوع میشود.6. حفاظت از سیستم قلبی عروقیموز خشک، منبع غنی پتاسیم است و موجب کاهش فشار خون میشود. با کاهش فشار رگها، خون راحت تر در بدن حرکت میکند و اکسیژن رسانی به اندامهای بدن بیشتر میشود. این فرآیند از انسداد عروقی، حمله قلبی و سکته جلوگیری میکند. همچنین ویتامین K موجود در این خشکبار مقوی میتواند از تجمع کلسیم در سرخ رگها جلوگیری کند و خطر ��ملات قلبی را به حداقل برساند.7. پیشگیری از سرطانویتامین C، فولات و آنتوسیانین تنها بخشی از ��لاونوئیدهای موجود در موز هستند که خاصیت آنتیاکسیدانی بالایی دارند. همهی این مواد در کنار هم یک خط دفاعی قوی برای مبارزه با انواع سرطانها و رشد تومور ایجاد میکنند. مصرف روزمرهی موز خشک، میتواند موجب کاهش سلولهای سرطانی و متاستاز (انتقال سرطان از بافتی به بافت دیگر) شود.8. کمک به بهبود سرماخوردگیمقادیر بالای آنتی اکسیدانها و ویتامین C موجود در موز، برای تقویت سیستم ایمنی بدن مفید بوده و به پیشگیری و درمان بیماریهایی مانند مالاریا، تب و سرماخوردگی کمک میکند. در ضمن منیزیم موجود در این میوه، برای درمان سرفه، برونشیت و بیماریهای قارچی مفید است.9. مفید برای بارداریموز خشک، یکی از خوراکیهای حاوی اسید فولیک است که از برخی نقصهای هنگام تولد در نوزادان پیشگیری میکند. همچنین رشد سلولهای سالم و تشکیل بافت را تحریک میکند. نقص لولهی عصبی، شرایطی است که در آن لولهی عصبی در جنین یا وجود ندارد و یا به درستی تشکیل نمیشود. پزشکان در دوران بارداری برای خانمها، مکملهای اسیدفولیک تجویز میکنند تا تکامل لوله عصبی جنین به درستی انجام شود. موز خشک، به اندازه کافی اسیدفولیک دارد و میتواند سلامت مادر و جنین را تضمین کند. جهت خرید موز خشک بر روی لینک زیر کلیک کنید.
خرید موز خشک
0 notes
Photo

ماموگرافی و هرآنچه باید بدانیدhttps://khoonevadeh.ir/?p=238808
ماهنامه همشهری تندرستی - دکتر سمیه زارعی: بسیاری از خانمها برای زیبایی شان همه کار میکنند و انواع و اقسام جراحی را روی صورت خود انجام میدهند و به بهترین آرایشگاهها مراجعه میکنند تا ظاهر زیباتری داشته باشند، اما در خیلی از موارد وقتی پای سلامتی به میان میآید، توجه چندانی به آن نمیکنند.
بسیاری از خانم ها، معاینات دورهای زنان را جدید نمیگیرند و همین مسئله میتواند عاملی برای ابتلا به بیماریهای جدی باشد. سرطان سینه یکی از انواع سرطان است که به راحتی میتوان آن را با روشهای پیشرفته تشخیص داد، ولی کمتر کسی را میتوان پیدا کرد که قبل از ابتلا به بیماری از روشهای تشخیصی کمک بگیرد.
چرا باید ماموگرافی کنید؟
ماموگرافی درواقع یک روش تصویربرداری برای غربالگری سرطان سینه (پستان) محسوب میشود و هدف اصلی آن تشخیص سرطان سینه در مراحل اولیه ابتلا به بیماری و درمان آن قبل از متاستاز (انتشار سرطان به قسمتهای دیگر بدن) است. درواقع یکی از مزیتهای ماموگرافی به عنوان غربالگری، تشخیص تومور در زمانی است که اندازه آن کوچک است.
ارتباط ماموگرافی با سن
غربالگری سرطان سینه با کمک ماموگرافی به صورت سالانه باید از ۴۰ سالگی به بعد در افراد سالم که سابقه خانوادگی سرطان ندارند انجام شود. غربالگیری سرطان سینه سالانه در خانمهایی که ��وعی جهش ژنی دارند، باید از حدود سن ۲۵ تا ۳۰ سالگی انجام شود. همچنین آن دسته از خانمهایی که ابتلا به سرطان سینه در خانواده آنها دیده میشود باید ماموگرافی را زودتر انجام بدهند.
به عبارت روشنتر اگر مادر، خواهر یا دختر، قبل از یائسگی به این نوع سرطان دچار شده باشند، خانم باید غربالگری سرطان به کمک ماموگرافی را ۱۰ سال زودتر انجام بدهد یعنی اگر مادر فرد با سن ۳۴ سال به سرطان مبتلا شده باشد، ماموگرافی دختری که مادرش به سرطان مبتلا شده، در ۲۵ سالگی انجام میشود.
ماموگرافی همیشه بعد از ۲۵ سال انجام میشود و قبل از این سن ماموگرافی انجام نمیشود. عوامل دیگری نیز وجود دارند که میتواند سن انجام غربالگری را کمتر کند و به همین دلیل ریسک ابتلا به سرطان سینه باید توسط متخصصین محاسبه شود چنانچه ریسک ابتلا به سرطان سینه بیشتر از ۲۰ درصد باشد، در چنین شرایطی باید ماموگرافی را در سن کمتر (۲۵ تا ۳۰ سالگی) انجام داد. عواملی، چون سن شروع قاعدگی، سن اولین زایمان و شیردهی نوازد، نژاد و... در محاسبات ریسک ابتلا به سرطان سینه مدنظر قرار گرفته میشود.
ماموگرافی را جدی بگیرید
خانمهایی که به دلیل ابتلا به سرطان، رادیوتراپی قفسه سینه انجام داده اند، باید هشت سال بعد از رادیوتراپی (سن بالای ۲۵ سال) ماموگرافی انجام بدهند. همچنین آن دسته از افرادی که نمونه برداری از سینه انجام داده اند و نتیجه پاتولوژی آنها یک مسئله خاص مثل تومورهای پیش سرطانی را نشان داده است نیز باید از همان سنی که این کار را انجام داده اند ماموگرافی غربالگری را انجام بدهند. همچنین آن دسته از خانمهایی که یک سینه آنها دچار سرطان شده است و آن را برداشته اند نیز باید ماموگرافیهای دورهای را حتما انجام بدهند.
تشخیصی یا غربالگری؟
ماموگرافی دو نوع دارد یک نوع ماموگرافی برای غربالگری و دیگری برای تشخیص به کار میرود. اما اگر ماموگرافی برای غربالگری باشد، از دو نمای پستان تصویربرداری انجام میشود که به این نماها سی. سی (C.C) و ام. ال. او (M.L.O) میگویند. ماموگرافی میتواند به شکل ایستاده، خوابیده یا نشسته انجام شود، ولی غالبا به صورت ایستاده انجام میشود. ماموگرافی در حالت ایستاده برای افراد چاق هم مناسب است حتی این نوع ماموگرافی قابل تنظیم میتواند باشد به طوری که برای افرادی که روی ویلچر مینشینند نیز کاربرد دارد.
برای انجام ماموگرافی فرد کنار دستگاه و رو به کارشناس رادیولوژی میایستد و سینه (پستان) او روی کاست (صفحهای خاص که ارگان بدن روی آن قرار میگیرد و اشعه از سطحی تابیده و به صفحه و ارگان بدن میرسد) قرار میگیرد به صورتی که کاست به جداره قفسه سینه میچسبد. سپس صفحهای فشارنده روی سینه قرار میگیرد و به این شکل از داخل سینه یک تصویر شکل میگیرد.
در برخی موارد بیمار به دلیل بروز علائم، مثل لمس توده، درد، فرورفتگی نوک سینه (پستان) یا ترشح خونی از سینه برای بررسی مراجعه میکند که در چنین شرایطی ماموگرافی از نوع تشخیصی است. روش انجام کار تفاوت چندانی با نوع غربالگری ندارد، اما ممکن است در کنار ماموگرافی، ام. آر. آی (M.R.I) و نمونه برداری نیز انجام شود.
کاربردهای دیگر این روش
ماموگرافی علاوه بر اینکه برای غربالگری و تشخیص استفاده میشود، برای موارد دیگری نیز کاربرد دارد. برای مثال، در شرایطی که خانمی پروتز سینه گذاشته و احتمال پارگی آن وجود داشته باشد، از ماموگرافی میتوان کمک گرفت.
خودتان پیش قدم شوید
در کشورهای پیشرفته به دلیل اینکه ماموگرافی رایگان است. خانمها خودشان برای بررسی به عنوان غربالگری مراجعه میکنند. اما در کشور ما به دلیل اینکه باید هزینه برای انجام این کار پرداخته شود، معمولا خانمها تا زمانی که با مشکلی مواجه نشوند برای بررسی مستقیما مراجعه نمیکنند و تا زمانی که پزشک توصیه به انجام این کار نکند، به صورت داوطلبانه اقدام انجام نمیدهند.
چقدر دقیق است؟
ماموگرافی نیز مثل هر روش تشخیصی دیگری ممکن است کمی خطا داشته باشد برای مثال این احتمال وجود دارد که در حدود ۵ تا ۱۰ درصد مواردی که تومور بزرگتر از یک سانتی متر است، تشخیص داده نشود. علاوه بر این ممکن است از هر ۲۰ مورد یکی مخفی بماند یعنی ممکن است که توده سرطانی تشخیص داده نشود که معمولا این مسئله در شرایطی که فرد سینه (پستان) متراکم دارد اتفاق میافتد. این مسئله را منفی کاذب میگویند.
مهارت رادیولوژیست و آموزشهایی که میبیند میتواند در کاهش منفی کاذب تاثیر داشته باشد و آن را به حداقل برساند. همچنین نوع دستگاه، تهیه عکس خوب، ضخامت بافت سینه (پستان)، بی حرکت ماندن سینه و... نیز در نتیجه ماموگرافی و رد نتایج کاذب، تاثیر میگذارد. دستگاههای ماموگرافی دیجیتال به نسبت دستگاههای قدیمیتر یا نوع آنالوگ از کیفیت بهتری برخوردار هستند و احتمال منفی کاذب را کاهش میدهند. در کشورهای پیشرفته برای افزایش دقت کار، معمولا دو رادیولوژیست، عکس را میبینند و نتیجه را اعلام میکنند این کار از اهمیت بالایی برخوردار است و دقت کار را بالا میبرد و نتایج منفی کاذب را به حداقل میرساند.
سونوگرافی بهتر است یا ماموگرافی؟
برای کاهش احتمال موارد منفی کاذب در سینههای متراکم باید به همراه ماموگرافی، سونوگرافی نیز توصیه شود. سونوگرافی یک روش تکمیلی محسوب میشود و به تنهایی روش مناسبی برای تشخیص سرطان سینه نیست و افراد نباید تنها به نتیجه سونوگرافی اکتفا کنند و انجام ماموگرافی نیز ضروری است.
آمادگی برای انجام ماموگرافی
افراد باید قبل از انجام ماموگرافی به برخی نکات توجه کنند تا دچار درد نشوند، آن دسته از خانمهایی که دچار فیبروکیستیک (یکی از عارضههای غیرسرطانی) سینه هستند، ممکن است دچار درد شوند. برای کاهش درد باید ماموگرافی بعد از قاعدگی انجام شود و از ۲۴ تا ۴۸ ساعت قبل از ماموگرافی، فرد به تغذیه خود توجه داشته باشد و از مصرف برخی از مواد غذایی بپرهیزد.
برای مثال، باید از مصرف قهوه، شکلات تلخ، ادویههای تند و خوراکیهای محرک، قبل از انجام ماموگرافی پرهیز کرد. همچنین قبل از انجام ماموگرافی باید فرد حتما استحمام کند و از لوسیون، مام، اسپری خوش بوکننده، کرم زیر بغل و کرم پوست استفاده نکند، چون مصرف این موارد میتواند باعث کاهش دقت ماموگرافی شود.
وقتی بارداری مطرح است
انجام ماموگرافی ممنوعیت مطلق ندارد و فقط در برخی شرایط انجام آن د�� برخی از افراد ممنوعیت نسبی دارد. برای مثال، انجام ماموگرافی به صورت روتین به خانمهای باردار و شیرده توصیه نمیشود. همچنین سه ماه بعد از قطع شیردهی نیز معمولا ماموگرافی انجام نمیشود به این دلیل که تراکم بافت سینه (پستان) در دوران شیردهی زیاد میشود ضمن اینکه حساسیت به اشعه بالاست در نتیجه احتمال منفی کاذب بالا میرود. ماموگرافی در دوران بارداری و شیردهی تنها در شرایط انجام میشود که فرد دارای علامت باشد و به عنوان غربالگری در این دوران توصیه نمیشود. معمولا برای خانمهای باردار و شیرده در ابتدا سونوگرافی انجام میدهند و در صورت نیاز، ماموگرافی انجام میشود.
ضرری در کار نیست
شاید خیلی از افراد تصور کنند که اشعه ماموگرافی مضر است در حالی که اشعهای که در ماموگرافی تابیده میشود تنها ۰.۱ (یک دهم) تا ۰.۲ (دو دهم) راد (واحد اشعهای که به سینه تابیده میشود) است. این میزان اشعه مضر نیست و نمیتواند عاملی برای ابتلا به سرطان باشد.
اگر نتیجه مثبت باشد
چنانچه نتیجه ماموگرافی یک توده مشکوک را نشان بدهد، در چنین شرایطی باید حتما نمونه برداری انجام شود و نمونه در پاتولوژی مورد بررسی قرار بگیرد. چنانچه مشکل فرد سرطان تشخیص داده شود فردی که یک سینه او به سرطان مبتلا میشود، احتمال عود بعد از درمان یا ابتلای سینه سالم به سرطان، برای او وجود دارد. به همین دلیل در چنین شرایطی اهمیت ماموگرافی غربالگری بعد از درمان سرطان چندبرابر میشود.
منبع : برترینها
0 notes
Text
جراحی ضایعات پاتولوژیک ناحیه فک و صورت
کیستها و تومور های خوش خیم و بدخیم(جراحی ضایعات پاتولوژیک) یکی از بیماریهای نادر ولی ممکن در ناحیه دهان، فک و صورت هستند که انواع بسیاری داشته و هر کدام نیازمند توجه و اقدام کاملا علمی هستند. درمان اینگونه مشکلات بصورت طبیعی همیشه با درصدی عود همراه هستند و در صورتیکه با دقت و اصولی انجام نشوند می توانند دچار عود با درصد بیشتر و نیاز به جراحیهای متعدد و ایجاد ضایعات جبران ناپذیر گردند. بنابراین معاینات کلینیکی و رادیوگرافیک دوره ای و همچنین مراجعه به پزشک در صورت ایجاد علایم مشکوکی مثل درد، تورم، بی حسی،مشکلات بلع و یا تنفس که اخیرا ایجاد شده شدیدا توصیه می گردد. درمان ضایعات پاتولوژی فک و صورت درمان ضایعات پاتولوژی فک و صورت : برخی از مواقع افراد در داخل دهان و یا صورت دچار مشکلاتی همچون درد ،تورم و یا بی حسی لب و یا ترشح می شوند که در این صورت بهتر است با مشاهده علائم ، سریعا به یک متخصص جراح فک و صورت مراجعه کنند تا تحت تشخیص و درمان صحیح قرار گیرند. ضایعات پاتولوژی فک و صورت شامل دسته بندی های ذیل می شود: کیست های ناحیه دهان ، فک و صورت منشا این نوع ضایعات می تواند ادنتوژنیک ( دندانی ) یا تکاملی باشد، این ضایعات باید هرچه سریع تر تشخیص داده شود و بیمار مبتلا به این نوع ضایعات تحت درمان قرار گیرد. در صورتی که درمان این ضایعات به موقع انجام نشود باعث گسترش ضایعات و تخریب استخوان های ناحیه و گاها شکستگی استخوان ها را بدنبال دارد که هم باعث اختلال در فانکشن و عملکرد و هم زیبایی افراد را تحت تاثیر قرار می دهد. به این نکته بسیار مهم توجه کنید اگر درمان به موقع انجام نشود ممکن است در طول زمان تغییرات بدخیمی بر روی آن ها اتفاق بیافتد و باعث سرطانی شدن کیست می شود. تومورهای خوش خیم یا بدخیم در ناحیه دهان و فک و صورت تومورهای موجود در ناحیه فک و صورت می تواند منشا ادنتوژنیک یا غیر ادنتوژنیک داشته باشند، در هر دو صورت این نوع تومورهای می توانند خوش خیم یا بدخیم باشند، این نوع تومورهای باید به موقع تشخیص داده شوند تا روند درمان در اسرع وقت انجام شود. تومورهای خوش خیم ( همانند آملوبلاستوما ) ممکن است در ناحیه فک و صورت رشد سریعی داشته و باعث گسترش و تخریب ساختارهای مجاور شود. تومورهای بدخیم علاوه بر تخریب ساختارهای مجاور ،تهاجم به دور دست ( متاستاز ) را نیز دارند و درگیری غدد لنفاوی ناحیه ای ، ریه ، کلیه ، کبد و حتی مغز را هم بدنبال خواهند داشت. درمان سریع این مشکلات باعث می شود که هم درمان با تهاجم کمتر و هم پیش آگهی درمان بهتر باشد. اگر بیمار به موقع برای درمان تومورهای سرطانی مراجعه نکند، ممکن است علاوه بر جراحی از رادیوتراپی و یا شیمی درمانی نیز برای درمان ��ستفاده شود. ضایعات با منشا غدد بزاقی این نوع ضایعات در اثر موارد ذیل ایجاد می شود: ویروس ها و باکتری ها که باعث عفونت و التهاب ناحیه غدد بزاقی می شود. کیست ها و تومورهایی که در ناحیه غدد بزاقی ایجاد می شود. انسداد که به طور شایع عامل آن سنگ غدد بزاقی است. ضایعات با منشا عروقی این ضایعات شامل دو دسته ماژور : infantile hemangioma ( همانژیوم نوزادی ) vascular malformation همانژیوم نوزادی همانطور که از نام آن مشخص است معمولا در زمان تولد و یا بلافاصله پس از تولد در نوزادان دیده می شود و در ناحیه سر و گردن شایع می باشد. این نوع ضایعات رشد سریع و پسرفت آهسته دارند که معمولا باعث تغییر در استخوان ها و بافت نرم صورت نمی شود و فقط باعث تغییر رنگ در ناحیه ای که حضور دارند میشوند که شدت رنگ به عمق حضور ضایعه از سطح پوست بستگی دارد. ضایعات معمولا تا سن ۱۲ سالگی به صورت خود به خود بهبود می یابد و در در صورت اختلال و یا انسداد و زخم و یا خونریزی مکرر میتوان از تزریق کورتون ، لیزر co2 و یا جراحی استفاده کرد. vascular malformation : این نوع خود انواع مختلفی دارد که باعث بروز تغییراتی در ساختار صورت شده و حتما باید از سایر ضایعات تشخیص داده شود و درمان آن ها به موقع انجام شود. برای این نوع ضایعات روش های(جراحی ضایعات پاتولوژیک) درمانی متفاوتی علاوه بر جراحی وجود دارد که عبارتند از لیزر PDL , RF،co2 و اسکلروتراپی ضایعات وزیکولو بولوس معمولا عامل ایجاد این نوع ضایعات می تواند ویروس ها مانند هرپس باشد که باعث باعث بروز ضایعاتی در لب و یا دهانی می شود. همچنین مشکلات خود ایمنی نیز می تواند باعث ایجاد ضایعات ویزیکولو بولوز ( پمفیگوس ، پمفیگویید و یا لیکن پلان) شود. خط اول درمان این ضایعات ، کورتونها هستند که به صورت موضعی و یا سیستمیک استفاده می شوند. ضایعات عفونی ناحیه فک و صورت این ضایعات میتواند در اثر عفونت های دندانی، مصرف مزمن بعضی داروها از جمله بیس فسفوناتها وریدی و یا سابقه رادیوتراپی ایجاد شوند. همچنین بیماران دیابتی و یا بیمارانی که سطح ایمنی پایین( به دنبال مصرف مزمن کورتونها و یا مبتلایان به ایدز ) دارند، ریسک بالاتری جهت ایجاد عفونت ها را دارند. این ضایعات نیز باید در اسرع وقت توسط جراح فک و صورت تشخیص و درمان جراحی آنها به صورت اورژانس انجام شود چرا که تاخیر در درمان گاها ریسک انسداد راه هوایی و مرگ ! را بدنبال خواهد داشت. ---------------------------------------- مرکز آموزش مطب دکتر دهقان implanttehran.com 02122140348 پاسخگویی 4 عصر الی 8 شب

https://implanttehran.com/%D8%AC%D8%B1%D8%A7%D8%AD%DB%8C-%D8%B6%D8%A7%DB%8C%D8%B9%D8%A7%D8%AA-%D8%AF%D8%A7%D8%AE%D9%84-%D8%AF%D9%87%D8%A7%D9%86/
0 notes
Photo

. اصول پیشگیری و تشخیص زودرس سرطان : کلمه سرطان برای بیش از ۱۰۰ بیماری مختلف در قسمتهای مختلف بدن بکار می رود. آنچه در همه این بیماری ها مشترک است نقص در مکانیسم های تنظیم کننده رشد طبیعی و تکثیر و مرگ سلول است. سلول های سرطانی دارای قابلیت تهاجم به بافتهای مجاور و در نهایت گسترش به مناطق دیگر بدن می باشند. تخمین زده می شود بیش از یک سوم تمام موارد سرطان ها قابل پیشگیری است و یک سوم دیگر به شرط تشخیص زود هنگام، درمان پذیر می باشند. در ایران سومین عامل مرگ و میر است وسالانه بیش از ۳۰۰۰۰ نفر در کشور جان خود را در اثر این بیماری از دست می دهند. در سال ۱۳۸۸ موارد جدید سرطان ثبت شده توسط پاتولوژی های استان قم ۴۰۴ بیمار بوده است. سرطان ها دومین علت مرگ و میر در استان قم می باشند. سرطان های شایع استان قم به ترتیب اولویت عبارتند از : سرطان پوست – سرطان معده – سرطان سینه – سرطان کولورکتال – سرطان مری – سرطان م��انه دانلود نمایید: http://www.kasradoc.com/product/principles-of-prevention-and-early-detection-of-cancer/ #powerpoint #Document #Kasradoc #ppt #پاورپوینت #مقاله #پروژه #اصول_پیشگیری_و_تشخیص_زورس_سرطان #اصول_پیشگیری_سرطان #پیشگیری_از_سرطان #تشخیص_زورس_سرطان #سرطان #کارهای_ضدسرطان #چنگار #شیمی_درمانی #پرتو_درمانی #جراحی #ژن_درمانی #آنتی_انجیوجنسیس #تفکر_مثبت #هایپرترمیا #تومور #متاستاز #سرطان_خون #سرطان_پروستات #سرطان_سینه #سرطان_ریه #کارسینوما #سارکوما #لنفوما https://www.instagram.com/p/CDOVz_cjroj/?igshid=1pzcdhpmv04z7
#powerpoint#document#kasradoc#ppt#پاورپوینت#مقاله#پروژه#اصول_پیشگیری_و_تشخیص_زورس_سرطان#اصول_پیشگیری_سرطان#پیشگیری_از_سرطان#تشخیص_زورس_سرطان#سرطان#کارهای_ضدسرطان#چنگار#شیمی_درمانی#پرتو_درمانی#جراحی#ژن_درمانی#آنتی_انجیوجنسیس#تفکر_مثبت#هایپرترمیا#تومور#متاستاز#سرطان_خون#سرطان_پروستات#سرطان_سینه#سرطان_ریه#کارسینوما#سارکوما#لنفوما
0 notes
Photo

چگونه و چطور شکلات و بیسکوئیت برای سلامتی مضر می باشد؟ «شکلات و بیسکوئیت» نخورید! عامل پیشروی سرطان در بدن به گزارش افکارنیوز، حسین فودازی عضو انجمن آنکولوژی گفت: یک ماده اساسی در روغن پالم که در بسیاری از مواد غذایی و برخی لوازم آرایشی است، وجود دارد که باعث افزایش تولید پروتئینی به نام CD36 در بدن میشود. فودازی به خوردن شکلات اشاره کرد و گفت: موادی در شکلات وجود دارد که باعث پخش شدن تومورها در سراسر بدن می شود و بیماری سرطان را مهلک تر میکند. این عضو انجمن آنکولوژی اضافه کرد: متخصصان معتقدند که این ماده که نقش اساسی در پخش شدن و پیشروی تومورها در بدن دارد، اصطلاحاً «متاستاز»نامیده میشود. فودازی همچنین به خوردن شکلات اشاره کرد و گفت: موادی در شکلات وجود دارد که باعث پخش شدن تومورها در سراسر بدن می شود و بیماری سرطان را مهلکتر میکند. وی افزود: تحقیقات جدید نشان میدهد که خوردن شکلات، بیسکوئیت و نان در بیماران سرطانی میتواند بسیار خطرناک باشد. فودازی در پایان گفت: دانشمندان امیدوارند این کشف باعث یافتن راههای جدید برای جلوگیری از پیشروی تومورها قبل از درگیر شدن اندامهای حیاتی شود و گام مهمی در درمان سرطان برداشته شود.
#آیا سرطان درمان قطعی دارد#جدیدترین روش درمان سرطان#درمان جدید سرطان#درمان سرطان#درمان متاستاز#راه درمان سرطان#روغن پالم اولئین#روغن پالم چیست#روغن پالم در شیر#سرطان درمان قطعی دارد#شکلات#شکلات تلخ#ضد سرطان#علائم تومور#علایم تومور#ع��ارض روغن پالم#متاستاز سرطان#مضرات روغن پالم#مضرات شکلات#مضرات شکلات تلخ
0 notes
Text
فعالیت اسید گانودرما در بهبود عوارض التهابی ناشی از شیمی درمانی و سرطان : وضعیت فعلی و چشم انداز آتی
New Post has been published on https://is.gd/JBh8T8
فعالیت اسید گانودرما در بهبود عوارض التهابی ناشی از شیمی درمانی و سرطان : وضعیت فعلی و چشم انداز آتی
فعالیت اسید گانودرما در بهبود عوارض التهابی ناشی از شیمی درمانی و سرطان : وضعیت فعلی و چشم انداز آتی
گروه میکروب شناسی و ایمونولوژی و مرکز سرطان هولینگز دانشگاه پزشکی کارولینای جنوبی، ایالات متحده آمریکا
گانودرما لوسیدوم
یک قارچ با تاریخچه مصرف طولانی مدت در کشورهای شرق دور است، چون در فرهنگ های شرقی گانودرما را بهبود دهنده کیفیت زندگی می دانند.
این قارچ طی سالهای اخیر مورد بررسی های دقیقی قرار گرفته تا بتوان ترکیبات فعال بیولوژیکی ای را در آن یافت که روی فیزیولوژی انسان تاثیرگذار هستند.
گروه اصلی این ترکیبات فعال بیولوژیکی در گانودرما تری ترپنوئیدها هستند که به آنها اسید گانودریک هم گفته می شود. می خواهیم در اینجا روی کاربرد احتمالی این گیاه به عنوان یک عامل مکمل در شیمی درمانی انواع سرطان ها صحبت کنیم.
اصرار بر این عامل موثر و امیدوارکننده این است که اسید گانودرمیک (DM) قابلیت ایجاد مرگ سلولی در سلولهای سرطانی را داشته و درعین حال کمترین مسمویت را برای سلولهای نورمال به همراه دارد. بعلاوه، در این بررسی نگاهی داریم بر قابلیت این ماده روی تحریک واکنش ایمنی بدن در محیط توموری و محافظت طولانی مدت از بدن در برابر تومورهای بدخیم است.
مقدمه
قارچ ها در مصارف طولانی مدت در کشورهای شرق دور با تاریخچه ای بیش از چهار هزار سال دارند. یکی از این قارچ های محبوب گانودرما لوسیدوم است که در چین و کره به لینگژی یا “گیاهی با قدرت معنوی” شهرت دارد. روش متفاوتی برای هضم این قارچ دارد. با اینکه گانودرما سمّی نیست هضم آن بسیار دشوار است، زیرا یک قارچ سفت و سخت بوده و در حالت خام خوردنی نیست. روش هضم این قارج تبدیل کردن آن به شکل پودر است که در مکمل ها و انواع نوشیدنی ها مانند چای و قهوه مصرف می شود.
قارچ گانودرما حاوی انواع ترکیبات فعال، مانند ترپنوئیدها، استروئیدها، فنول ها و نوکلئوتیدها و مشتقات آنها، گلیکوپروتئین ها و پلی ساکاریدهاست. مولکول های فعال بیولوژیکی که در محیط های پزشکی محبوبیت بسیاری یافته اند ترپن ها و بالاخص گانودریک اسیدها هستند. اسیدهای گانودریک زیرمجموعه تری ترپن ها محسوب می شوند. قارچ گانودرما حاوی بیش از ۱۴۰ نوع اسید گانودریک است.
در تولید مصنوعی قارچ گانودرما یک مشکل وجود داشت و این بود که میزان اسید گانودریک در آنها پایین بود. تحقیقات درباره افزایش سطح این ماده در قارچ گانودرما به دو شاخه اصلی تقسیم می شوند. دسته اول روی محیط پرورش متمرکز هستند. این تحقیقات نشان داده اند که با چندین فاکتور در محیط، من جمله تخمیر قارچ ها، می توان میزان این ماده را تحت تاثیر قرار داد. دسته دوم روی تنظیم سطح بروز ژن متمرکز شده اند. که ما در شرکت بیز با کمک این روش ها میزان ماده موثر اسید گانودریک قارچ گانودرما خود را افزایش دادیم .
خواص دارویی قارچ گانودرما با قدمت ۴۰۰۰ سال به نام قارچ جاودانگی
فعالیت اسید گانودرما در بهبود عوارض التهابی ناشی از شیمی درمانی و سرطان : وضعیت فعلی و چشم انداز آتی
فعالیت ضدسرطانی اسید گانودرمیک
تاکنون مطالعات متعددی درباره نقش اسید گانودریک در بهبود سرطان پروستات، ملانوم، سرطان سینه، مننژیوم و سرطان غدد لنفاوی انجام شده و نتایج نشان داده اند که می توان از این ماده در کنار داروهای درمانی سرطان استفاده کرد. درحالیکه درمان های فعلی برای انواع سرطان ها پیشنهاد شده اند اما نتایج بالینی نشان داده که این روش ها یا به اندازه کافی تاثیرگذار نبوده و یا عوارض جانبی متعددی بر جای می گذارند. از این رو، تحقیقات روی ترکیبات فعال گانودرما نشان داده که این ماده می تواند یک مکمل در کنار داروها برای انواع سرطان ها باشد و عوارض داروهای شیمی درمانی را کمتر کند .
گانودریک اسید بعنوان یک عامل مکمل در شیمی درمانی
برای بهبود سرطان رویکردهای مختلفی وجود دارد: جراحی، پرتودرمانی و شیمی درمانی. شیمی درمانی شامل استفاده از داروهایی است که یا سلول های سرطانی را می کشند و یا در نفوذ این سلول ها اختلال ایجاد می کنند. اما متاسفانه طی این درمان بعلت ورود مواد سمّی به بدن اکثر داروهای ضدسرطان سمّی محسوب می شوند. اما گانودریک اسید قادر به القای مرگ سلولی در انواع سلولهای سرطانی بوده و در عین حال روی سلول های سالم مجاور تاثیر سمّیت سلولی ندارد و دارای قابلیت درمانی انتخابی هست.
گانودریک اسید در شیمی ایمونودرمانی سرطان
شیمی ایمونودرمانی ترکیبی از شیمی درمانی و ایمونوتراپی است. در شیمی درمانی از داروهای مختلف برای کشتن سلولهای سرطانی یا کُند کردن روند رشد آنها استفاده می شود، و ایمنوتراپی از روش های درمانی برای تحریک یا احیای قابلیت های سیستم ایمنی برای مبارزه با سرطان استفاده می کند. تحقیقات نشان داده اند که می توان از گانودریک اسید در شیمی ایمونوتراپی استفاده کرد، زیرا این ماده علاوه بر القای مرگ سلولی در انواع سرطان ها دارای قابلیت تحریک سیستم ایمنی بدن است. بعلاوه، پژوهش های متعدد درباره بهبود انواع سرطان با گانودریک اسید حاکی از آن هستند که روش های مختلف اجرای درمان منجر به کاهش جدی بار تومور و به تاخیر انداختن روند پیشروی بیماری در افراد مبتلا به تومورهای سرطانی بدخیم می شود.
بیماری های تحت بررسی در تحقیقات درباره گانودریک اسید
سرطان پروستات
سرطان پروستات شایع ترین نوع سرطان در میان مردان بوده و معمولا به روش های پروستاتکتومی، پرتودرمانی و شیمی درمانی تحت درمان قرار می گیرد. بااینکه این گزینه های درمان برای انواع موضعی سرطان پروستات مفید هستند در موارد پیشرفته به درمان های مکمل نیاز است. یکی از جدی ترین مشکلات در سرطان پروستات احتمال متاستاز خصوصا به استخوان است. طی این فرایند سلول های چندهسته ای ایجاد می شوند که جذب استخوان شده و سلول های سرطانی در این رسوبات کلونی سازی می کنند. یک کاندید احتمالی برای شیمی ایمونودرمانی در سرطان های پیشرفته پروستات اسید گانودریک است که منجر به سمّیت سلولهای سرطانی وابسته آندروژن و سلولهای مستقل سرطانی می شود.
ملانوما (تومور پوستی)
ملانوما تهاجمی ترین شکل سرطان پوست بوده و اغلب مرگ و میرهای ناشی از سرطان پوست به منشاء سلولهای ملانین دار بازمی گردد. تحقیقات برای یافتن یک درمان بدیع برای تخریب تومورها و درعین حال ارتقاء واکنش ایمنی ��ر برابر تومورهای متاستازی ملانوما در دست انجام هستند. یکی از راه حلهای جدید و احتمالی در کنار داروهای درمانی برای این بیماری اسید گانودریک است که منجر به آپوپتوز (یا خزان یاخته ای) در سلولهای ملانوما می شود.
سرطان سینه
سرطان سینه شایع ترین سرطانِ منجر به مرگ و میر در میان زنان است. گزینه های درمانی این سرطان شامل جراحی، شیمی درمانی، پرتودرمانی و درمان هورمونی است. مشکل درمان سرطان سینه به روش شیمی درمانی محدودیت در تاثیرگذاری آن به علت مقاومت درمانی در سلولهای سرطانی است. اما گانودریک اسید می توان یک کاندید مناسب برای بهبود این سرطان باشد. مطالعات نشان داده که گانودریک اسید بخوبی می تواند مانع از تکثیر سلولی و کلونی سازی در سلول های سرطانی سینه شود.
کافه سوپریم با قارچ گانودرما
ریال1,630,000
گانودرما (4)
لیست علاقه مندی افزودن به سبد خریدمقایسه
کافه موکا با قارچ گانودرما
ریال1,550,000
گانودرما (4)
لیست علاقه مندی افزودن به سبد خریدمقایسه
کافه لاته با قارچ گانودرما
ریال1,550,000
گانودرما (4)
لیست علاقه مندی افزودن به سبد خریدمقایسه
پوکی استخوان
پوکی استخوان یک بیماری شایع در رابطه با سطح بالای جذب استخوانی است. این بیماری در میان زنان در دوران یائسگی دیده می شود. درمان های متداول شامل جایگزینی هورمونی برای جلوگیری از پوکی استخوان است، با اینحال بسیاری از زنان نمی توانند عوارض جانبی استروژن درمانی را تحمل کنند و یا نگران ریسک حاتمالی بروز سرطان رحم یا سینه هستند.
گانودریک اسید دارای قابلیت مسدود کردن گیرنده های سلول های استخوانی بوده و تحقیقات نشان داده اند که می تواند بدون تاثیر بر سطح مولکول های mRNA (بدون تاثیر بر DNA سلولها) بروز کاتپسین K و TRAP mRNA را سرکوب کند.
بیماری آلزایمر
آلزایمر یک بیماری عصبی-ناتوان کننده است که بواسطه تغییرات در پروتئین ها ایجاد می شود. این تغییرات منجر به انقباض های داخل سلولی و عفونت های خارج سلولی می شوند. تحقیقات نشان داده اند که اسید گانودریک قادر به مسدود کردن مسیر اتوفاژی است
مننژیوم
مننژیوم دومین تومور رایج سیستم عصبی مرکزی در بزرگسالان است. این بیماری از سلول های عنکبوتی مننژ که مغز را پوشانده اند نشات می گیرد. برای مراحل ابتدایی این بیماری ها درمان های موثری وجود دارد، اما تحقیقات نشان داده اند که در انواع پیشرفته می توان از اسید گانودریک استفاده کرد.
نتیجه گیری
اسید گانودریک می تواند یک کاندید مناسب در کنار داروهای تجویز شده برای بهبود انواع سرطان ها و همچنین سایر بیماری ها باشد. این ترکیب دارای قابلیت القای آپوپتوز ( مرگ خود به خودی سلول) در سلولهای سرطانی بوده و درعین حال حداقل مسمومیت را برای سلول های سالم دارد. بعلاوه این ماده می تواند در محیط های توموری واکنش ایمنی را تحریک کرده و از بدن بصورت طولانی مدت در برابر تومورهای بیمار محافظت کند.
#افزایش تمرکز#اگزما#انتی اکسیدان#انرژی بدن#ایمونودرمانی#بیماری آلزایمر#پسوریازیس#پلی ساکاریدها#پوکی استخوان#تقویت عملکرد مغز#تقویت کننده#جوان سازی سلولها#درمان بیماری ایدز#درمان ناباروری#سرطان پروستات#سلامت قلب#سلامتی کبد#سلولهای سرطانی#سندروم خستگی مزمن#سیستم ایمنی#شیمی درمانی#ضد آلرژی#ضد الزایمر#ضد پیری#ضدسرطانی#عضله سازی#فشار خون#قارچ گانودرما#کاهش قند خون#کاهش کلسترول
0 notes
Photo

چندین توده ریوی در یک زن جوان نشریه عرصه پزشکی – شماره 74 – آبان 1397 یک خانم 38 ساله با درد شکمی حاد مراجعه کرد. تاریخچه او شامل جراحی بای پس معده باریاتریک (سه سال قبل)، هیستریکتومی برای لیومیومای رحمی (5 سال قبل) و ترومبواندآرتروکتومی ریوی برای افزایش فشار خون ریوی مزمن ناشی از ترومبوآمبولی (7 سال قبل) بود. او اخیراً تحت ��حریک تخمدانی برای باروری in-vitro قرار گرفته بود. معاینه فیزیکی بیمار یک شکم تندر بدون رژیدیتی را نشان داد. سمع شکم یافته ای غیرطبیعی نداشت. نتایج تست خون روتین نکته قابل توجه ای نداشت. مطالعات تصویربرداری اینتوساسپشن در آناستوموز ژئوژنال و یک توده آدنکسال راست را نشان داد؛ اینتوساسپشن با لاپاروسکوپی به طور موفقیت آمیز برطرف شد. چندین فولیکول پاره شده در سطح تخمدان راست مشاهده شده. یک اسکن توموگرافی کامپیوتری قفسه سینه چندین ندول ریوی با اندازه های مختلف غالباً در لوب های تحتانی را نشان داد (شکل 1). شکل 1. CT اسکن قفسه سینه. یک بیوبسی ریوی باز به دست آمد. سپس چه خواهید کرد؟ · فقط مشاهده · انجام اکوکاردیوگرافی قلبی برای رد اندوکاریت سمت راست · ارجاع بیمار به انکولوژی برای شیمی درمانی · شروع درمان با سیرولیموس · لیومیوم متاستازدهنده خوش خیم ریوی(PBLM). سپس چه کنیم الف. فقط مشاهده نکته کلیدی برای نشخیص صحیح بیوپسی ریوی نشان دهنده یک پرولیفراسیون فاسیکول های سلول های دوکی با بافت آلوئولار خوش خیم محاصره شده بدون نکروز، آتیپی یا فعالیت میتوتیک می باشد (شکل 2). سلول ها برای گیرنده های اکتین، دسمین، استروژن و پروژسترون عضله صاف مثبت بودند. یافته ها با PBML مطابقت داشت. علی رغم توانایی آن برای متاستاز، این تومور به شکل منطقه ای مهاجم نیست و نیاز به درمان با شیمی درمانی ندارد. بیوپسی نشانه ای ازعفونت در ندول نشان نداد که تشخیص امبولی ریوی عفونی از اندوکاردیدهای سمت راست را رد کرد. سیرولیموس می تواند عملکرد ریوی را پایدار کند و علائم در لینفانژیولیومیوماتوزیس که یک رشد منتشر و پیش رونده آهسته سلول های عضلانی صاف منتشر در پارانشیم ریه است را کاهش می دهد. لینفانژیولیومیوماتوزیس در رادیولوژی به عنوان یک بیماری سیستیک منتشر مخالف با ندول های محدود که ویژگی مشاده شده در PBML هستند، بروز می یابد. شکل 2. بیوپسی ضایعه ریه نشان دهنده سلول .... ادامه در: www.arseyepezeshky.ir @arseyepezeshky.ir @arseyepezeshky #arseyepezeshky.ir #arseyepezeshky https://www.instagram.com/p/BrILIVPFUq2/?utm_source=ig_tumblr_share&igshid=e4ddv1erjed4
0 notes
Text
مقایسه چگونگی اخذ ویزای پزشکی آلمان، انگلیس و سوئد
مقایسه چگونگی اخذ ویزای پزشکی آلمان، انگلیس و سوئد
ویزای پزشکی آلمان ۲۰۱۸ و اعزام بیمار به آلمان جهت درمان و ویزای درمانی آلمان و ویزای پزشکی انگلیس ۲۰۱۸ ویزای درمانی انگلیس و ویزای پزشکی سوئد ۲۰۱۸ ویزای درمانی سوئد را در این مقاله مقایسه خواهیم نمود ،اعزام بیمار به خارج و اخذ ویزای پزشکی آلمان و اخذ ویزای پزشکی انگلیس و اخذ ویزای پزشکی سوئد چگونه است ، آیا می خواهید در رابطه با چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد اطلاعاتی داشته باشید ؟ آیا با چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد آشنایی دارید ؟ آیا از چگونگی اعزام بیمار به خارج از کشور مطلع هستید ؟ هزینه درمان در آلمان چگونه است ؟ آیا اعزام بیمار به آلمان ممکن خواهد بود ؟ در رابطه با چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد چه می دانید ؟ آیا نکات مهم در رابطه با اعزام بیمار به آلمان را می دانید ؟ موسسه ی مشاوره ای MIE ( همکار موسسه ی حقوقی ملک پور ) از منظر وکیل مهاجرت در رابطه با چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد مقاله ای را به نگارش درآورده است ، لذا شما عزیزان اگر می خواهید در خصوص مقایسه چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد اطلاعاتی باشید می توانید این مفاله را با دقت مطالعه نموده و در صورت هرگونه سوال در خصوص چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد می توانید با موسسه ی مشاوره ای MIE ( همکار موسسه ی حقوقی ملک پور در وین و یا دفاتر همکار ما در ایران ) تماس حاصل نموده و به صورت تلفنی و رایگان مشاوره ی تخصصی دریافت نمایید. نکات مهم اعزام بیمار به آلمان خدمات بین المللی پزشکی و اعزام بیمار به خارج از کشور در سالهای اخیر با توجه به نیاز انسانها به این خدمات افزایش چشمگیری داشته است. بدینگونه که در آن شخص از کشور خود به سایر نقاط دنیا سفر می کند تا از خدمات برتر پزشکی در کشور مقصد بهره مند گردد. یکی از برترین کشورها در این امر، کشور آلمان می باشد که از برترین و مجهزترین مراکز پزشکی بوده و متخصصین پزشکی آماده پذیرش بیماران بین المللی می باشند. باید اذعان کرد که کشور آلمان به واسطهُ سوابق چند صدساله در امور تحقیقاتی – پزشکی و پشتوانه ی علمی- پژوهشی که مرهون حضور دانشگاه های پزشکی طراز اول جهان در این کشور می باشد؛ طلایه دار و پیشرو درمان پزشکی و بیماری های خاص در دنیای امروز تلقی می گردد . این امر به گونه ای است که سالانه هزاران بیمار از اقصی نقاط جهان که از درمان در کشور خود ناامید شده و از امکانات پزشکی شایسته بهره مند نیستند، جهت درمان بیماری خود به کشور آلمان عزیمت نموده اند؛ که از پیشرفته ترین تجهیزات پزشکی در جهان برخوردار است . لازم می دانیم قبل از ورود به بحث مقایسه، یک نگاه اجمالی به شرایط پزشکی آلمان داشته باشیم؛ شرایطی که باعث مطلوب بودن آن از دید افراد با بیماری های حاد و خاص در بیشتر کشورها شده است. به نحوی که سالانه متقاضیان زیادی علی رغم دشوار بودن مراحل پذیرش و اخذ ویزای درمان این کشور، برای اخذ این ویزا و ورود به بیمارستان های آلمان جهت بهره مندی از این امکانات و تخصص های ویژه ی پزشکی آلمان اقدام می کنند. مراکز پزشکی آلمان جهت اعزام بیمار به آلمان کشور آلمان دارای ۱۹۹۶ بیمارستان دولتی و خصوصی بوده که دارای ۶۷۱,۵۰۰ تخت بیمار می باشد. مجموعا ۱.۳میلیون نفر اعم از کادر پزشکی، خدماتی و اداری در این خصوص اشتغال دارند. در سال ۲۰۱۳ و طبق آمار منتشره ۷۷ درصد ظرفیت این بیمارستانها پاسخگوی نیاز بیماران داخلی و بیماران خارجی از کشورهای امریکای شمالی ، اسکاندیناوی ، خاورمیانه و اروپایی بوده است. بودجه بهداشت و درمان کشور در سال ۲۰۱۳ بالغ بر ۳۱۵ میلیارد یورو بوده است . پیش بینی می شود که در سال ۲۰۲۰ بالغ بر ۴۰۰ میلیارد یورو گردد. این مراکز با توجه به سالیان طولانی در امر مداوای بیماران خارجی، آماده پذیرش و مداوای این بیماران می باشند. که عمده ی آنها از کشورهای امریکا ، انگلیس ، فرانسه، روسیه ، سوئد ، دانمارک و سایر کشورهای حوزه خلیج فارس هستند. در ادامه به چگونگی اخذ ویزای درمانی آلمان و هزینه های درمان در آلمان می پردازیم . ارائه درخواست ویزا فقط با تعیین وقت جهت اعزام بیمار به آلمان تعیین وقت ویزا فقط از طریق سیستم اینترنت و وب سایت سفارت انجام می شود. به مدت زمان انتظار توجه نموده و به موقع درخواست وقت مصاحبه نمایید. با توجه به شمار زیاد متقاضیان در فصل تابستان و در ایام نوروز و به جهت محدودیت های پرسنلی و مکانی در بخش ویزا، امکان دارد تعیین وقت در زمانهای یاد شده چندین هفته به طول انجامد. علاوه برآن زمان رسیدگی به درخواست ها ی ویزای شنگن که حدود ١۴ روز می باشد، نیز به این مدت اضافه خواهد شد. لذا برای انجام این سفر پیشاپیش زمان بندی مناسب را مد نظر داشته باشید . افراد بالای ١۶ سال باید گذرنامه جداگانه داشته باشند. تنها کسانی می توانند درخواست ارائه دهند که مقیم ایران باشند. در موارد ضروری جهت تعیین وقت فوری به باجه اطلاعات مراجعه نمایید مدارک لازم در خصوص اعزام بیمار به آلمان یک نسخه ی امضا شده فرم تقاضای ویزای اعزام بیمار به آلمان که به صورت کامل و خوانا به زبان آلمانی یا انگلیسی پر شده باشد. گذرنامه امضاء شده که اعتبار آن حداقل تا سه ماه پس از خاتمه ویزای درخواستی باشد؛ به همراه کپی از صفحات ٢ و ٣ و ۴ . گذرنامه های قدیمی و سایر گذرنامه های معتبر (در صورت موجود بودن) یک عدد عکس رنگی با زمینه سفید به ابعاد ۴ x ٣ ( سفارت به هیچ عنوان عکس های قدیمی تراز ۶ ماه را قبول نخواهد کرد.) شناسنامه متقاضی به همراه کپی تمام صفحات گذرنامه و شناسنامه همسر به همراه کپی از هر دو (گواهی فوت به همراه کپی) نامه بیمارستان و یا پزشک از آلمان که درآن تاریخ شروع و مدت زمان معالجه و همچنین برآورد تقریبی هزینه های درمان درج شده باشد. برای صدور ویزا باید ضرورت انجام معالجه در آلمان اثبات شود. در صورت لزوم تشخیص این امر بر عهده پزشک معتمد سفارت می باشد. مدارکی دال بر تامین هزینه های درمانی در آلمان مانند مدرک واریز ارز به حساب بیم��رستان یا پزشک اصل و کپی دعوتنامه به شکل ضمانت نامه رسمی که بر اساس پاراگراف ۶۸ قانون آلمان صادر شده باشد. این ضمانتنامه (Verpflichtungserklärung ) باید از سوی اداره اقامت شهر محل سکونت دعوت کننده در آلمان صادر شده باشد. بیمه درمانی مسافرتی برای طول مدت مسافرت با پوشش حداقل سی هزار یورو ومعتبر برای کلیه کشورهای شنگن به همراه یک نسخه فتوکپی از آن گواهی اشتغال به کار از سوی کارفرما که در آن نوع حرفه، سمت و سابقه شغلی ذکرشده باشد به همراه فیش حقوقی ویا بازنشستگی و کپی آنها؛ به همراه مدرک مربوط به بیمه تامین اجتماعی (دفترچه و لیست بیمه) روزنامه رسمی، پروانه کسب، معرفی نامه از اتحادیه برای دارندگان مشاغل آزاد اسناد مالکیت زمین یا منزل یا قرارداد اجاره ( اصل و کپی) صورت وضعیت حساب های بانکی در سه ماه گذشته با تاییدیه شعبه و یا سایر مدارک معتبر که نشاندهنده وابستگی مالی متقاضی در ایران است. وضعیت مالی و شغلی همسر حتی اگر همراه شما سفر نکند. گذرنامه و مدارکی در ارتباط با فرزندانی که در ایران زندگی می کنند و فتوکپی اجازه اقامت بستگان درجه یک در آلمان . مدارک فوق برای همراه بیمار نیز صادق می باشد. دقت در ارائه ی کامل مدارک بسیار مهم می باشد. درصورت ناقص بودن مدارک جهت اعزام بیمار به آلمان و یا عدم رعایت ترتیب آنها، به شما اجازه ارائه درخواست ویزا داده نمی شود. در صورت نقص مدارک متقاضی ملزم به ترک سفارت و تعیین وقت جدید جهت ارائه ی دوباره مدارک خواهد بود. پس به نفع شما است که در روز مصاحبه مدارک کامل را ارائه نمایید. با توجه به حجم زیاد کار، مدارکی که بدون هماهنگی قبلی به وسیله فاکس یا E-Mail به سفارت ارسال شوند بررسی نخواهند شد. سفارت این حق را برای خود محفوظ می دارد که از شما مدارک دیگری نیز درخواست نماید. هزینه ویزا جهت اعزام بیمار به آلمان تنها نقدا به یورو دریافت خواهد شد. از آنجایی که سفارت به طور محدود اسکناس ریز در اختیار دارد، لذا خواهشمند است مبلغ را حتی المکان دقیقا برابر میزان هزینه ویزا شمرده و پرداخت نمایید. سفارت از قبول یورو به صورت پول خرد (سکه) معذور است و تنها اسکناس های پنج، ده، بیست، پنجاه، و صد یورویی قبول خواهد نمود. پرداخت با کارت امکان پذیر نمی باشد. هزینه ویزا بدون توجه به نتیجه تقاضای ویزا بوده و به هیچ وجه مسترد نخواهد شد. برای ارائه ی درخواست، فرم های درخواست ویزای اعزام بیمار به آلمان به صورت رایگان در اختیار شخص قرار می گیرد. علاوه بر این می تواند آنها را ازطریق سایت اینترنتی سفارت نیز تهیه نماید. حضور شخص متقاضی در روز تعیین شده برای مصاحبه الزامی است. مگر آنکه متقاضی طی دو سال گذشته حداقل با دو ویزای شنگن و یا یک ویزای شنگن یک یا چند ساله مسافرت کرده باشد. در این صورت نماینده متقاضی می تواند جهت ارائه ی مدارک به سفارت مراجعه نماید. اما این مورد هم موجب حق قانونی نمی شود و به صلاحدید سفارت این افراد نیز در صورت نیاز باید شخصا به سفارت مراجعه نمایند بنابراین امکان اعزام بیمار به آلمان ممکن می باشد . کشورهای عضو پیمان شنگن عبارتند از آلمان، فرانسه، ایتالیا، اسپانیا، اتریش، سویس، هلند، لوکزامبورگ، بلژیک، دانمارک، سوئد، فنلاند، نروژ، یونان، پرتقال، لهستان، چک، اسلواکی، مجارستان، استونی، ایسلند، اسلوونی، لتونی ، لیتانی و مالتا . سفارت از طریق پست الکترونیک و یا تلفن به هیچ وجه به سوالات مربوط به تعیین وقت پاسخ نمی دهد. همچنین سفارت از پاسخ دادن به سوال هایی که پاسخ آنها در سایت سفارت موجود است و آنها که در حوزه مسئولیت سفارت آلمان در تهران نیست، معذور است . فرایند پذیرش بیمار در آلمان اخذ پذیرش به عنوان نمونه در تخصصی ترین و مجهزترین مراکز پزشکی آلمان در شهرهای هامبورگ و هانوفر ( پروفسور سمیعی) در این دو شهر بیش از ۴۸ بیمارستان و ۳۲ کلینیک فعالیت دارند؛ که جمعا مجهز به ۱۶٫۱۱۱ تخت بیمار می باشند. اخذ پذیرش برای این گروه از بیماران امکان پذیر می باشد بیماری ها و تومورهای سرطانی قابل درمان، تومورهایی مغزی، نخاعی و یا ستون فقرات ، تومورهای ثانویه مانند متاستاز در نخاع و مغز، تومورهای بدخیم مانند تومورهای کبد و ریه که در مراحل اولیه سرطان هستند. تومورهای چشم، گوش، کلیه، پانکراس، شش، سرطان پروستات، متاستاز کبد و ریه، سرطان لنفوم هوچکین، سرطان سینه، تومورهای استخوان، سرطان رحم، سرطان تخمدان، جراحی تعویض مفصل زانو، جراحی تعویض مفصل لگن. خدمات پزشکی جهت اعزام بیمار به آلمان جراحی عمومی، جراحی مغز و اعصاب، داخلی، جراحی زنان، ارولوژی، جراحی ارتوپدی و ارتوپدی فنی ( پروتز) پرتودرمانی توسط سایبر نایف ( از بین بردن غدد – تومور سرطانی بوسیله اشعه و دستگاه روبوتیک) در اینگونه پرتو درمانی که بدون درد و بیهوشی و در چندین مرحله انجام می گردد، اشعه با دقت بسیار بالاو پرقدرت به تومور شلیک می نماید تا آنرا نابود کند. هزینه درمانی در آلمان هزینه درمانی در آلمان به مراتب بالاترو یا بهتر بگویم دو تا پنج برابر هزینه درمان در مراکز پزشکی ایران میباشد و هزینه های جانبی اقامت و غیره نیز به آن افزوده می شود. لازم به یادآوریست که محاسبه و اعلام هزینه هر بیمار با توجه به نحوه درمان وپیشرفت بیماری و زمان درمان می بایستی با اتکا به مدارک آزمایشگاهی بیمار وگزارش پزشک محاسبه گردد. کل هزینه سفر پزشکی = هزینه های درمانی + هزینه های غیر درمانی هزینههای درمان در آلمان و روش محاسبه نمونه ای از هزینه های درمانی در آلمان ویزیت پزشک فوق تخصص ( از ۲۵۰ تا ۶۷۰ یورو، منوط به تخصص پزشک و نوع بیماری ) ، آزمایشات پاراکلینکی ( از ۸۵ تا ۳۸۵۰ یورو )، هزینه جراحی از ۲۰٫۰۰۰ یورو تا ۱۵۰٫۰۰۰ یورو ( مبلغ دقیق مستلزم ارزیابی و محاسبه کمیسیون پزشکی) ، پرتو تراپی با سیستم سایبر نایف از ۱۵۰۰۰ تا ۲۵۰۰۰ یورو می باشد. هزینههای غیر درمانی بلیط هواپیما (تهران – هامبورگ از ۳۳۰ تا ۱۸۵۰ یورو) ، محل اقامت ( هتل ، آپارتمان دو تخت از شبی ۵۰ تا ۹۷۵ یورو) برای بیماران سرپایی و یا همراهان، صدور ویزا (۶۰ یورو) ، بیمه مسافرتی، تلفن ، اینترنت، تاکسی، غذا، تفریحات زمان فراغت و ….. مدارک مورد نیاز جهت پذیرش بیمار در آلمان تکمیل فرم اطلاعات شخصی بیمار به زبان فارسی گواهی و گزارشپزشک معالج مبنی برنوع بیماری، ذکر عمل و یا اعمال جراحی انجام شده ، داروهای مصرفی، میزان مصرف و مدت مصرف دارو به زبان انگلیسی و یا آلمانی آزمایشات مربوط به بیمار و تشخیص بیماری (سونوگرافی، رادیوگرافی ، سی تی اسکن ، ام آر آی ، بیوپسی پاتولوژی و ………) و متناسب با وضعیت فعلی بیمار (ترجیحا جدید) و یک مورد دیگر در خصوص اعزام بیمار به آلمان این است که امکان دارد بعد از ارسال مدارک، بیماری شخص بیمار تشدید شده و یا جراحت داخلی بیمار بیشتر از مدارک آزمایشگاهی او باشد که این مقوله نیاز به درمان و مداوای بیشتری داشته باشد، ولی این خدمات در محاسبه هزینه درمانی اولیه منظور نگردیده باشد. لذا مراکز پزشکی این حق را برای خود محفوظ می دارند که بیمار و یا خانواده بیمار متعهد به پرداخت فوری این هزینه ها در حین زمان مداوا می باشند. این افزایش هزینه برای عده محدودی از بیماران قابل پیش بینی است. در خصوص بحث اعزام بیمار به خارج از کشور می توان به کشور انگلیس نیز اشاره نمود . که در ادامه به آن خواهیم پرداخت . ویزای درمان انگلیس افرادی که جهت درمان پزشکی قصد ورود به انگلستان را دارند جهت اخذ ویزای پزشکی انگلیس باید دارای شرایط ذیل باشند : شرایط و مقررات کلی قوانین مهاجرت در مورد آنان صادق باشد . بیماری مسری و واگیردار که به سلامت جامعه لطمه می رساند را نداشته باشد . طول دوره درمان نباید خیلی طولانی باشد . هماهنگی لازم برای نوع درمان با پزشک یا متخصص انجام شده باشد . پول کافی جهت پرداخت هزینه های درمان بدون دریافت کمک از منابع دولتی و عمومی را داشته باشد . بیمار در پایان دوره درمان به کشور خود بازگردد. مدارک لازم جهت اعزام بیمار به خارج از کشور و اخذ ویزای درمان انگلیس نامه یا اوراق پزشکی تایید شده از سوی پزشک یا متخصصی که نشان دهد هماهنگی لازم برای ادامه درمان انجام شده است. مدارک مالی و اوراق بانکی که نشان دهنده ی توان مالی شخص بیمار برای پرداخت هزینه های درمان است . نامه از کارفرما که نشان دهد جهت انجام امور پزشکی و درمانی به شخص بیمار (کارمند) مرخصی داده است . در صورتیکه شخص خودفرما باشد، باید اوراق مالی و برگه های شرکت که نشان دهنده ی فعالیت شرکت باشد را به همراه داشته باشد. مدارک یا اسناد زمین، خانه، مستغلات شخص بیمار و یا همسر بیمار ( یا پدر و مادر) مدارکی که نشان دهد شخص بیمار تمامی هماهنگی ها برای سفر از قبیل هتل یا محلی برای اقامت و … را انجام داده است. صورتحساب های بانکی شش ماه گذشته در صورتیکه پزشک یا متخصص معالج تشخیص دهد که دوره درمان تمام نشده و بیمار هنوز نیاز به مراقبت و درمان بعدی دارد، می توان نسبت به تمدید ویزای پزشکی اقدام کرد. در اینصورت باید نام پزشک یا متخصص معالج، قبض های پرداختی، زمان شروع درمان و نوع پیشرفت در درمان و مدارک مالی که استطاعت بیمار در پرداخت را نشان می دهد را به ضمیمه به وزارت کشور ارسال نمود. به عبارت دیگر در روند اعزام بیمار به خارج از کشور و پذیرشی که شخص بیمار از دکتر معالج یا بیمارستان ارائه می کند می بایستی موارد زیر ذکر شده باشد: نوع بیماری شیوه درمان هزینه درمان مدت درمان سفر به سوئد به منظور درمان پزشکی از دیگر کشورهایی که جهت اعزام بیمار به خارج از کشور می توان به آن اشاره نمود کشور سوئد است ، اگر هدف از سفر به سوئد درمان پزشکی است باید فرم ویژهای موسوم به برگ ضمیمه “سی” نیز تکمیل شده و همراه درخواست ویزا تحویل سفارت شود. همچنین یک گواهی پزشکی نیز باید از سوئد ارائه شود که نشان دهد چه زمانی قرار است متقاضی در سوئد تحت درمان پزشکی قرار گیرد و چه درمانی قرار است انجام گیرد. بهعلاوه باید یک گواهی پزشکی صادره از کشور محل سکونت ارائه شود که نشان دهد شخص متقاضی نمیتواند در آن کشور تحت درمان مذکور قرار گیرد. همچنین باید نشان داده شود برای درمان مذکور و مراقبتهای احتمالی پس از آن در سوئد سپرده مالی وجود دارد. در پایان این مقاله بیان می نماییم اگر می خواهید مقایسه چگونگی اخذ ویزای پزشکی آلمان ، انگلیس و سوئد را داشته باشید و در خصوص اعزام بیمار به خارج از کشور و همچنین اعزام بیمار به آلمان و از جمله هزینه های درمان در آلمان اطلاعات بیشتری داشته باشید همواره می توانید با موسسه ی مشاوره ای MIE همکار موسسه ی حقوقی ملک پور تماس حاصل نموده و در خصوص موارد اعزام بیمار به خارج از کشور از جمله اعزام بیمار به آلمان به صورت تلفنی و رایگان از موسسه مشاوره ای MIE همکار موسسه ی حقوقی ملک پور در وین و یا دفاتر همکار ما در ایران تخصصی ترین مشاوره ها را دریافت نمایید . Read the full article
0 notes
Photo

7 نشانه سرطان پوست را بشناسید 7 نشانه سرطان پوست را بشناسید پرشین طب – انواع سرطان | به گزارش پرشین طب؛ باید نشانه های سرطان را شناخت و زودتر از انتشار این بیماری در بدن جلوگیری کرد. 7 نشانه سرطان پوست را بشناسید ، می خواهیم در این نوشته در مورد نشانه های سرطان پوست صحبت کنیم ، در صورتی که می خواهید در این زمینه بیشتر بدانید به شما عزیزان همیشه همراه توصیه می کنیم تا انتهای نوشته با ما باشید. 7 نشانه سرطان پوست را بشناسید بیشتر مواقع، علائم سرطان پوست روی لایهی بیرونی پوست قابل مشاهده هستند. اما در همهی قوانین استثناهایی هم وجود دارد و این یکی نیز مستثنی نیست! البته سرطان پیشرفتهی پوست- بسته به محلش – میتواند موجب درد، سردرد و یا سایر علائم پوستی شود. اما در این مرحله، شما دیگر یک تومور زخمی کاملا بزرگ روی پوستتان دارید و این چیزی نیست که متوجه نشوید. چیزی که ما درموردش صحبت میکنیم، استثناهای نادری هستند که علائم پوستی، اولین نشانههای سرطان پوست اند. در این مطلب، هفت علامت را که باید از آنها مطلع باشید برایتان میگوییم. برآمدگیهای زیر پوست شما نمی توانید این برآمدگیها را ببینید، اما اگر برآمدگی یا قلنبهگیهایی زیر پوستتان احساس میکنید، مخصوصا در جاهایی مثل کشالهی ران، زیر بغل و یا گردن، اینها ممکن است دلالت بر سرطان پوست داشته باشند که به غدد لنفاویتان رسیده است. یا زخمها را نداده است و حتی با وجود اینکه سرطان متاستاز داده است این علائم نمایان نشدهاند. بنابراین سرطان روی پوست شروع شده اما دیده نمیشود. به طور کلی بهتر است هر وقت برآمدگی در هر قسمتی از بدن احساس کردید، به پزشک مراجعه کنید. دردهای شکمی ملانوما یا سرطان پوست، علاوه بر غدد لنفاوی به کبد هم میتواند برسد. اگر این اتفاق بیفتد، ممکن است شما دردی در ربع بالایی سمت راست شکمتان احساس کنید. البته باید بدانید که این نوع درد، با بیماریهای زیادی میتواند مرتبط باشد که برخی از آنها مانند سنگ کیسه صفرا چندان خطرناک نیستند. بنابراین نگران نشوید اما حتما به پزشک مراجعه کنید. مشکلات تنفسی زمانی که سرطان پوست متاستاز میدهد، میتواند به ریهها نیز حمله کند. اگر به ریهها برسد، میتواند موجب تنگی نفس یا سرفههای مداوم بشود. اگر این علائم را دارید، به پزشک مراجعه کنید. مفاصل دردناک علاوه بر غدد لنفاوی و ریهها کبد، استخوانها نیز یکی دیگر از جاهایی هستند که ملانوما میتواند آنها را تحت تاثیر قرار بدهد، حتی اگر علائم پوستیتان خودشان را مخفی کنند. اگر چنین اتفاقی روی داده باشد، ممکن است علائمی مشابه آرتروز داشته باشید، مثلا درد مفاصل. اگر دلیل زانو درد یا درد لگنتان را نمیدانید، به پزشک مراجعه کنید. بیشتر بخوانید : نکات مهم در مورد کرم های ضد آفتاب تاری دید سرطان پوست، در ملانوسیتها که سلولهای تولید کنندهی رنگدانه در پوست هستند شروع میشود که این ملانوسیتها بیشتر در پوست قرار دارند اما در چشمها و سایر قسمتهای بدن نیز ملانوسیتهایی هستند، بنابراین در مواردی نادر، فرد ممکن است در یکی از این نواحی، شروع سرطان داشته باشد. در چنین حالتهایی، تاری دید یا اختلال بینایی میتواند از اولین نشانههای سرطان پوست باشد. ممکن است شما رنگدانهها یا لکههایی در عنبیهی چشمتان ببینید. وقتی که ملانوما به چشمها یا سایر ملانوسیتهای غیر پوستی میرسد، هیچ ربطی به بودن در معرض نور خورشید ندارد، بلکه در برخی موارد میتواند به یک سندرم ژنتیکی مرتبط باشد، اما معمولا بسیار پراکنده است. قولنج های شکمی سرطان پوست را هم به لیست بیماریهایی که منجر به علائم رودهای میشوند اضافه کنید. رودهی شما هم مانند چشمهایتان، ملانوسیت دارد و به همین دلیل میتواند جایگاه ملانومای پنهان باشد. اسهال، یبوست، قولنج و یا درد میتوانند از علائم ممکن باشند. پس این هم یک دلیل دیگر برای اینکه مشکلات شکمتان را نادیده نگیرید. سردرد مغز شما هم جزو جاهایی است که ملانوسیت دارد و میتواند ملانوما در خود پنهان کرده باشد. سردرد ها، سرگیجهها و یا مشکلات مربوط به ادراک و شناخت همه از علامتهای احتمالی سرطان پوست میتوانند باشند. اگر سرطان پوستی داشته باشید که از پوستتان شروع شده و به مغز رسیده باشد، این علائم میتوانند بروز کنند. منبع : hidoctor
#7 نشانه سرطان پوست#7 نشانه سرطان پوست را بشناسید#سرطان پوست#سرطان پوست و علائم آن#علایم سرطان پوست#همه چیز در مورد سرطان پوست
0 notes
Text
سرطان چیست با سرطان بیشتر آشنا شویم
سرطان چیست با سرطان بیشتر آشنا شویم/ به گزارش بیوکمپ مرکز تخصصی ژنتیک و بیوانفورماتیک در ایران؛ سلول واحد اساسی و ساختمانی حیات است که همانند کیسه ای است حاوی پروتئینها، اسیدهای چرب، کربوهیدراتها و ماده حیات به نام دی ان ای ( DNA). قابلیت رشد، تکثیر و همانندسازی از ویژگی های سلول های زنده است. ساختار ژنتیکی هر سلول سرعت رشد، تقسیم و زمان مرگ آن را تعیین می کند. در حالت طبیعی، جایگزینی سلولهای فرسوده با سلولهای جوان از یک برنامه من��م تبعیت می کنند و فرایند رشد و تجدید سلولی به طور ثابت در بدن اتفاق می افتد.
سرطان نوعی بیماری است که در آن سلولها توانایی تقسیم و رشد عادی خود را از دست می دهند و این موضوع منجر به تسخیر، تخریب و فاسد شدن بافتهای سالم می شود. از اجتماع این سلولهای سرطانی و تخریب سلولهای بافتهای سالم توده ای به نام تومور ایجاد میشود. اگر تومور به لایهای محدود ختم شود و به سایر بافتها و ارگانها سرایت نکند تومور خوش خیم (غیرسرطانی) است و اگر تومور گسترده شده یا به طور بالقوه قابلیت پخش شدن و احاطه کردن سایر بافتها و ارگانها را داشته باشد بدخیم یا سرطانی نامیده میشود. برخی از شکل های سرطان متاستاز میکنند به این معنی که خصوصیت تهاجمی پیدا کرده و به سایر بافتهای بدن، عمدتا از طریق خون و لنف، سرایت میکنند.
حقایقی در رابطه با سرطان
بیش از ۱۰۰ نوع سرطـان شناسایی شده است و این سرطــان ها در هر قسمتــی از بدن می تواند تظاهر پیدا کنند.
مرگ ناشی از سرطان در سال ۲۰۰۵ ، ۶/۷ میلیون نفر بوده است که ۱۳% از کل ۵۸ میلیون مرگ در سراسر جهان را به خود اختصاص می دهد . ۳٫ بیش از ۷۰% تمام مرگ های ناشی از کانسر در کشورهای کم درآمد یا با در آمد متوسط اتفاق می افتد
۵ سرطان شایع و کشنده در مردان در سراسر جهان عبارتند از ریه ـ معده ـ کبد ـ کولورکتال و ازوفاگوس ( مری).
۵ سرطان شایع و کشنده در زنان به ترتیب عبارتند از سرطان سینه ـ ریه ـ معده ـ کولورکتال و سرویکس.
مصرف دخانیات بزرگترین و تنها عامل قابل پیشگیری از سرطان ها در جهان می باشد.
یک پنجم کل سرطانهای سراسر جهان با یک عفونت مزمن، برای مثال ویروس پاپیلوهای انسانی (HPV) که باعث کانسر سرویکس می شود و ویروس هپاتیت B (HBV) که باعث کانسر کبد می شود در ارتباط است.
رشد سرطانی یا بدخیم زمانی اتفاق میافتد که برخی از سلولها به طور غیرقابل کنترل شروع به تکثیر کنند بخش هایی که به طور طبیعی عهده دار دفاع از بدن هستند مانند سیستم ایمنی بدن قادر به پیشگیری از تقسیم بی رویه نباشند. تعدادی از سلولهای غیرطبیعی از نظر اندازه بزرگ و بزرگ تر شوند .
در مجموع چهار گروه ژن مسئول تقسیم سلولی به شمار میروند:
انکوژنها (ژنهای عامل تومور) (Oncogene) که در شرایط عادی در فرستادن پیام به سلول برای تکثیر نقش دارند. اختلال و تغییر در این سلولها منجر به تکثیر نامنظم سلول شده و سلول سرطانی بشمار میرود.
ژنهای سرکوبگر تومور- (Tumour suppressor genes) این ژنها پروتئینهای خاصی را تولید میکنند که در شرایط عادی وظیفه معکوس آنکوژنها را داشته و به سلول پیام توقف تکثیر میدهد. یکی از مهمترین ژنهای این گروه ژنی به نام p۵۳ است.
ژنهای خودکشی – (Suicide genes) خودکشی سلولها یا مرگ سلول یکی از مهم ترین عوامل پیچیده سلولی است که به سلول توانایی خودکشی در شرایط غیرمعمول را میدهد تا مانع شیوع تکثیر و آسیبدیدگی به سایر سلولها شود. هنگامی که ژنهای خودکشی آسیب پیدا کنند دیگر قادر به فعالیت خود برای نابود کردن سلول معیوب نبوده و سلول سرطانی محسوب میشود.
ژنهای ترمیمی دی ان ای- (DNA repairing genes) این ژنها مسئول ترمیم دی ان ای آسیب دیده و معیوب هستند که با ترشح پروتئینهای متفاوت زمینه ترمیم دی ان ای آسیب دیده را فراهم می کنند. اما زمانی که خود این ژن های ترمیمی دی ان ای آسیب می بینند، سلول، دیگر توانایی ترمیم خود را از دست داده و اختلالات ژنتیکی و ترمیم نشدن دی ان ای منجربه سرطان میشود.
آسبب شناسی سرطان
سرطان یک فرایند پویا است که توسط متغیرهای ناشناخته و مستقل متعددی موجب تغییرات مولکولی سلول شده و منجر به تداخل در سیستم تکثیر سلول میشود.
اولین تغییر سلولی آشکار در پیدایش سرطان، تراریختی و تغییر شکل سلول است. عواملی که به ایجاد سلولهای سرطانی کمک میکنند عبارتند از:
استعداد میزبان: عوامل ژنتیکی از جمله نقایصی در کروموزومها و یا انتقال ژن معیوب به جنین
عوامل ایمنولوژیک(ایمنی): مانند نارسایی مکانیسم ایمنی طبیعی بدن
داروهای سرکوبگر ایمنی: موجب سرکوب مکانیسم ایمنی طبیعی شده و زمینه ابتلا به سرطان را فراهم می کنند
عوامل محیطی: تماس با مواد سرطانزا مانند آزبست، پرتونگارها و رادیومـ پرتوهای یونیزه شامل امواج الکترومغناطیسی
ویروسهای القا کننده سرطان: ویروسهایی هستند که قابلیت تغییر دادن شکل سلولی را که آلوده میکنند، دارند و در نتیجه منجر به تکثیر خارج از کنترل سلولهای مورد نظر میشوند. این تکثیر فزاینده موجب تومور یا سرطان میشود.
عوامل ترشح هورمونی: عوامل ترشح هورمونی اغلب موجب تسریع روند بدخیمی بیماری میشود.
چرا خطر سرطان در افراد مسن افزایش پیدا میکند؟ سلولهای بنیادی در افراد پیر قدرت تولید سلولهای ایمنی کمتری دارند. مغز استخوان در بدن افراد مسن سلولهای ایمنی کمتری تولید میکند، بنابراین احتمال به سرطان خون در افراد مسن بالاتر است. محققان بر روی موشهای آزمایشگاهی جوان سلولهای بنیادی پیر پیوند زدند. آنها انتظار داشتند که سلولهای بنیادی پیر بعد از پیوند همان توانایی سلولهای جوان را داشته باشند و سلولهای ایمنی تولید کنند ولی سلولها درست مثل سلولهای پیر رفتار کردند. یکی از پژوهشگران در مقابل این عکسالعمل سلولها گفت اگر تفاوت سلولهای بنیادی پیر و جوان را بدانیم در آن صورت میتوان سلولهای پیر را وادار به جوان شدن کرد. با این دانش کارایی ایمنی دفاعی بدن افراد پیر را میتوان بهبود بخشید و از سرطان خون جلوگیری کرد.
الگوهای درمان سرطان
تا کنون بیش از ۲۰۰ نوع مختلف سرطان شناخته شده است. این سرطان ها میتوانند بافتهای مختلف بدن را احاطه کنند.
هر نوع سرطان عوامل، مشخصات و همچنین درمان خاص خود را دارد اما روش های اصلی درمان سرطان عبارتند از:
ا- جراحی ۲- رادیوتراپی ۳- شیمی درمانی ۴- هورمون درمانی ۵- ژن درمانی
کاربرد شکل های جدید اشعه همانند پرتوهای لیزر که به بافت های طبیعی صدمه نمی زنند و توسعه انواع هورمون درمانی به تنهایی و یا در ترکیب با سایر درمانها از پیشرفتهای مهم در خصوص پیشگیری و درمان سرطان به شمار می رود. اخیرا موفقیتهای تشخیص و درمان سریعتر بیماران، تکامل روشهای جدید تشخیصی و درمانی مانند شیمی درمانی و هورمون درمانی و الگوهای معاینات ادواری و عمومی سرطان توانسته مرگ و میر ناشی از این بیماری را کاهش دهد. دستاوردهای جدید سرطان:.
تحقیقات دانشمندان نشـان داد , دارویی که برای درمان سرطان سگ ها تولیـد شده ممکن است در انسان ها نیز موثر واقـع شود.
پزشکان دانشکده پزشکی هاروارد می گویند ” داروی آزمایشی اس یو ۱۱۲۴۸ احتمـالا بـرای مقابله با سرطان های ریه , سینه و کلـیـه موثر خواهد بود.”
این دارو مـانـع از آن مـی شـود کـه پروتئین موسوم به وی ئی جی اف موجـب رشـد رگ های خونی شود. تومورهای سرطانی به رشد رگ های خونی وابسته اند و بدون آنها به سرعت با کمبود اکسیژن مواد مغزی روبرو می شوند.
قرار است آزمایش وسیعی برای بـررسـی امکان استفاده از داروی اس یو ۱۱۲۴۸ برای درمان تومورهای استرومائی معده ای و روده ای که هر سال حدود هزاران نفر به آن مبتلا می شوند در امریکا آغاز شود.
پزشکان دانشگاه هاروارد گزارش دادند این دارو مـوجـب کـوچـک شـدن تومورها در ۶۰ نفر از ۹۰ بیمار مبتـلا بـه سرطان استرومای معـده ای و روده ای شـد , گرچه این افراد کامل درمان نشدند اما وضع آنان بهبود یافت.
کشف ژن آسیب پذیر هنگام استفاده از داروی ضد سرطان MIX
محققان دانشگاه Queen، طی تحقیقاتی که به انجام رساندند توانستند آزمایش بر روی کرم میوه، ژن تأثیر پذیر هنگام استفاده از دارویی که منجر به بروز نقص عضو در حین تولد می شود را کشف کنند به گزارش سرویس علمی پژوهشی ایسکانیوز به نقل از مجله Toxicalogical Sciences دارویی موسوم به MTX از جمله داروهای پرطرفداری است که برای درمان سرطان و بیماریهایی همچون سل پوستی و آرتروز روماتیسمی تجویز میشود. پس از مصرف، این دارو برای مدتهای طولانی در بدن باقی مانده و سبب بروز نقص عضو هنگام تولد در نوزادانی میشود که مادرانشان قبلاً از این دارو مصرف کردهاند. محققان با استفاده از این کرمها توانستند ژنی را که این دارو روی آن تأثیر میگذارد کشف کنند، این یافته جدید به دانشمندان این امکان را میدهد که به کشف روشهای درمانی مؤثری برای درمان این نقص عضوهای ناخواسته بپردازند. پیش از این نیز از کرمهای میوه در تحقیقات و بررسیها روی بیماریهایی چون سرطان، بیماریهای عصبی و بیماریهای مربوط به کهولت سن استفاده شده بود. نتایج کامل این تحقیقات در چاپ سال آینده مجله Toxicalogical Sciences منتشر خواهد شد.
from WordPress http://ift.tt/2jLx6SI
0 notes
Text
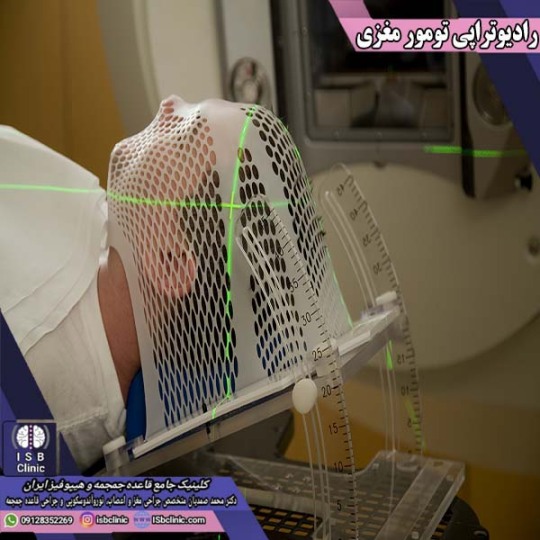
درمان تومور مغزی با رادیوتراپی و بدون جراحی
رادیوتراپی تومور مغزی یک روش درمانی است که طی آن با استفاده از دوزهای کنترل شده اشعه های نامرئی با انرژی بالا ذرات اتمی نابود سازی سلول های تومور مغزی صورت می پذیرد. به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب دانشگاه شهید بهشتی تهران در کلینیک جامع قاعده جمجمه و هیپوفیز ایران، رادیوتراپی تومورهای مغزی حداقل آسیب به سایر بافت های مغز را به همراه داشته و کاملاً متمرکز بر تومور مغزی هستند. استفاده از رادیوتراپی برای درمان تومورهای مغزی زمانی است که جراحی به دلایل فنی امکان پذیر نبوده و یا نتوان تومورهای مغزی را به طور کامل از سر تخلیه نمود. همچنین رادیوتراپی به عنوان روشی تکمیلی پس از جراحی تومورهای مغزی به کار می رود تا حداکثر اطمینان از عدم بازگشت تومور به سر شما حاصل شود.
رادیوتراپی مغز چیست؟
رادیوتراپی مغز که به آن پرتو درمانی مغز نیز گفته می شود یک روش بسیار پیشرفته درمانی است که طی آن میزان کنترل شده ای از تابش های اشعه های خاص برای از بین بردن سلول های سرطان در محدوده بروز تومور و سرطان به کار می رود. این روش درمانی با دقت بسیار زیاد برنامه ریزی شده و کمترین میزان آسیب را به بافت های مجاور تومور و بافت های سالم مغزی وارد می آورد.
به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب دانشگاه شهید بهشتی تهران در کلینیک جامع قاعده جمجمه و هیپوفیز ایران دلایل عمده استفاده از رادیوتراپی مغز عبارتند از:
عدم امکان جراحی مغز به دلیل نوع و محل تومور، سن بیمار، شرایط جسمانی و سلامت عمومی بیمار
زمانی که در جراحی مغز امکان تخلیه کامل تومور مغزی نباشد.
بعد از جراحی مغز برای پاکسازی محل تومور از وجود احتمالی سلول های باقی مانده از تومور
پیشگیری از عود مجدد تومور مغزی
کاهش سرعت رشد تومور مغزی
رادیوتراپی مغز چگونه است؟
به طور معمول رادیوتراپی مغز بعد از جراحی و گاه همراه با شیمی درمانی ارائه می شود. پیش از آغاز رادیوتراپی مغز برای تومورهای شما، متخصص رادیوتراپی کل بدن شما را معاینه کرده و از شما تصویر برداری CT اسکن و یا MRI به عمل می آید تا به طور کاملاً دقیق مشخص شود کدام نقطه از بدن لازم است تحت تاثیر اشعه رادیوتراپی قرار بگیرد.
به گفته دکتر محمد صمدیان جراح برتر مغز و اعصاب تهران در کلینیک جامع قاعده جمجمه و هیپوفیز ایران، حین رادیوتراپی مغز، از ماسک های صورت خاص استفاده می کنند. همچنین اگر تومور مغزی شما در نخاع نیز گسترش یافته باشد، نقاط کوچکی همچون تتو بر روی پوستتان برای مشخص ساختن محل رادیوتراپی رسم خواهند شد.
در صورتی که تومورهای مغزی از نوع گلیوبلاستوما باشند، رادیوتراپی شما با شیمی درمانی ترکیب خواهد شد که اسم آن کمو رادییشن بوده و به شکلی بسیار عالی برای درمان این تومورها جواب می دهد.
تعداد دفعات رادیوتراپی مغز شما بستگی به اندازه، محل، و نوع تومور مغزی شما دارد. در برخی روش های درمانی، تنها 1 جلسه رادیوتراپی صورت می گیرد و کافیست. اما چون این سبک درمانی دوز اشعه بالایی داشته و بدن بسیاری از افراد تحمل عوارض جانبی آن را ندارد، بنابراین در اکثر اوقات به صورت یک بار در روز و 5 بار در هفته به مدت چندین هفته ادامه با دوزهای کمتر اشعه، انجام می شود.
در هر جلسه رادیوتراپی مغز، شما بر روی تخت مخصوص ماشین رادیوتراپی دراز می کشید و پس از ثابت کردن بدنتان و تنظیم دقیق دستگاه، این تخت به طور اتوماتیک حرکت خواهد کرد. در برخی از انواع دستگاه های رادیوتراپی، منبع اشعه به دور شما و تخت حرکت نموده تا به محل دقیق برسد. هر جلسه رادیو تراپی به طور معمول بین 10 الی 15 دقیقه طول می کشد. خود رادیوتراپی هیچ گونه دردی ندارند، اما ممکن است پس از آن سردرد احساس کنید که جزو عوارض شایع آن بوده و بعد از مدتی برطرف خواهد شد.
رادیوتراپی متاستاز مغزی
منظور از متاستاز مغزی وضعیتی است که در آن سلولهای سرطانی از نقاط دیگری از بدن به مغز رسیده و ایجاد تومور سرطانی می کنند. هر نوع سرطانی از هر بخش بدن می تواند به مغز گسترش یابد. اما به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب تهران در کلینیک جامع قاعده جمجمه و هیپوفیز ایران، رایج ترین متاستازهای مغزی ناشی از سرطان ریه، سرطان سینه، سرطان روده، سرطان کلیه و سرطان پوست (ملانوم) هستند.
تومورهای متاستازی مغز ممکن است شامل 1 یا تعداد زیادی تومور در سر شوند. حین رشد تومورهای متاستازی مغز، فشار به ساختارهای مغزی وارد شده و عملکرد بافت های اطراف تومور مختل می شود. در نتیجه علایمی همچون سردرد، تغییرات شخصیت، از دست رفتن حافظه و تشنج ممکن است رخ دهند.
درمان های متعددی برای متاستاز مغزی صورت می گیرند که حسب مورد شامل جراحی، رادیوتراپی، شیمی درمانی، ایمنی درمانی و یا ترکیبی از این درمان ها است. امروزه بهترین و پذیرفته ترین گزینه درمانی برای تومورهای متاستازی مغز روش رادیوتراپی کل مغز می باشد. این روش از دهه 1980 میلادی به کار رفته و تحقیقات متعدد نشانگر نتایج مطلوب رادیوتراپی برای درمان تومورهای متاستازی مغز هستند.
اثرات رادیوتراپی مغز
رادیوتراپی مغز یکی از پیشرفته ترین درمان های تومورهای مغزی بدون نیاز به جراحی است که تاثیرات متعددی برای پیشرفت درمانی شما به همراه دارد. به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب دانشگاه شهید بهشتی تهران در کلینیک جاعم قاعده جمجمه و هیپوفیز ایران، روش های اصلی رادیوتراپی مغز برای تومورها عبارتند از:
رادیوتراپی کل مغز:
این روش کل مغز را در بر گرفته و حتی تومورهای میکروسکوپی را که نمی توان در تصویر برداری های MRI مشاهده نمود از بین می برد. این شیوه درمانی بسیار پیشرفته بوده و ترکیبی از روش های نوین درمانی به همراه دانش هوش مصنوعی کامپیوتری است.
رادیوتراپی کل مغز به ویژه در سرطان های متاستازی و منتشر مغز به خوبی جواب می دهند. اثرات درمانی بسیار مطلوب رادیوتراپی کل مغز همراه با عوارض جانبی همچون خستگی، سردرد، ریزش مو و مشکلات مختصر حافظه می باشد که همگی قابل درمان و مدیریت هستند.
رادیو سرجری استریوتاکتیک:
این روش رادیوتراپی با استفاده از دوزهای بسیار پر انرژی اشعه های خاص بوده و فقط متمرکز بر خود تومور هستند. گاهی اوقات این روش تنها 1 جلسه لازم دارد و معمولاً نهایتاً 5 جلسه به ازای هر تومور مغزی خواهد بود.
در این روش تمرکز تنها بر تومور مغزی بوده و باقی مغز تحت تابش قرار نمی گیرند. این به معنای عوارض جانبی کمتر است. زمانی از رادیوسرجری استریوتاکتیک استفاده می شود که تعداد تومورهای بسیار کم، گرید تومور پایین و محل آن مشخص باشد.
هر کدام از شیوه های رادیوتراپی که برای شما در نظر گرفته شوند، مطمئن باشید که بهترین روش برای درمان تومور مغزی و سرطان شما خواهند بود و مبتنی بر تصویربرداری های مغزی CT اسکن و MRI و آزمایش های متعدد طبی هستند. در عین حال لازم است حین و پس از اتمام رادیوتراپی به طور مرتب و ادواری برای ویزیت بررسی وضعیت مغز به جراح مغز و اعصاب خود ��راجعه فرمایید.
عوارض رادیوتراپی تومور مغزی
عوارض جانبی رادیوتراپی تومور مغزی به طور کلی تنها در محل درمان ایجاد شده و موقت هستند. در پاره ای اوقات ممکن است که برخی عوارض مدتی طولانی تر باقی بمانند. در مواردی نادر، برخی بیماران عوارضی را به مدت چند ماه یا چند سال گزارش کرده اند که در برابر نتایج مطلوب درمانی، موضوعی جزئی به حساب می آید.
به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب دانشگاه شهید بهشتی تهران در کلینیک جامع قاعده جمجمه و هیپوفیز ایران، عوارض جانبی رادیوتراپی تومورهای مغزی بسته به اینکه تومور شما در کدام نقطه از مغز و یا نخاع قرار دارد، متفاوت می باشد. به طور کلی عوارض جانبی رادیوتراپی دستگاه اعصاب مرکزی عبارتند از:
حالت تهوع و استفراغ:
معمولاً چند ساعت پس از درمان رخ می دهد.
سردرد:
معمولاً طی جلسه رادیوتراپی رخ می دهد.
خستگی و ضعف:
در انتهای فرآیند رادیوتراپی شدید است اما به تدریج با گذشت 1 ماه بعد از اتمام پرتو درمانی برطرف می شود.
عوارض پوستی (التهاب، قرمز شدن، بثورات جلدی، خارش و... ):
ممکن است در محل درمان رخ دهد. این وضعیت به طور معمول در انتهای درمان پیش آمده و بین 1 تا 2 هفته بعد از اتمام رادیوتراپی به طور کامل بر طرف خواهند شد.
ریزش مو:
ممکن است در برخی افراد در محل پرتو درمانی مغز ایجاد شود. معمولاً طی چند ماه بعد از اتمام رادیوتراپی موها به حالت سابق خود باز خواهند گشت، اما گاهی اوقات نیز ممکن است ریزش مو مادام العمر باشد.
مشکلات شنوایی:
در برخی موارد رادیوتراپی تومور مغز، ممکن است به دلیل نزدیکی محل تومور به گوش، در گوش میانی آب جمع شده و مشکلات شنوایی در آن گوش ایجاد شود. لازم است این مورد توسط متخصص گوش و حلق و بینی بررسی و در اسرع وقت مداوا شود. در صورتی که به آن رسیدگی به موقع ننمایید، ممکن است خدای ناکرده به مشکلات شنوایی مادام العمر منجر شود.
عوارض اختصاصی رادیوتراپی تومورهای نخاعی شامل مشکلات بلع (دیسفاژی) و اسهال هستند. هر دوی اینها موقت و گذرا بوده و بلافاصله بعد از اتمام رادیوتراپی برطرف خواهند شد.
به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب تهران در کلینیک جاعم قاعده جمجمه و هیپوفیز ایران، تعداد بسیار اندکی از افرادی که تحت رادیوتراپی برای درمان تومور مغزی قرار گرفته اند، ماه ها و یا سال ها بعد از اتمام درمان دچار عوارضی می شوند که به آنها عوارض تاخیری گفته می شود. عوارض تاخیری رادیوتراپی تومورهای مغزی شامل مواردی چون ضعف حافظه، اغتشاش شعور، و سردرد هستند. این عوارض تاخیری به طور کامل بستگی به محل تومور و محل رادیوتراپی دارند و با درمان به موقع کاملاً قابل کنترل هستند.
رادیوتراپی تومورهای مغزی قاعده جمجمه و هیپوفیز ممکن است منجر به تاثیر بر عملکرد غده هیپوفیز شده و تنظیم تولید هورمون های این غده به هم بریزد. به طوری که برخی هورمون ها بیشتر و یا کمتر تولید شوند. این امر منجر به تغییر دمای بدن، الگوهای رشد، خواب، وزن، و اشتها خواهد شد. پزشکان معالج شما به دقت سطح هورمون های غده هیپوفیز شما را حین رادیوتراپی تومورهای هیپوفیز و قاعده جمجمه بررسی کرده و در صورت تغییرات، درمان های لازم برای تنظیم مجدد آنها را انجام خواهند داد.
نکته بسیار مهم این است که رادیوتراپی هیچ ماده ای به بدن بیمار وارد نمی کند. بیماران همزمان با رادیوتراپی تنها نیازمند کنترل عوارض هستند. بنابراین رادیوتراپی سرطان و تومورهای مغزی هیچ تاثیر منفی بر فرد و اطرافیان وی نداشته و بیمار شما به راحتی می تواند روال عادی زندگی خود را طی کند و نیاز به جداسازی محل اقامت از دیگران نیست.
درصد موفقیت پرتودرمانی مغز
نکته قابل توجه این است که پرتو درمانی مغز روشی درمانی برای موارد حاد تومورها و سرطان های مغزی است؛ مواردی که انواع شیمی درمانی، ایمنی درمانی، و جراحی مغز جوابگو نبوده اند. بنابراین، محاسبه میزان اثربخشی این روش درمانی بسیار دشوار است. طبق بررسی های صورت گرفته، استفاده از رادیوتراپی در درمان سرطان ها و تومورهای مغزی حداقل منجر به افزایش 6 ماه تا 3 سال به عمر بیماران دارای تومور متاستازی مغز شده است. همچنین، رادیوتراپی مغز منجر به احساس مثبت بیشتری در بیماران و افزایش کیفیت زندگی آنها می شود.
تحقیقات متعدد نشان داده اند که روش های رادیوتراپی، به ویژه رادیوتراپی کل مغز منجر به کاهش 63 تا 85 درصد از عوارض سرطان های مغزی و افزایش حداقل 6 ماهه عمر بیمارانی می شوند که از نظر پزشکی انتظار حداکثر 3 ماه عمر برای آنها بوده است.
در عین حال عوامل بسیار زیادی در اثربخشی و میزان موفقیت رادیوتراپی دخیلند. به گفته دکتر محمد صمدیان استاد برتر جراحی مغز و اعصاب دانشگاه شهید بهشتی تهران در کلینیک جامع قاعده جمجمه و هیپوفیز ایران، مواردی همچون سن، وضعیت سلامت عمومی، بیماری های زمینه ای، بیماری های مزمن، سرطان های دیگری که فرد به آنها مبتلا است و گرید آنها، تاثیر مستقیمی بر میزان موفقیت رادیوتراپی (پرتو درمانی) تومورهای مغزی خواهند داشت.
کلینیک جامع قاعده جمجمه و هیپوفیز ایران، تحت نظر دکتر محمد صمدیان
جهت ویزیت آنلاین میتوانید به دایرکت اینستاگرام دکتر محمد صمدیان و یا شماره 09126814516 واتساپ در ارتباط باشید.
تلفن های تماس: 09128352269 و 88654207-021
آدرس مطب :تهران خیابان ولیعصر بالاتر از پارک ساعی روبروی بیمارستان دی، خیابان دوم گاندی، ساختمان پزشکان آریا، طبقه 3، واحد 8
0 notes