#hiperparatiroidismo
Explore tagged Tumblr posts
Text
Redfarma - medicamentos de alta especialidad a precios reducidos.

Red Farma se ha consolidado como una solución confiable para encontrar medicamentos especializados a precios reducidos. Este enfoque accesible permite a pacientes y profesionales médicos acceder a tratamientos esenciales en diversas áreas como oncología, infectología, nefrología, urología y hematología. La misión de Red Farma es garantizar que los medicamentos de alta especialidad estén al alcance de todos, promoviendo la salud y el bienestar de manera económica y efectiva.
Medicamentos para Oncología: Apoyo en el Tratamiento del Cáncer
La oncología requiere medicamentos de alto costo que pueden ser inaccesibles para muchas personas. Red Farma ofrece una amplia gama de opciones para tratar distintos tipos de cáncer, asegurando precios reducidos que alivian la carga financiera de los pacientes. Desde quimioterapias hasta terapias dirigidas, los medicamentos disponibles cumplen con altos estándares de calidad y eficacia.

Infectología: Acceso a Antibióticos y Antivirales Esenciales
En el tratamiento de infecciones graves, como VIH, hepatitis o infecciones bacterianas resistentes, contar con medicamentos adecuados es crucial. Red Farma facilita el acceso a antibióticos de última generación y antivirales avanzados, garantizando que los pacientes puedan continuar sus tratamientos sin interrupciones. La accesibilidad económica asegura que nadie quede sin atención debido al costo de los medicamentos.
Soluciones para Nefrología: Cuidado de la Salud Renal
Los pacientes con enfermedades renales, como insuficiencia renal crónica, necesitan medicamentos especializados que suelen ser costosos. Red Farma se especializa en proporcionar opciones asequibles para apoyar la salud renal, incluyendo medicamentos inmunosupresores para trasplantes de riñón y tratamientos para controlar condiciones como la hipertensión y el hiperparatiroidismo.
Red Farma
Urología: Tratamientos para una Vida Saludable
La urología abarca el tratamiento de afecciones como infecciones urinarias recurrentes, cáncer de próstata y disfunción eréctil. Red Farma ofrece una selección de medicamentos de alta calidad para ayudar a los pacientes a mantener su calidad de vida. La reducción de costos en esta área es esencial para que los pacientes puedan acceder a terapias prolongadas y efectivas.
Hematología: Medicamentos para Trastornos de la Sangre
Para quienes enfrentan trastornos hematológicos como anemia, leucemia o hemofilia, Red Farma garantiza acceso a medicamentos especializados a precios asequibles. Este soporte es vital para pacientes que requieren terapias continuas o tratamientos de alto costo, contribuyendo a una mejor calidad de vida y un manejo eficaz de sus condiciones médicas.
Conclusión
Red Farma representa un aliado fundamental en la lucha por garantizar el acceso equitativo a medicamentos especializados. Enfocado en áreas médicas críticas como oncología, infectología, nefrología, urología y hematología, su compromiso con la salud y el bienestar se traduce en soluciones accesibles para todos. Al reducir los costos de medicamentos esenciales, Red Farma no solo mejora la calidad de vida de los pacientes, sino que también fortalece los sistemas de salud al ofrecer tratamientos confiables y asequibles. Con Red Farma, la salud está al alcance de todos.
Obtenga más información:- https://redfarma.com.mx/
0 notes
Text
Paratiroidectomia Radioguiada Técnica Realizada por Rodrigo Arrangoiz MS, MD, FACS
Rodrigo Arrangoiz MS, MD, FACS cirujano de tumores de cabeza y cuello / cirugia endocrina es experto en el manejo del hiperparatiroidismo primario. Introdujo a su país (Mexico) la técnica de exploración bilateral de cuello con valoración de la funcionalidad de las glándulas paratiroides con paratiroidectomia radioguiada: Rodrigo Arrangoiz is a board-certified surgical oncologist who…

View On WordPress
0 notes
Text
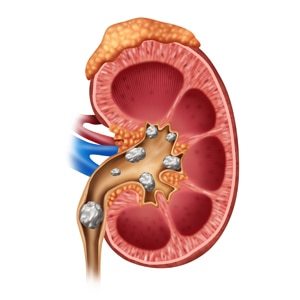
Médico: ¡Buenos días! Soy el Dr. López. ¿En qué puedo ayudarte hoy?
Paciente: Hola, Dr. López. Tengo algunos síntomas preocupantes y mi médico me ha mencionado que podría tener nefrolitos. ¿Podría decirme más al respecto?
Médico: Por supuesto. Los nefrolitos, también conocidos como cálculos renales o piedras en el riñón, son formaciones sólidas que se desarrollan en los riñones debido a la acumulación de sustancias cristalinas, como calcio, ácido úrico o sales de fosfato. ¿Cuáles son los síntomas que has experimentado?
Paciente: He tenido un dolor agudo en el costado y en la espalda, especialmente cuando orino. Además, he notado sangre en mi orina y tengo la sensación de tener que ir al baño con más frecuencia.
Médico: Estos síntomas son bastante comunes en los pacientes con nefrolitos. El dolor intenso en el costado o la espalda, conocido como cólico renal, se produce cuando los cálculos bloquean el flujo de la orina desde los riñones hacia la vejiga. La presencia de sangre en la orina puede ser un indicador de que los cálculos están causando daño en las vías urinarias. Además, la necesidad frecuente de orinar puede ser un signo de irritación de la vejiga debido a los cálculos.
Paciente: Entiendo. ¿Cuál es el proceso para diagnosticar los nefrolitos?
Médico: Para diagnosticar los nefrolitos, realizaremos varios exámenes. Primero, recopilaremos información sobre tus síntomas y antecedentes médicos. Luego, te solicitaremos un análisis de orina para detectar la presencia de sangre, infección u otros signos anormales. También es probable que necesitemos una radiografía o una ecografía para visualizar los cálculos en los riñones.
Paciente: ¿Y qué causa la formación de estos nefrolitos?
Médico: Hay varios factores que pueden contribuir a la formación de nefrolitos. La deshidratación, una dieta rica en sodio y proteínas, así como antecedentes familiares de cálculos renales pueden aumentar el riesgo. Otras condiciones médicas, como la hiperparatiroidismo, la gota y ciertos trastornos metabólicos, también pueden ser factores desencadenantes.
Paciente: ¿Cuáles son las opciones de tratamiento para los nefrolitos?
Médico: El tratamiento de los nefrolitos depende del tamaño y la ubicación de los cálculos, así como de la gravedad de los síntomas. En algunos casos, los cálculos pequeños pueden pasar por sí mismos a través de la orina sin necesidad de intervención médica. Sin embargo, si los síntomas son graves o si los cálculos son grandes, es posible que se requiera tratamiento adicional. Esto puede incluir cambios en la dieta, aumento de la ingesta de líquidos para promover la eliminación de los cálculos, medicamentos para aliviar el dolor o procedimientos como la litotricia extracorpórea por ondas de choque o la cirugía para remover los cálculos más grandes
https://www.niddk.nih.gov/health-information/informacion-de-la-salud/enfermedades-urologicas/piedras-rinones/tratamiento
0 notes
Text

Muchos trastornos cerebrales son resultantes de disfunciones en otros órganos, como los riñones, el hígado, el páncreas y las glándulas endocrinas. Trastornos metabólicos, como es el caso de la hipoglucemia o la falla hepática, pueden presentarse como estados de coma o síndromes confusionales agudos. Otras enfermedades metabólicas, como el hiperparatiroidismo, son causa potencial de demencia y psicosis.
1 note
·
View note
Text
Enfermedad ósea metabólica en reptiles.
Enfermedad ósea metabólica en reptiles.
La enfermedad ósea metabólica (MBD) es una enfermedad bien reconocida y muy común que a menudo se observa en nuestros reptiles mascotas . Otros términos que pueden usarse incluyen osteodistrofia fibrosa, osteomalacia, hiperparatiroidismo nutricional secundario, osteoporosis y raquitismo. No existe una causa única de MBD y la enfermedad no es tan simple como la deficiencia de calcio. El problema…

View On WordPress
0 notes
Text
Mudança de cor nos dedos pode indicar Algo Sério
O fenômeno de Raynaud é uma doença da artéria funcional caracterizada pelo estreitamento dos vasos que formam a micro-circulação. Isso causa mudanças de cor em algumas extremidades do corpo, como as mãos, os pés, a ponta do nariz e o lóbulo da orelha e os lábios, que tendem a ser muito pálidos, muito brancos, mesmo cerosos. Essas regiões podem, então, ser azuis, quase roxas e, finalmente, avermelhadas.
Fatores como a exposição a um frio intenso ou a altos níveis de estresse, muitas vezes desencadeiam esta afecção, embora possa estar associada com outras doenças. No Brasil, onde as temperaturas não são tão baixas, o fenômeno de Raynaud é mais raro, e se observa nas práticas médicas que esta última opção é a mais comum.
Entre as doenças que podem ser associados com o fenômeno de Raynauld encontram-se as do tecido conjuntivo, como a esclerodermia, lúpus eritematoso sistêmico e síndrome de.; doenças hematológicas como policitemia; doenças endócrinas, como o hiperparatiroidismo; e as doenças psicomotoras, nervosas e vasculares.
O diagnóstico é feito através do exame clínico, estudos de laboratório, exame vascular completo e ultra-sonografia vascular. Além disso, se é possível, você pode tentar desencadear o fenômeno através de um frio intenso no momento da consulta.
Não há cura para o fenômeno de Raynaud, mas com um simples cuidado, você pode viver com o problema pacificamente. Na maioria dos casos o tratamento é clínico e baseia-se em medidas para prevenir a exposição ao frio, como o uso de luvas, meias de lã e cachecóis. As pessoas que são portadoras do problema e que podem estar expostas a baixas temperaturas em uma viagem internacional também podem usar medicamentos vasodilatadores (conforme o determina o seu médico) para evitar o fenômeno. Descubra mais sobre sua saúde: https://saude.abril.com.br/
2 notes
·
View notes
Photo

Conversaciones Nutritivas! Gratuitas y libres! Por favor registrate: https://bit.ly/CAP-NUT El próximo lunes 16 de noviembre continuaremos con los siguientes temas: * Hipoparatiroidismo * Hiperparatiroidismo * Insuficiencia Adremal posibles consecuencias de un Sistema Endocrino en estado de deficiencia o carencia. HORA 7 pm Centroamérica y México 8 pm Panam��, Chicago, Colombia, Ecuador, Peru 9 pm Dominicana, NY 10 pm Argentina y Chile Te invita, German Moya Prizer, Roche, Merck, Janssen Inc., Novartis, Amgen, Gilead Sciences, Novo Nordisk, AstraZeneca, GSK
0 notes
Photo

Aprovechando el sol y absorber un poco de Vitamina D ..!!! En este tiempo de pandemia lo que necesita nuestro cuerpo vitamina D para ya que ayuda a nuestro sistema nervioso, muscular e inmunitario 3 maneras de obtener vitamina D ☀️a travez de la piel (proteger con bloqueador y estar ratito al sol ) 🥗Dieta 💊Suplementos Naturales ♻️ Personas que más necesitan de esta vitamina son los bebés Abuelitos Enfermedades celíacos Enfermedades Crohn Personas Oscuras Obesidad Personas con cirugías Gastricas Osteoporosis Enfermedad hepática o renal Hiperparatiroidismo Sarcoidosis Tuberculosis Histoplasmosis Personas con linfoma Personas que toman medicamentos que afecten su metabolismo Si quiere saber si padece de Vitamina D consulte a su doctor para realizar examen. #CuidamosTuSalud #saludwconsciente #vitaminasyminerales #omega3 #nutrición #astaxantina #wellness #quedatéencasa #compraonline https://www.instagram.com/p/CColfAUp9KV/?igshid=11eoo0xxdqcht
#cuidamostusalud#saludwconsciente#vitaminasyminerales#omega3#nutrición#astaxantina#wellness#quedatéencasa#compraonline
0 notes
Text
Tipos de cálculos de riñón y cómo prevenirlos
Es un mal que persigue a la humanidad desde hace siglos. Se han identificado piedras en el riñón, o cálculos renales, hasta en momias egipcias. Los cálculos renales son depósitos duros de minerales y sales que se forman dentro de los riñones y, como cualquiera que los haya sufrido sabe, expulsarlos puede ser muy doloroso. A menudo son tan pequeños como un grano de arena y se eliminan con la orina sin causar dolor. Pero también los hay más grandes, demasiado para ser eliminados, y pueden quedarse atrapados en el uréter hasta que un médico los retire o, con suerte, se eliminen solos en horas, días o hasta semanas. ¿Pero sabes que hay cuatro tipos principales de cálculos renales? Conocerlos puede ayudar a determinar su causa y reducir el riesgo de sufrirlos. Estos son los principales tipos:
Cálculos de calcio
La mayoría de los cálculos renales son cálculos de calcio y suelen tener forma de oxalato de calcio. Esta es una sustancia que contienen los alimentos de forma natural y también es producida por el hígado. Alimentos que contienen oxalato de forma elevada son las nueces, el chocolate y algunas frutas y verduras. Según la prestigiosa Clínica Mayo, la concentración de oxalato en la orina puede verse aumentada por factores como la dieta, altas dosis de vitamina D y algunos trastornos del metabolismo. Una buena hidratación es importante pare evitar los cálculos de calcio. Y, aunque resulte sorprendente, un estudio mostró que las personas con este tipo de piedras no deben reducir el calcio en su dieta, según explica en su blog la Escuela de Medicina de Harvard.

Hay 4 tipos principales de cálculos en el riñón. Otro tipo de estos cálculos son los de fosfato de calcio, que son menos frecuentes. Entre sus causas hay condiciones como el hiperparatiroidismo y las infecciones del tracto urinario, entre otras.
Cálculos de estruvita
Los cálculos de estruvita se forman en respuesta a una infección, como la infección de las vías urinarias. Pueden crecer con rapidez y hacerse bastante grandes y, sin embargo, presentan muy pocos síntomas. El acetohidroxámico ácido puede ayudar a disolverlos, explica el doctor Kevin R. Loughlin en el blog de salud de la Escuela de Medicina de Harvard.
Cálculos de ácido úrico
Se forman en personas que no beben la suficiente cantidad de líquido, o que sí lo hacen pero lo pierden por alguna causa. También en aquellas con una dieta alta en proteínas o las que tienen gota. Algunos factores genéticos también aumentan el riesgo de sufrirlos. La mayoría de pacientes con estas piedras presentan una orina muy ácida. Cuando esto pasa, el ácido úrico se disuelve en la orina y puede cristalizar en piedras. Existen medicaciones para ajustar el pH de la orina y reducir el riesgo. Las personas que naturalmente producen cantidades elevadas de ácido úrico pueden beneficiarse de una reducción de su ingesta de proteína animal.
Cálculos de cistina
Son los menos comunes. Se forman en personas con un trastorno hereditario que causa que los riñones excreten mucha cantidad de ciertos aminoácidos (cistinuria). La mayoría se pueden tratar aumentando la hidratación y con medicaciones que cambian el pH de la orina, explica Loughlin.
Factores de riesgo y qué hacer
En Estados Unidos, el riesgo de padecer piedras en el riñón en algún momento de la vida adulta es del 9%. Pero según la Escuela de Medicina de Harvard, este riesgo puede estar aumentando debido al cambio climático. "A medida que el clima se calienta, los humanos tienen más probabilidades de deshidratarse, lo cual aumenta el riesgo de formación de piedras", asegura Loughlin.
Recomendaciones
Un factor importante para evitar cualquier tipo de piedras en el riñón es hidratarse bien.

Así se ve una de estas incómodas piedras. La Asociación Urológica de Estados Unidos recomienda a los pacientes que tienden a desarrollar piedras que beban más de 2,5 litros de líquido al día. Otros factores de riesgo son: • Los antecedentes familiares • Algunas dietas, como las ricas en proteínas, sal y azúcar y, especialmente en el caso de la sal • Obesidad • Algunas cirugías, como el bypass gástrico, y enfermedades digestivas como la enfermedad inflamatoria intestinal o la diarrea crónica, que pueden afectar a nuestra capacidad para absorber calcio y agua La Sociedad Española de Medicina Familiar y Comunitaria tiene unas recomendaciones de dieta según el tipo de cálculo renal que se sufra, ya que las personas que han sufrido un cólico de riñón y expulsaron la piedra que lo causaba tienen más posibilidades de formar nuevas piedras. En general, se recomienda moderar el consumo de sal, carne, café y bebidas con cafeína, té y cacao.

Las recomendaciones varían según el tipo de cálculo que se tenga o se haya tenido. Además, en los cálculos que contienen calcio, se recomienda: disminuir la cantidad de alimentos ricos en oxalato, como los vegetales, las legumbres, los cereales, las frutas, los frutos secos y, en especial, las espinacas, la remolacha, y el cacao. Se recomienda también aumentar el consumo de alimentos ricos en citrato como el limón, la naranja, la cidra, la bergamota, el pomelo, el kiwi, la grosella y la guayaba. En los de ácido úrico, se recomienda disminuir el consumo de carne, marisco, embutidos, quesos curados, grasas y alcohol. En general, se deben consumir más carbohidratos y reducir las proteínas. La pérdida rápida de peso puede causar la formación de cálculos de ácido úrico. En los que contienen cistina, se recomienda limitar el consumo de pescado. Lo más importante si hay sospechas, sin embargo, es acudir a un urólogo, quien podrá evaluar los factores de riesgo específicos y los mejores tratamientos. Read the full article
#Blog#Blogger#Facebook#Google#Instagram#KharonteTechnologySolutions#Microsoft#Noticias#Outsourcing#Salud#social#Twitter
0 notes
Photo

👉Rodrigo Arrangoiz MS, MD, FACS cirujano oncólogo si especializado en cirugía de mamá y cirugía de tumores de cabeza y cuello #Arrangoiz #SurgicalOncologist #CirujanoOncologo #BreastSurgeon #CirujanodeMama #HeadandNeckSurgeon #CirugiadeTumoresdeCabezayCuello #BreastCancer #CancerdeMama #ThyroidSurgeon #CirujanodeTiroides #CamcerdeTiroides #ThyroidCancer #Hiperparatiroidismo #Hyperparathyroidism #ParathyroidSurgeon #CirujanodeParatiroides #SociedadQuirurgica #Teacher #Medicine #Cancer #CancerSurgeon #Researcher https://www.instagram.com/p/B4zj6mzn-MG/?igshid=1vnn62d02fl58
#arrangoiz#surgicaloncologist#cirujanooncologo#breastsurgeon#cirujanodemama#headandnecksurgeon#cirugiadetumoresdecabezaycuello#breastcancer#cancerdemama#thyroidsurgeon#cirujanodetiroides#camcerdetiroides#thyroidcancer#hiperparatiroidismo#hyperparathyroidism#parathyroidsurgeon#cirujanodeparatiroides#sociedadquirurgica#teacher#medicine#cancer#cancersurgeon#researcher
0 notes
Photo

Hipercalcemia: efectos ECG CAUSAS POSIBLES - Hiperparatiroidismo, insuficiencia suprarrenal y tirotoxicosis. - Concentraciones excesivas de vitamina D - Depleción de fosfato - Cáncer - Sarcoidosis - Inmovilización https://www.instagram.com/p/ByVRlGalaF7/?igshid=12kfkaws8mxmk
0 notes
Text
O Que Causa Pedra nos Rins – Tratamento, Alimentação e Dicas Sobre a Condição
Quando pensamos em problemas nos rins, é normal que lembremos de uma doença grave como a insuficiência renal crônica. Entretanto, existem outros problemas que podem afetar o órgão e exigem a nossa atenção, como é o caso das pedras nos rins.
Também conhecidas pelo nome de cálculo renal, nefrolitíase ou litíase renal, elas são depósitos duros constituídos de minerais e sais que podem ser formados dentro do aparelho excretor urinário. Eles podem afetar qualquer parte do trato urinário – desde os rins até a bexiga – e geralmente são produzidos quando a urina fica concentrada, permitindo que os minerais cristalizem e se juntem.
Quem tem histórico familiar ou pessoal da doença, não consome água o suficiente, segue uma dieta rica em sódio, tem obesidade, passou pela cirurgia de bypass gástrico, sofre com doenças digestivas como diarreia crônica ou doença intestinal inflamatória ou tem problemas de saúde como acidose tubular renal, cistinúria, hiperparatiroidismo (produção excessiva de hormônios nas glândulas paratireoides) e determinadas infecções do trato urinário apresenta maiores chances de desenvolver uma cálculo renal.
Quem já teve ou conhece alguém que sofreu com as pedras nos rins sabe como a condição pode ser dolorosa. Essa dor pode aparecer quando as pedras saem dos rins e quando elas são expelidas através da uretra.
O que causa as pedras nos rins?
As pedras nos rins não têm uma única causa definida, porém, sabe-se que elas são formadas quando a urina possui mais substâncias formadoras de cristal, como cálcio, oxalato e ácido úrico, do que o líquido presente na urina dá conta de diluir. Quando a urina também não possui substâncias que impeçam esses cristais de se juntarem é criado um ambiente ideal para a formação dos cálculos renais.
Existem diferentes tipos de pedras nos rins: algumas são formadas por cálcio, outras por ácido úrico, e há ainda os cálculos renais de estruvita e as nefrolitíases de cistina. O tipo de pedra renal formada no organismo de uma pessoa depende da sua questão genética.
Os sintomas das pedras nos rins
A dor é um sintoma clássico da condição. Pode ser uma dor severa na lateral e nas costas, abaixo das costelas, uma dor que irradia ao abdômen inferior e até a virilha, uma dor que surge em ondas e oscila em termos de intensidade e uma dor que aparece ao urinar.
Conforme o cálculo se movimenta pelo trato urinário, a dor provocada por ele também pode mudar de local.
Entretanto, as pedras nos rins também podem provocar os seguintes sintomas:
Urina vermelha, rosa ou marrom;
Urina turva ou com odor desagradável;
Náusea;
Vômito;
Necessidade persistente de urinar;
Urinas mais frequentes que o habitual;
Urinar em pequenas quantidades;
Febre e calafrios, caso uma infecção também esteja presente.
Ao ficar preocupado por experimentar um ou mais sintomas associados às pedras nos rins, já vale a pena procurar o auxílio médico. Entretanto, a ocorrência de dificuldade para liberar urina, sangue na urina, dor acompanhada de náusea e vômito e dor acompanhada de febre e calafrios exige o atendimento médico imediato.
O tratamento para pedra nos rins
A maior parte das pedras nos rins pequenas associadas a sintomas mínimos não exigem um tratamento invasivo. Nesses casos, o médico pode recomendar a ingestão de muita água, o uso de remédios analgésicos para aliviar a dor ou de medicamentos do tipo alfa-bloqueadores, que ajudam a relaxar os m��sculos da uretra, auxiliando a eliminar a pedra nos rins mais rapidamente e com menos dor.
No entanto, essas estratégias devem sempre ser adotadas conforme as orientações do médico, que saberá indicar o que é melhor para cada quadro particular de cálculo renal e para cada paciente, conforme o seu histórico e estado atual de saúde.
Já quando as pedras nos rins são muito grandes para serem expelidas pelo paciente ou causam sangramento, dano renal ou infecção urinária, o médico poderá recomendar:
Procedimento com ureteroscópio: trata-se de um tubo fininho equipado com uma câmera, que serve para localizar o cálculo renal, que então será quebrado em pedaços menores para que seja eliminado pela urina;
Litotripsia extracorpórea com ondas sonoras: as ondas quebram os cálculos para que eles possam ser expelidos pela urina;
Nefrolitotomia percutânea: cirurgia para remoção de grandes pedras nos rins;
Tratamento do hiperparatiroidismo ou cirurgia na glândula paratireoide para interromper a formação dos cálculos: o hiperparatiroidismo favorece o desenvolvimento de pedras nos rins.
A alimentação e as pedras nos rins
Embora isso varie de acordo com o tipo e o tamanho do cálculo renal, a condição pode prejudicar o funcionamento dos rins. Por isso, é bem importante obedecer ao tratamento recomendado pelo médico e adotar estratégias, como as que você vai conferir na lista a seguir, para prevenir o surgimento ou o reaparecimento de pedras nos rins.
1. Consumir bastante água
A desidratação é um dos fatores de risco para o desenvolvimento de pedras nos rins, ao passo que a água é importante para diluir as substâncias presentes na urina que podem formar os cálculos renais.
Para quem já tem cálculos renais, a recomendação costuma ser ingerir mais de 2,5 litros de água diariamente. Entretanto, se você tem algum problema de saúde neste sentido ou alguma outra condição associada ao consumo de água, o ideal é obedecer a recomendação do seu médico.
2. Evitar os alimentos ricos em oxalato
As pedras renais de oxalato de cálcio são as mais comuns – elas são formadas quando o cálcio na urina se junta ao oxalato, uma substância química naturalmente em uma série de alimentos como batata doce, beterraba, quiabo, espinafre, nozes, produtos à base de soja, chá preto e chocolate. oxalato
Esses alimentos aumentam a probabilidade de formação de pedras nos rins de oxalato nas pessoas que possuem a tendência genética a elas. Portanto, para se prevenir contra os cálculos renais à base de oxalato de cálcio ou contra a recorrência desse tipo de pedra renal é importante evitar o consumo desses alimentos em grandes quantidades e principalmente na versão crua, pois é dessa forma que o oxalato está mais presente.
Como saber se o meu cálculo renal é de oxalato de cálcio ou não? Basta perguntar ao médico, pois ele consegue identificar isso por meio do exame de urina. Uma vez que souber qual é o seu tipo de cálculo renal, pergunte ao médico quais alimentos devem ser evitados para que essas pedras nos rins não sejam formadas novamente.
Quando estiver com essa lista de alimentos em mão, algo que vale a pena fazer é perguntar ao próprio médico ou a um nutricionista quais outras comidas sem oxalatos podem ser usadas para substituir em termos de nutrientes os alimentos evitados, para que o fornecimento ao organismo dos nutrientes encontrados nessas comidas não seja prejudicado.
3. Não usar suplementos de cálcio
Ao ficar sabendo que suas pedras nos rins eram formadas por cristais de cálcio, o paciente pode se questionar se deve restringir os alimentos fontes de cálcio da sua alimentação. Entretanto, a recomendação para esses pacientes não costuma ser necessariamente a de evitar fontes naturais do mineral, mas sim a de não fazer uso de suplementos à base de cálcio.
Não custa lembrar que o cálcio é um nutriente importantíssimo para o organismo, especialmente em relação aos ossos, e deixar de consumi-lo poderá trazer os problemas associados à deficiência de cálcio para a saúde.
Por isso, antes de tomar qualquer decisão quanto a sua dieta e suplementação, o paciente precisa consultar o médico, que vai saber orientar melhor, conforme o tipo de cálculo renal encontrado.
4. Controlar a ingestão de sal e sódio
As dietas ricas em sal e sódio aumentam a quantidade de cálcio que os rins precisam filtrar e, portanto, elevam a propensão de ter pedras nos rins formadas por cálcio. É importante lembrar que o sódio está presente no sal, mas também é encontrado em temperos e molhos prontos, embutidos, enlatados e outros alimentos processados e industrializados, por exemplo.
Tem dificuldades para cortar o consumo de sal e sódio nas refeições? Então, as dicas de como diminuir o sal e o sódio da dieta certamente vão ser úteis para você.
5. Tomar cuidado com o excesso de proteínas
A formação de pedras de ácido úrico nos rins está associada a uma dieta rica em proteínas, entre outros fatores. Portanto, quem já teve esse tipo de cálculo renal provavelmente vai precisar diminuir o seu consumo de proteínas.
Entretanto, como as proteínas são essenciais para o organismo, esse controle ou redução da ingestão do nutriente precisa ser feito sob o acompanhamento do médico ou nutricionista para que outros problemas de saúde sejam evitados.
Com informações da Mayo Clinic, organização da área de serviços médicos e pesquisas médico-hospitalares dos Estados Unidos, da Harvard Health Publishing (Publicação de Saúde de Harvard) e do site WebMD.
Vídeo:
youtube
Gostou das dicas?
Fontes e Referências adicionais:
https://www.mayoclinic.org/diseases-conditions/kidney-stones/symptoms-causes/syc-20355755
https://www.health.harvard.edu/blog/5-steps-for-preventing-kidney-stones-201310046721
https://www.webmd.com/kidney-stones/kidney-stones-food-causes#1
Você já sabia o que causa pedra nos rins? Já passou por isso e sentiu essa terrível dor? Comente abaixo!
Note: There is a rating embedded within this post, please visit this post to rate it. O Que Causa Pedra nos Rins – Tratamento, Alimentação e Dicas Sobre a Condição Publicado primeiro em https://www.mundoboaforma.com.br
0 notes
Text
Diagnóstico y manejo del hiperparatiroidismo primario
El PHPT puede presentarse como una enfermedad sintomática o asintomática. Los pacientes sintomáticos experimentan cálculos renales y fracturas osteoporóticas. En los pa��ses desarrollados, alrededor del 15% de los pacientes con HPTP presentan síntomas evidentes, mientras que esta cifra puede ser mayor en países donde la detección de laboratorio de rutina es menos común. Los pacientes asintomáticos,…
View On WordPress
0 notes
Text
LA CLAVE REAL LA CURA DE LA OSTEOPOROSIS CON VITAMINA K2, VITAMINA D Y CALCIO.
LA CLAVE REAL LA CURA DE LA OSTEOPOROSIS CON VITAMINA K2, VITAMINA D Y CALCIO.
1. ¿Existen datos fiables relacionados con la eficacia de la vitamina K2 en la prevención de la osteoporosis?
La vitamina K desempeña cierto papel en el metabolismo óseo, como p. ej. participando en los procesos reguladores del acúmulo de hidroxiapatita. En general los preparados de vitaminas se utilizan en caso de deficiencia. El déficit de vitamina D es frecuente, mientras que el déficit de vitamina K2 se presenta con poca frecuencia. Suele ser causado por fármacos (p. ej. antagonista de la vitamina K, como acenocumarol y Warfarina), pero en tal caso las indicaciones y contraindicaciones para una eventual administración de vitamina K vienen dadas por situaciones clínicas totalmente diferentes. Hasta ahora no está demostrado si la suplementación de esta vitamina reduce el número de fracturas, por lo que no está incluida en la prevención y tratamiento de la osteoporosis.2-5 Los preparados que contienen tanto vitamina K como D no son fármacos, sino suplementos dietéticos.
2. ¿Cómo podemos entender las recomendaciones de suplementar con calcio a dosis de 1,0-1,4 g de calcio elemental, si los preparados disponibles en farmacias son entre otros de carbonato de calcio a dosis de 1 g, lo que corresponde a 400 mg de ion calcio?
Hay que tener en cuenta que el nivel de absorción de los preparados orales de calcio puede diferir entre personas. Con mayor frecuencia se recomienda administrar carbonato de calcio no solo porque contiene mayores cantidades del calcio elemental (40 %, mientras que el gluconato de calcio contiene solamente 9 % del calcio elemental), sino también porque después de la reacción con el jugo gástrico ácido se absorbe bien en forma del cloruro de calcio. El carbonato de calcio debería tomarse con la comida en dosis divididas que no sobrepasen 500 mg del calcio elemental.
3. ¿Cuál es la importancia de los productos lácteos en la cobertura de los requerimientos diarios de calcio?
La concentración de calcio en los productos lácteos es muy baja y nula en vitaminas y minerales debido al procesamiento exagerado de la leche; actualmente en otros alimentos es muy variada, lo que debe tomarse en consideración al analizar o modificar la dieta. Hay que recordar que el contenido de calcio de la leche cruda de vaca es la que realmente tiene las cantidades necesarias de calcio, vitaminas y minerales para una buena nutrición, pero esto cambia cuando el tratamiento realizado por la industria de alimentación. Además, muchos adultos, sobre todo mayores, no toleran la lactosa (falta de lactasa), preservando la posibilidad de recibir productos lácteos.
4. ¿En qué pacientes hay que definir la concentración de 25(OH)D3, y en qué pacientes la de 1,25(OH)2D3? ¿Cómo actuar en personas con sarcoidosis (contraindicaciones para la suplementación de vitamina D) y osteoporosis (p. ej. inducida por corticoides)?
Las deficiencias de vitamina D son bastante comunes. De manera rutinaria en el suero se determinan los niveles de 25(OH)D. Vale la pena medirlos porque una deficiencia crónica de esta vitamina, principalmente a consecuencia de una exposición limitada a la luz solar y de los hábitos alimentarios, influye en el estado de salud y no solo en la condición ósea. La forma activa de la vitamina, 1,25(OH)2D, tiene una semivida corta. En la sarcoidosis, en el hiperparatiroidismo primario y en enfermedades relacionadas con la insuficiencia de la enzima catabolizadora de 1,25(OH)2D, la eventual suplementación con vitamina D debería asociarse a un control de la concentración de 1,25(OH)2D, pero no es un procedimiento de rutina, ya que se trata de situaciones raras, que requieren un tratamiento especializado.7
5. ¿Cuándo está indicado administrar las formas activas de la vitamina D?
La administración de formas activas de la vitamina D (alfacalcidol, calcipotriol) está indicada solamente en las enfermedades que cursan con alteraciones del metabolismo de la vitamina D. El colecalciferol, es decir vitamina D, se crea en la piel con la exposición a los rayos UV. Solamente tras la transformación en el hígado y en los riñones se convierte en hormona activa. Hay que recordar que la dosificación de los metabolitos activos, que se administran en caso de indicaciones específicas, no es igual que la dosificación de la D3 o D2.
6. ¿Antes de iniciar el tratamiento de la osteoporosis deberíamos primero corregir los déficits de la vitamina D?
La corrección de los déficits de la vitamina D y la normalización del metabolismo del calcio y fósforo son la base tanto de la prevención de la osteoporosis, como del tratamiento de una osteoporosis establecida. La actuación (contenido de la vitamina D en la dieta, suplementación, dosificación, seguimiento, etc.) se ha descrito en las recomendaciones actuales.2,7
+57 301 411 8804
skype harold.ivanovich
para el pago de la consulta hacer click acá
Deportólogo
Harold Ivánovich
farmacología deportiva, rehabilitación articular, lumbalgia, artrosis.
nutrición y suplementación deportiva.
Bibliografía:
1. Kucharz E.J., Stajszczyk M., Kotulska A. y cols., Rola witaminy K2 w metabolizmie kości i innych procesach patofizjologicznych – znaczenie profilaktyczne i terapeutyczne, Forum Reumatologiczne, 2018, 2: 71-86.
2. Lorenc R., Głuszko P., Franek E. y cols., Zalecenia postępowania diagnostycznego i leczniczego w osteoporozie w Polsce, Endokrynol. Pol., 2017, 68, supl. A.
3. Francis R y cols., National Osteoporosis Society. 2013 UK Practical Guides,
4. Lim S.Y., Bolster M.B., Current approaches to osteoporosis treatment, Current Opinion Rheum., 2015, 3: 216-224.
5. Kanis J., McCloskey E.V., Johansson H. y cols., European guidance for the diagnosis and management of osteoporosis in postmenopausal women, Osteoporosis Int., 2013, 1: 23-57.
6. Marcinowska-Suchowierska E., Suplementacja wapnia i witaminy D w zapobieganiu złamaniom osteoporotycznym u osób starszych: korzyści i kontrowersje, en: Czerwiński E., red., Osteoporoza: problem interdyscyplinarny, PZWL, 2015: 136-147.
7. Płudowski P., Karczmarewicz E., Chlebna-Sokół D. y cols., Witamina D: Rekomendacje dawkowania w populacji osób zdrowych oraz w grupach ryzyka deficytów – wytyczne dla Europy Środkowej 2013 r., Stand. Med., 2013, 10: 573-578.
#Nutrition#alimentation#osteoporosis#vitaminas#vitamina d#ENFERMEDADES#huesos#vitamina k#health#fitness
0 notes
Text
Los 7 tipos de trastornos del movimiento: características y síntomas
Los trastornos de movimiento son un conjunto de patologías que se caracterizan por la disminución, la pérdida o la presencia en exceso de movimientos corporales que afectan gravemente a la calidad de vida de las personas que los padecen. En este artículo te explicamos **en qué consisten, qué tipos de trastornos del movimiento existen y cuál es su tratamiento**. * Artículo relacionado: "[Los 15 trastornos neurológicos más frecuentes](/clinica/trastornos-neurologicos-frecuentes)" ## ¿Qué son los trastornos de movimiento? Los trastornos del movimiento incluyen un grupo de trastornos en los que **se deteriora la regulación de la actividad motora y se presentan alteraciones en la forma y la velocidad de los movimientos corporales**, sin que se vean afectadas directamente la fuerza, la sensación o la función cerebelosa. Este tipo de trastornos pueden estar causados por por enfermedades, condiciones genéticas, medicamentos u otro tipo de factores. Además, un trastorno del movimiento puede constituir la única expresión clínica de una enfermedad específica o **puede formar parte de un conjunto de manifestaciones neurológicas de enfermedades más complejas**. El riesgo de desarrollar un trastorno del movimiento aumenta con la edad. Una historia previa de derrames cerebrales y la presencia de factores de riesgo cardiovascular, como pueden ser tener presión arterial alta o diabetes, pueden aumentar el riesgo de desarrollar un trastorno del movimiento relacionado con la circulación. ## Tipos de trastornos del movimiento **Desde una perspectiva clínica, se pueden diferenciar dos grandes grupos de trastornos del movimiento**: los hipocinéticos, caracterizados por presentar movimientos lentos o disminuidos; y los hipercinéticos, que se caracterizan por un exceso de movimientos o por la presencia de movimientos anormales involuntarios. ### Trastornos del movimiento hipocinéticos Los trastornos del movimiento o síndromes hipocinéticos incluyen todas aquellas patologías del movimiento en la que éste se empobrece y enlentece, afectando los movimientos voluntarios y espontáneos asociados. **El trastorno hipocinético más frecuente es el llamado síndrome parkinsoniano**, que consiste en una alteración del funcionamiento de circuito motor córtico-subcortical encargado de generar correctamente los movimientos corporales. Este síndrome presenta varios síntomas comunes, como: la bradicinesia, los temblores y la rigidez. **En la bradicinesia se produce al inicio un enlentecimiento motor**; después, en la realización y la finalización del movimiento voluntario se producen movimientos repetitivos o alternantes de las extremidades, observándose una reducción progresiva de la velocidad y la amplitud. Se pueden distinguir tres componentes en la [bradicinesia](/clinica/bradicinesia): el enlentecimiento motor o bradicinesia en sí, la acinesia o pobreza de movimientos espontáneos (con retardo en la iniciación de movimiento o el cambio entre movimientos fluidos) y la hipocinesia, que consiste en una disminución de la amplitud de movimiento. En cuanto a los temblores, el más característico en los trastornos del movimiento hipocinéticos es el de reposo, de baja frecuencia (entre 3 y 6 hz). Este temblor suele aparecer cuando no se han activado los músculos y disminuye al realizar una acción específica. También puede existir un temblor de acción, pero es menos frecuente. Con todo, puede existir un síndrome parkinsoniano sin evidencia de temblores. Por último, **se denomina rigidez a la resistencia que opone una parte del cuerpo a la movilización pasiva**. En los síndromes parkinsonianos se puede presentar en forma de rueda dentada, donde aparecen breves episodios de oposición alternados con episodios de relajación. También puede manifestarse por una resistencia constante, denominada tubo de plomo, en la que la intensidad de la resistencia se mantiene constante en todo el rango del movimiento, ya esté extendido o flexionado (sin que cambie al variar la velocidad con la que se moviliza la parte del cuerpo, a diferencia de la espasticidad). ### Trastornos de movimiento hipercinéticos Los trastornos del movimiento hipercinéticos son aquellos en los que se produce un exceso de movimientos anormales e involuntarios. Los principales formas son: los tics, las coreas, el balismo, la atetosis, las mioclonías y las distonías. Veamos en qué consiste cada una de ellas. #### 1. Tics **Los tics son movimientos estereotipados, sin un fin concreto**, que se repiten de forma irregular. Se caracterizan porque se pueden suprimir voluntariamente y aumentan con factores como el estrés o la ansiedad. Se pueden clasificar en tics primarios (esporádicos o hereditarios) y secundarios, motores y vocales, simples y complejos. **La forma más grave de tics múltiples es el conocido como Síndrome de Gilles de la Tourette**, un trastorno hereditario autosómico dominante, asociado a defectos en el cromosoma 18. Este trastorno se manifiesta con múltiples tics motores y uno o más tics fónicos. Estos tics ocurren varias veces al día, prácticamente todos los días durante más de un año. La gravedad y complejidad de los mismos puede variar con el tiempo. Para tratar este tipo de movimientos anómalos, como los tics, suele ser necesario un tratamiento farmacológico a base de neurolépticos, clonidina y fármacos antidopaminérgicos. * Quizás te interese: "[Síndrome de Tourette: causas, síntomas, diagnóstico y tratamiento](/clinica/sindrome-de-tourette)" #### 2. Coreas La corea es un trastorno del movimiento que **hace referencia a movimientos arrítmicos, irregulares, rápidos, descoordinados y contínuos** que afectan a cualquier parte del cuerpo. Las causas de este trastorno del movimiento son múltiples y poco frecuentes: hereditarias (enfermedad de Huntington, neuroacantocitosis, Síndrome de Fahr, etc.), metabólicas y endocrinas (hiperparatiroidismo, hipertiroidismo, etc.), por vasculitis (por ejemplo, lupus eritematoso sistémico), debido a ictus de los ganglios basales y farmacológico. **La enfermedad de Huntington es el tipo de corea hereditaria más común**. Puede iniciarse a cualquier edad, aunque tiene una mayor incidencia en personas de entre 40 y 50 años, evolucionando lentamente hacia la muerte en un periodo que va de los 10 a los 25 años. La supervivencia es más corta entre pacientes con inicio juvenil de la enfermedad. Una neumonía y otra serie de infecciones intercurrentes suelen ser la causa más frecuente de muerte. Existen antecedentes familiares en casi todos los pacientes que padecen la enfermedad de Huntington. Es un trastorno hereditario con carácter autosómico dominante y penetrancia completa, y es el resultado de un defecto genético en el cromosoma 4. Esta enfermedad debuta a edades más precoces en sucesivas generaciones. #### 3. Balismo El balismo es una forma severa de la corea que **produce movimientos bruscos, involuntarios y de una gran amplitud**. Suele aparecer de forma súbita pero puede gestarse a lo largo de días o, incluso, semanas. Este trastorno del movimiento suele remitir durante el sueño. Los movimientos del balismo son tan violentos que pueden conducir a la muerte por agotamiento o provocar lesiones articulares o cutáneas en la persona que lo padece. Es frecuente que afecte a un hemicuerpo (hemibalismo), aunque, en ocasiones, puede afectar solamente a una extremidad (monobalismo), a ambos miembros inferiores (parabalismo) o, en casos más raros, a las cuatro extremidades (bibalismo o balismo lateral). #### 4. Atetosis La atetosis es un trastorno del movimiento que **se da en una cuarta parte de los casos de parálisis cerebral**. Este trastorno es causado por lesiones en el sistema extrapiramidal y se manifiesta en movimientos lentos serpenteantes, incontrolados, involuntarios y sin un objetivo concreto. Los músculos de la boca se ven afectados, y es por ello que los pacientes que sufren atetosis suelen presentar trastornos del lenguaje. También puede darse como una reacción anormal a los estrógenos o a algunos fármacos antidepresivos. #### 5. Mioclonías Las mioclonías consisten en movimientos involuntarios, bruscos y breves, **causados por una contracción muscular activa o inhibiciones bruscas del tono muscular**. Se pueden clasificar, según su origen, en: corticales, subcorticales, espinales o periféricas. Por su distribución, se clasifican en focales (implican un grupo de músculos discreto), segmentarias o generalizadas (generalmente de causa progresiva y asociadas a trastornos epilépticos). Y por su forma de presentación, pueden ser mioclonías espontáneas, de acción o reflejas. #### 6. Distonías Este tipo de trastornos de movimiento se presentan de forma involuntaria y sostenida, y **producen una desviación o torsión de una zona del cuerpo**. La persona que las padece no puede eliminarlas voluntariamente y se producen debido a movimientos o acciones específicas. Generalmente, suelen suprimirse durante el sueño. Es habitual que se den junto a otros trastornos de movimiento como los temblores esenciales. Existe también un “temblor distónico”, que surge cuando el paciente intenta mover una parte de su cuerpo en dirección opuesta a la fuerza de la distonía. ## Tratamiento Los trastornos de movimiento deberán tratarse en función de su etiología y gravedad. **Uno de los tratamientos aplicados es la estimulación cerebral profunda**, que reduce de forma significativa los movimientos involuntarios. Esto se produce mediante la generación de pulsos eléctricos en el cerebro, siendo el propio paciente el que ajusta la intensidad del impulso para controlar sus síntomas. Otro tratamiento que se ha utilizado en estos casos es el ultrasonido focalizado guiado por resonancia magnética nuclear (MRgFUS, por sus siglas en inglés), un procedimiento que utiliza haces de energía sonora para eliminar un pequeño volumen de tejido cerebral sin afectar a las áreas adyacentes. ### Uso de fármacos en la terapia En ocasiones, también se utilizan fármacos para paliar los síntomas, entre los que se incluyen: #### 1. Betabloqueantes **Son medicamentos que disminuyen la presión arterial**, de modo que se reducen las sacudidas y otros síntomas físicos de muchos de los trastornos del movimiento. #### 2. Antiepilépticos Estos fármacos **son usados para reducir los temblores** (por ejemplo, en los síndromes parkinsonianos), especialmente los producidos en las manos. #### 3. Anticolinérgicos Estos fármacos se emplean para tratar las distonías, mediante la reducción de los efectos de la acetilcolina, un neurotransmisor implicado en las contracciones musculares, provocando una disminución de los temblores y la rigidez. #### 4. Ansiolíticos **Los ansiolíticos actúan en el sistema nervioso central provocando relajación muscular**, que alivia, a corto plazo, los efectos propios de las sacudidas y los espasmos. #### 5. Toxina botulínica Esta toxina actúa bloqueando los neurotransmisores responsables de los espasmos musculares, ayudando a detenerlos. #### Referencias bibliográficas: * Jankovic J. Treatment of hyperkinetic movement disorders. Lancet Neurol 2009; 8: 844 - 856. * Leon-Sarmiento FE, Bayona-Prieto J, Cadena Y. Plasticidad neuronal, neurorehabilitación y trastornos del movimiento: el cambio es ahora. Act Neurol Col 2008; 24: 40 - 42. Ver Fuente Ver Fuente
0 notes
Photo

Ecografía Región cervical Se observan glándulas paratiroideas con aumento de tamaño, heterogéneas, con múltiples imágenes ecorrefringentes en su interior que proyectan marcada sombra acústica posterior, y que pueden corresponder a calcificaciones. Presentan señal Doppler color de vascularización central y periférica. También, se observan calcificaciones en elementos vasculares (arterias) en ambas regiones supraparotideas, a nivel del lumen. Paciente presenta niveles de PTH sobre 6000 pg/dL (valor de referencia 88pg/dL) Hiperparatiroidismo primario #ecografia #medicina #anatomia #medicine #ecography #tecnologiamedica #chile #anatomy https://www.instagram.com/p/BoJekY3Ap3o/?utm_source=ig_tumblr_share&igshid=ak0mo0g6r6ki
0 notes