Video
youtube
O QUE SÃO DOENÇAS CARDIOVASCULARES E COMO A TELEMEDICINA AJUDA OS PACIEN...
0 notes
Video
youtube
CISTO NA TIREOIDE: POR QUE SURGE E O QUE FAZER NESSES CASOS? | PODCAST M...
0 notes
Text
AFINAL, QUAIS SÃO AS MELHORES – E PIORES – ESPECIALIDADES MÉDICAS?

Você sabe quais são as melhores especialidades médicas para atuar e quais são as oportunidades oferecidas por cada área?
Quem é recém-formado, está prestes a se formar ou ainda considera uma carreira no setor da saúde certamente tem várias dúvidas relacionadas a essa questão.
As possibilidades profissionais disponíveis para os médicos são inúmeras. Isso é algo muito positivo e que amplia as possibilidades de atuação. Contudo, a variedade também pode tornar desafiadora a escolha de um segmento para tornar-se especialista.
Sabendo disso, elaborei este artigo com algumas das questões mais importantes sobre o assunto.
A seguir, entenda a situação atual do mercado de trabalho, os requisitos das residências, as melhores especialidades médicas, padrões de remuneração, critérios para sua escolha e muito mais. Acompanhe.
Qual é o mercado de trabalho para a Medicina?
Primeiramente, antes de explorar as melhores especialidades médicas, é fundamental compreender como é o atual mercado da saúde no Brasil.
Segundo dados do Conselho Federal de Medicina, existem cerca de 502.475 médicos no país. A soma é de 2020 e representa 2,4 profissionais a cada mil habitantes.
Para você ter ideia, a proporção é muito próxima à de países como Reino Unido, Canadá e Estados Unidos. Eles têm, respectivamente, 2,8, 2,7 e 2,6 médicos por mil habitantes.
O volume de recém-formados é crescente
Em resumo, a média é de 10,4 recém-formados em medicina para cada 100 mil habitantes. São 342 escolas médicas e 35.622 novas vagas ofertadas anualmente.
O índice de formações é maior do que o de muitas nações. Isso inclui França (9,5), Chile (8,82), EUA (7,76), Canadá (7,7), Coreia do Sul (7,58), Japão (6,94), Israel (6,9), entre outros.
Espera-se que, em alguns anos, a proporção de recém-formados em medicina seja de 16 a cada 100 mil habitantes. Trata-se de uma média maior que a da OCDE e que hoje existe em países do Leste Europeu e em Portugal.
Levando todos esses dados em consideração, é fato que a oferta de médicos hoje é suficiente para atender a toda população do país.
Entretanto, ainda há problemas na sua distribuição, uma vez que a maioria dos profissionais está concentrada nas grandes cidades.
A distribuição é desigual
Ainda de acordo com o CFM, as cidades brasileiras mais desenvolvidas têm uma proporção muito maior que 3,5 médicos por mil habitantes (que é a média dos países da OCDE).
Nas capitais, por exemplo, a média é de 5,65. Em algumas cidades, o número é ainda maior. Em Vitória, por exemplo, a proporção é de 13,71. Florianópolis tem 10,68 e Porto Alegre 9,94.
Sobretudo, os problemas de distribuição são evidentes se considerarmos algumas capitais do Norte. Porto Velho, Boa Vista, Manaus, Rio Branco e Macapá têm, respectivamente, 3,28, 2,32, 2,30, 1,99 e 1,77 médicos por mil habitantes. Sua média é menor que a da OCDE.
Portanto, apesar dos elevados índices nacionais, a necessidade de novos médicos formados ainda é constante.
Nesse contexto, a demanda é principalmente nas especializações que contribuam para a promoção da saúde nacional e que contemplem áreas em que o déficit de atendimentos é maior.
Tudo sobre residência e especialidade médica
De acordo com a Resolução 2.221/18 do Conselho Federal de Medicina, a entidade atualmente reconhece 55 especialidades e 59 áreas de atuação.
Igualmente citei na introdução, isso pode tornar a escolha pelas melhores especialidades médicas algo bastante desafiador.
Do mesmo modo, para garantir uma escolha assertiva, em primeiro lugar é necessário conhecer os requisitos que o CFM considera para certificar os especialistas.
Por meio dos Conselhos Regionais (CRM), a entidade reconhece os médicos como especialistas ao conceder o Certificado de Registro de Qualificação de Especialista.
O meio para receber essa certificação é a apresentação do certificado de conclusão de Residência Médica credenciada pela Comissão Nacional de Médicos Residentes (CNRM) ou o Título de Especialista concedido por Associação ou Sociedade Brasileira da especialidade em questão.
Nessas situações, a entidade deve ser filiada à Associação Médica Brasileira (AMB), bem como o edital do concurso para Título de Especialista deve seguir as normas e ser aprovado pela AMB.
Como resultado, tanto o Título de Especialista, quanto a Residência, dão direito ao médico de registrar-se como especialista no CRM. Os certificados têm naturezas diferentes, e o profissional pode ter apenas um deles ou ambos.
10 melhores especialidades médicas para atuar
A fim de lhe auxiliar na escolha das melhores especialidades médicas, abaixo elenco 10 das áreas mais promissoras para você atuar.
Dessa maneira, em cada uma delas, aponto quais são as respectivas entidades filiadas ao CNRM e à AMB responsáveis pela certificação. Confira:
Clínica Médica
Trata-se de uma área mais generalista e que é pré-requisito para outras especialidades clínicas. Nela, o especialista atua com uma visão ampla do paciente e trata doenças de diferentes complexidades.
A formação dura 3 anos. O CNRM é do Programa de Residência Médica em Clínica Médica. Já o concurso do convênio AMB é da Sociedade Brasileira de Clínica Médica.
Pediatria
Em suma, a pediatria é uma especialidade voltada à atenção à saúde da criança e do adolescente. Ela atua em suas diferentes demandas, sejam elas preventivas ou curativas.
Nessa área, a formação também é de 3 anos. O Programa de Residência Médica em Pediatria é o que garante o certificado do CNRM. Por sua vez, o concurso conveniado à AMB é da Sociedade Brasileira de Pediatria.
Cirurgia Geral
Considerada acima de tudo uma das principais especialidades do CFM, a Cirurgia Geral é pré-requisito para diversos outros tipos de cirurgia, além disso realiza-se a divisão em duas áreas, a Cirurgia Básica e o Programa de Cirurgia Geral. Ambas duram, respectivamente, 2 a 3 anos.
O CNRM é ligado ao Programa de Residência Médica em Cirurgia Geral. Já o concurso da AMB relaciona-se ao Colégio Brasileiro de Cirurgiões.
Ginecologia e Obstetrícia
A área de ginecologia e obstetrícia é voltada ao sistema reprodutor da mulher e presta acompanhamento e acolhimento em saúde durante a gravidez.
Anestesiologia
Antes limitada apenas às cirurgias, agora a anestesiologia também demanda atualização constante em relação aos procedimentos pré e pós-cirúrgicos.
Sua formação também dura 3 anos. O CNRM é do Programa de Residência Médica em Anestesiologia. Já o concurso conveniado à AMB é promovido pela Sociedade Brasileira de Anestesiologia.
Medicina do Trabalho
Em suma, a medicina do trabalho visa promover a saúde, a prevenção contra acidentes e doenças, a qualidade de vida e os direitos dos pacientes nos ambientes em que trabalham.
A formação dura 2 anos, sendo ministrada pelo Programa de Residência Médica em Medicina do Trabalho e tem concurso pela Associação Nacional de Medicina do Trabalho.
Ortopedia e Traumatologia
São especialidades unificadas que lidam com lesões, patologias e deformidades ligadas aos músculos, ligamentos, ossos, articulações e ao sistema locomotor como um todo.
Igualmente, a realização ocorre pelo Programa de Residência Médica em Ortopedia e Traumatologia. O concurso do convênio AMB é feito pela Sociedade Brasileira de Ortopedia e Traumatologia. A formação dura 3 anos.
Cardiologia
Dentre as melhores especialidades médicas, essa é uma das mais conhecidas. Sua função é estudar e tratar patologias que atingem o coração e o sistema circulatório.
A formação leva 2 anos para ser concluída. O concurso reconhecido pela AMB é da Sociedade Brasileira de Cardiologia. Já o Programa de Residência Médica em Cardiologia é o que garante o certificado CNRM.
Oftalmologia
Primordialmente voltada à saúde dos olhos, a oftalmologia exige dos profissionais precisão na prescrição de tratamentos, na realização de correções da visão e até em cirurgias.
Radiologia e Diagnóstico por Imagem
Por fim, a radiologia é uma especialidade focada na realização de exames, que empregam radiações para permitir a visualização de estruturas, órgãos e ossos.
A formação leva 3 anos. O concurso da AMB acontece através do Colégio Brasileiro de Radiologia e Diagnóstico por Imagem. Já o CNRM ocorre por meio do Programa de Residência Médica em Radiologia e Diagnóstico por Imagem.
E as piores especialidades médicas, quais são?
Portanto, além de conhecer as melhores especialidades médicas, você também precisa ficar atento às áreas menos atrativas à sua carreira.
Todavia, definir os “piores” segmentos também é algo difícil, pois esse critério é muito pessoal.
Isso porque, alguns profissionais podem considerar as áreas mais procuradas como “piores”, já que sua concorrência seria maior.
Em outros casos, são os segmentos com menor procura que podem ser vistos como “piores”, uma vez que sua baixa popularidade indicaria uma rotina profissional pouco atrativa.
Considerando que esses parâmetros são bastante individuais, julgo válido apresentar diferentes realidades de demanda.
Primeiramente, para começar, vamos às áreas mais procuradas. Segundo dados do CFM publicados pelo Guia do Estudante, elas são Clínica Médica, Pediatria e Cirurgia Geral. Respectivamente, essas especialidades representam 11,2%, 10,3% e 9.8% do total de procura.
Em contrapartida os segmentos menos requisitados são Radioterapia, Cirurgia de Mão e Genética Médica. Em sequência, sua procura é de 0,2%, 0,2% e 0,1% do total.
O ideal é ter clareza quanto aos seus critérios e apoiar a escolha das melhores especialidades médicas com base nas demandas que mais fazem sentido para sua realidade.
Para lhe ajudar, abaixo também apresento alguns dados sobre remuneração e dicas para fazer uma seleção mais criteriosa.
Quais são as especialidades médicas melhor remuneradas?
Guiar-se apenas pelo salário nunca é uma boa decisão. Entretanto, é fato que ele também é muito importante perante todos os critérios.
Você vai perceber que muitas das áreas com maior remuneração não estão na lista de melhores especialidades médicas que apresentei anteriormente.
Entretanto, como também destaquei acima, é importante ter critérios próprios para fazer a sua escolha. Ou seja, a realidade salarial também tem relevância sendo preciso considerar esse fator.
Então, dito isso, veja quais são as especialidades mais bem pagas atualmente:
Cirurgião plástico: média de R$ 18.564;
Cirurgião: média de R$ 15.975;
Ortopedista: média de R$ 14.353;
Médico Auditor Sênior: média de R$ 9.909;
Médico Anestesista: média de R$ 9.849;
Dermatologista: média de R$ 9.058;
Hematologista: média de R$ 9.025;
Mastologista: média de R$ 8.999;
Oncologista: média de R$ 8.912;
Colonoscopista: média de R$ 8.820.
Como escolher a sua dentre as melhores especialidades médicas?
Agora que você já conhece minha lista de melhores especialidades médicas, sabe quais são os maiores salários e também entende que a escolha depende dos seus próprios critérios pessoais, veja alguns fatores importantes para guiar a sua decisão:
Conheça a rotina de atuação de cada área e verifique se ela se adequa às suas perspectivas profissionais;
Considere os temas que você mais gosta de estudar e se as práticas da especialidade tem relação essas atividades;
Estude o mercado de trabalho, as perspectivas de novas formações, os níveis de concorrência e as possibilidades de fidelizar pacientes em um volume constante;
Entenda o perfil do público atendido por cada segmento e determine se você lidaria bem com ele diariamente;
Analise a sua capacidade de gestão e certifique-se de que você consegue lidar com as demandas necessárias para atuar nas áreas que deseja.
Dessa forma, a partir desses pontos, também é importante considerar quais são as melhores especialidades médicas para ter um futuro sustentável na profissão. Saiba mais sobre elas logo abaixo.
O que são especialidades médicas do futuro?
Como você bem sabe, as constantes transformações impulsionadas pela tecnologia e pela digitalização já influenciam profundamente a sociedade.
Ao passo que, toda empresa deve se adaptar a consumidores cada vez mais exigentes e digitais, os médicos também precisam considerar esse tipo de comportamento.
Sendo assim, a definição das melhores especialidades médicas também acompanha as tendências que prometem ditar a nova realidade da área da saúde.
Ou seja, você precisa considerar áreas que se adequam bem a recursos de automatização, telemedicina, machine learning, internet das coisas, customer centric, e assim por diante.
Melhores especialidades médicas e a tecnologia
Considerando as especialidades do futuro, é possível afirmar que as especialidades mais promissoras são aquelas com maiores perspectivas de evolução tecnológica.
Muito além disso, também é importante ter em mente que você precisa digitalizar as suas rotinas independentemente da sua área de atuação.
Sendo assim, para acompanhar a competitividade do mercado digital, é imprescindível aderir aos novos recursos que já começam a protagonizar as rotinas médicas atuais.
Como resultado, isso vai desde a adesão a um bom prontuário eletrônico, até prestação de teleconsultas, a oferta de telemonitoramentos, o apoio de telediagnósticos, entre outras possibilidades afins.
Conclusão
Dos critérios mais importantes para definir a especialidade em que você irá atuar, a influência da tecnologia certamente figura entre os principais deles.
Portanto, considerando todos os pontos que abordei neste artigo, isso também significa que você precisa manter-se constantemente informado sobre os novos avanços e possibilidades que os profissionais podem agregar para modernizar seus padrões de atendimento.
A Telemedicina Morsch é referência no assunto e pode lhe ajudar nesse processo de evolução assistencial. Se você gostou deste conteúdo sobre melhores especialidades médicas, assine nossa newsletter e não perca nenhuma novidade para ficar sempre atualizado.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/melhores-especialidades-medicas
0 notes
Video
youtube
TUDO O QUE VOCÊ PRECISA SABER SOBRE ESCLEROSE MÚLTIPLA | PODCAST MORSCH
0 notes
Photo

Todo brasileiro já ouviu falar sobre dengue e sabe da importância de combatê-la. Mas você conhece, de fato, as principais características da doença?
De acordo com dados publicados pelo Correio Braziliense, a patologia provocou 212 mortes no país até novembro de 2021.
O número representa uma queda de 62% em relação ao mesmo período de 2020, quando haviam 564 óbitos registrados.
Apesar da melhoria significativa, isso não significa que a população pode “afrouxar” o combate contra o mosquito Aedes aegypti (que é vetor da dengue).
Afinal, os ciclos endêmicos e epidêmicos são constantes no Brasil. A falta de cuidado e a negligência quanto à água parada pode favorecer novos aumentos nos casos.
Que os cuidados devem ser constantes você provavelmente já sabe. Muito além disso, é fundamental ficar atento aos sintomas, possibilidades de tratamento e outras características significativas para minimizar os possíveis agravamentos da doença.
Sabendo disso, preparei este artigo com informações completas sobre a dengue. A seguir, saiba mais sobre seu histórico, diferenças para outras patologias semelhantes, principais sorotipos, sintomas, transmissão, diagnóstico, tratamento, prevenção e muito mais.
O que é dengue?
A dengue é uma doença febril considerada grave. Ela surge de forma aguda e pode evoluir para fases subaguda e crônica.
Pessoas de todas as idades estão suscetíveis à sua infecção. Contudo, indivíduos mais velhos têm risco aumentado de desenvolver a forma grave e complicações capazes de levar à morte.
Além disso, caso o paciente tenha alguma doença crônica, como hipertensão ou diabetes, a gravidade e o potencial fatal da dengue são maiores, mesmo que a condição esteja tratada.
A causa está ligada a um arbovírus. Ou seja, um vírus que é transmitido por meio da picada de um mosquito.
No Brasil, o principal agente transmissor é o Aedes aegypti, popularmente chamado de mosquito da dengue.
Em suma, como o mosquito se prolifera na água parada, sua incidência ocorre com maior frequência nos períodos mais chuvosos do ano.
Além disso, é imprescindível adotar cuidados para evitar a água parada todos os dias, já que o país possui um histórico significativo de incidências da doença.
Histórico no Brasil
Em primeiro lugar, acredita-se que o Aedes aegypti tenha chegado ao Brasil no século 18, dentro de navios negreiros (já que os ovos do mosquito resistem até um ano sem contato com a água).
As primeiras referências de epidemias são de 1916 e de 1923, em São Paulo e Niterói, respectivamente (contudo, não haviam registros científicos dos casos).
Apesar de tentativas de campanhas internacionais para erradicar a dengue, no final da década de 60 ela já infestava algumas das principais metrópoles brasileiras.
Mesmo sendo uma doença conhecida, as primeiras documentações clínicas e laboratoriais de uma epidemia só ocorreram entre 1981 e 1982, em Roraima.
De acordo com a Fiocruz, a dengue tem ciclos endêmicos e epidêmicos constantes no Brasil. A cada 4 ou 5 anos, novas epidemias surgem.
Inclusive, as maiores epidemias detectadas da doença são relativamente recentes. Elas ocorreram nos anos de 1998, 2002, 2008, 2010 e 2011.
Nesse sentido, o período mais crítico foi o de 2010, quando cerca de 1 milhão de infecções foram notificadas no país.
Desde os primeiros registros de 1981, mais de 7 milhões de casos já foram notificados. Inclusive, a doença tem se agravado nos últimos anos, com maiores complicações e hospitalizações.
Qual é a diferença entre dengue, zika e chikungunya?
Junto da dengue, o mosquito Aedes aegypti também é responsável por outras doenças bastante temidas: a zika e o chikungunya.
Além do mesmo agente transmissor, as três patologias têm características semelhantes causando muitas vezes confusão na população.
Em relação aos sintomas, a condição mais parecida com a dengue é o chikungunya. Ambas causam dores no corpo, mas o chikungunya atinge mais as articulações, que também incham.
Em contrapartida, a Zika não é dolorosa e também provoca coceiras pelo corpo (acompanhadas de manchas). Contudo, sua febre é menor do que a das outras doenças e às vezes pode ser inexistente.
Quais as principais características de cada doença?
Pontuadas as diferenças mais significativas, confira abaixo um breve resumo de cada quadro e como eles se diferem entre si:
Dengue: começa com uma febre alta, de 39° a 40°C. Seu início é repentino e pode durar entre 2 e 7 dias. Junto do quadro febril, há dores nos corpo e articulações, dor de cabeça, fraqueza, prostração, erupções e coceira, além de dor atrás dos olhos. Em alguns casos, há vômitos, náuseas e perda de peso;
Chikungunya: também pode ter um começo súbito e marcado pela febre, mas em intensidade menor que na dengue. Há dor muscular, que é muito mais acentuada nas articulações. Os sintomas geralmente duram de 3 a 10 dias e também incluem dor de cabeça e erupções na pele;
Zika: o principal sintoma é a erupção na pele, conhecida como exantema, acompanhado de coceiras, febre baixa ou ausente, dores nas articulações, dor de cabeça, dor nos músculos e conjuntivite (que não tem coceira e nem secreção, mas apresenta olhos vermelhos). O mais comum é que os sintomas passem de 3 a 7 dias.
Além dos sinais clínicos, a realização de um hemograma também é de suma importância para diferenciar as 3 doenças.
Principais sorotipos da dengue
O agente viral transmitido pelo Aedes aegypti e que causa a dengue faz parte da família Flaviviridae e é do gênero Flavivírus.
Existem quatro tipos de sorotipos virais no Brasil que são responsáveis pela doença. Eles são denominados DEN-1, DEN-2, DEN-3 e DEN-4.
Toda pessoa pode contrair os 4 sorotipos de dengue. Quando ocorre a infecção por um sorotipo, o organismo torna-se imune a ele.
Chamados popularmente de sorotipos 1, 2, 3, e 4, cada um deles pode tanto gerar formas assintomáticas da doença, quanto brandas, graves e até fatais.
Quais são os sintomas da dengue?
Como mencionei logo acima, a infecção da dengue pode ocorrer de forma assintomática, leve, moderada ou bastante grave (podendo até ser fatal).
Quase sempre, a primeira manifestação da doença é abrupta e começa como uma febre repentina e alta, de 39° a 40°C.
Primeiramente, essa fase dura de 2 a 7 dias, sendo marcada por intensas dores de cabeça, nos corpos e nas articulações.
Junto disso, o paciente também sente fraqueza, dor atrás dos olhos, prostração, coceira e erupções na pele.
Nem todos os pacientes têm náuseas, vômitos e perda de peso, mas é comum que isso ocorra. Ao mesmo tempo, em algumas situações, podem surgir manchas vermelhas na pele.
Como o início da dengue é majoritariamente febril, pode ser difícil diferenciá-la de outras doenças.
Além disso, quando a manifestação é grave, normalmente também ocorrem vômitos persistentes, dor abdominal contínua e intensa, além de sangramento nas mucosas.
De maneira geral, os sintomas “clássicos” da dengue são:
Febre alta, de mais de 38.5ºC;
Mal estar generalizado;
Dor de cabeça intensa;
Dores musculares e nas articulações;
Possíveis manchas pelo corpo;
Dor atrás dos olhos e ao movimentá-los;
Falta de apetite.
Sempre que um sintoma for percebido, é imprescindível realizar os exames de rotina da doença para confirmar o diagnóstico e iniciar o tratamento.
Toda a assistência contra a dengue é oferecida de forma integral no Sistema Único de Saúde (SUS). É direito dos pacientes brasileiros recebê-la gratuitamente.
Inclusive, todo caso deve ser notificado pela rede de assistência ao Ministério da Saúde, que é responsável pelas ações de controle endêmico e epidêmico.
Como ocorre a transmissão da dengue?
De antemão, como ressaltei ao longo deste artigo, a dengue é transmitida no Brasil pelo mosquito Aedes aegypti. Ele também é responsável por doenças como Zika e Chikungunya.
Entretanto, também vale ressaltar que esse não é seu único agente causador. O Aedes albopictus é outro inseto considerado um vetor da doença.
Apesar disso, não há registros de dengue causada pelo A. albopictus em terras brasileiras, ainda que ele exista no país. Sua ligação com a doença ocorre majoritariamente em nações asiáticas.
Voltando ao A. aegypti, é bastante recorrente que ele pique as pessoas nos períodos da manhã e no final da tarde, já que ele tem hábitos diurnos.
Inclusive, apenas as fêmeas picam os humanos. Ou seja, ela é a responsável pela transmissão da dengue.
Algo importante a ser reforçado é que o mosquito da dengue é bastante adaptado aos ambientes urbanos.
Como é feito o diagnóstico da dengue?
O processo de diagnóstico da dengue é majoritariamente clínico e deve ser feito por um médico.
Em seguida, após a análise física e dos sintomas do paciente durante a consulta, o profissional de saúde deve solicitar alguns exames para confirmar o caso.
Os principais procedimentos incluem testes rápidos, usados para triagem, além de sorologia, biologia molecular e isolamento viral.
Em resumo, nos exames laboratoriais de sorologia, há a realização do diagnóstico por meio das técnicas MAC Elisa, PCR e isolamento.
O Sistema Único de Saúde (SUS) disponibiliza gratuitamente a análise para os pacientes suspeitos da doença.
Sobre o tratamento da dengue
Apesar da importância de garantir o tratamento adequado para a dengue, o Ministério da Saúde destaca que não existe um procedimento específico contra a doença.
Na verdade, depois que há a confirmação da patologia, toda a assistência consiste no alívio dos sintomas do paciente.
Em outras palavras, a ideia é garantir que a patologia não seja tão severa durante sua manifestação. Dessa maneira, o tratamento paliativo é mantido até que o ciclo da dengue encerre a doença por conta própria.
Entre as principais medidas e recomendações, destacam-se por exemplo:
Repousar bastante;
Jamais recorrer à automedicação;
Ingerir muitos líquidos;
Prezar constantemente pela hidratação, que em alguns casos pode ser por via intravenosa (soro).
As medidas de tratamento podem variar de acordo com cada caso. Apenas o médico pode definir as ações mais recomendadas para as especificidades do paciente.
Prevenir a dengue é fundamental!
Considerando que a dengue possui ciclos endêmicos e epidêmicos relativamente constantes, é fundamental prezar pelo seu combate todos os dias.
Mesmo que suas manifestações possam ter intensidade variável, a doença é potencialmente fatal. Portanto, minimizar seus riscos é uma responsabilidade de todas as pessoas.
As principais medidas preventivas são voltadas à minimização e eliminação da proliferação do Aedes aegypti.
Lembre-se que o mosquito da dengue se reproduz onde há água parada, pois é nela que ele deposita seus ovos.
Latas e embalagens acumuladas;
Copos plásticos e tampas de garrafas descartadas a céu aberto;
Acúmulo de pneus velhos;
Vasos de plantas sem barro ou areia que sugue a água;
Garrafas pet armazenadas na rua;
Caixas d’água e cisternas destampadas;
Armazenamento de tambores e latões sem tampa;
Lixeiras abertas na rua;
Entre outros objetos semelhantes.
Conclusão
A dengue é uma doença bastante conhecida pela população brasileira.
Mesmo que a conscientização sobre o seu combate seja ampla, o surgem novos casos constantemente exigindo dessa forma, ainda mais atenção da população no combate ao Aedes aegypti.
Ao longo deste artigo, você pôde conferir um breve histórico da dengue no Brasil, seus principais sorotipos, sintomas mais comuns, métodos de diagnóstico, tratamento e muito mais.
Vale ressaltar que, apesar de não existir um protocolo específico contra a evolução da patologia, deve-se primordialmente garantir a assistência adequada, pois minimiza as chances de agravamentos.
Se você gostou de saber mais sobre a dengue e quer manter-se informado sobre outros temas importantes para a sua saúde, não deixe de acompanhar os próximos conteúdos do blog.
Assine a newsletter para receber as publicações em primeira mão e aproveite para compartilhar este texto com os seus amigos.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/dengue
0 notes
Photo

Identificar a fibrilação atrial no ECG é de grande importância para um diagnóstico rápido.
Afinal, o eletrocardiograma costuma ser o primeiro exame realizado para confirmar ou afastar a suspeita de fibrilação atrial (FA).
Predominante entre idosos com histórico de doenças cardíacas, a FA aumenta o risco de eventos adversos como infarto e AVC, sendo a segunda maior causa de mortes no mundo.
Se quer entender melhor esse achado, suas características no ECG e qual conduta terapêutica adotar, avance na leitura.
Você também vai saber mais sobre como a telemedicina qualifica o diagnóstico dessa e de outras condições.
O que é fibrilação atrial no ECG?
Fibrilação atrial no ECG é um achado que sinaliza problemas com a contração das câmaras cardíacas superiores.
Devido a fatores diversos, os átrios recebem estímulos elétricos de maneira descontrolada, impactando na sua capacidade de contração.
Assim, em vez de completarem o movimento, os átrios parecem tremer, provocando palpitações no paciente.
O resultado é a diminuição da quantidade de sangue bombeada pelo miocárdio, ou seja, uma redução no débito cardíaco que pode chegar a 30%.
Outra indicação da fibrilação atrial é a elevação da frequência cardíaca, que pode ultrapassar os 180 bpm.
Vale lembrar que a frequência normal para um adulto jovem e saudável deve ficar entre 50 e 100 bpm.
Como a fibrilação atrial aparece no ECG?
A fibrilação atrial é um ritmo caracterizado por arritmia de padrão rápido (taquicardia) e anormalidades no traçado do eletrocardiograma.
No ritmo sinusal ou normal, cada batimento é formado por uma onda P, seguida por um complexo QRS e, ainda, uma onda T, sendo que:
A onda P normal nasce no nó sinusal, é arredondada e suave, durando menos de 0,10 segundo ou 2,5 mm. Sua amplitude ou voltagem máxima é de 0,25 mV. Essa onda revela a contração dos átrios ou sua despolarização
O intervalo entre P e R (PR) revela o tempo entre o início da despolarização dos átrios e a dos ventrículos
Já a contração dos ventrículos corresponde ao complexo QRS, composto por uma onda positiva (R) e duas negativas (Q e S). Sua duração fica entre 0,06 e 0,10 segundo
A onda T fecha o ciclo de cada batida do coração, mostrando a repolarização dos ventrículos.
Na FA, nota-se a ausência da onda P.
Por vezes, o ECG de um paciente com essa condição revela pequenas oscilações irregulares no lugar de P – as ondas F.
Outra anomalia é observada na medida entre um intervalo QRS e outro, chamado R-R, que se torna irregular.
Isso ocorre porque o excesso de impulsos elétricos enviados ao nó atrioventricular passa aos ventrículos de forma descoordenada.
Conduta médica na fibrilação atrial
Antes de qualquer medida terapêutica, cabe ao médico confirmar o diagnóstico de fibrilação atrial, usando ferramentas como:
Anamnese: dados relevantes sobre sintomas e histórico de saúde são coletados durante a entrevista com o paciente
Exame clínico: por vezes, a simples medição do pulso dá pistas do diagnóstico
Eletrocardiograma: se realizado no momento das palpitações, o ECG é capaz de mostrar anormalidades que caracterizam a FA, como expliquei nos tópicos anteriores
Holter de ECG: episódios espaçados de palpitações requerem monitoramento do ritmo cardíaco por um ou mais dias.
Tratamento da fibrilação atrial
Uma vez diagnosticada, a fibrilação atrial exige agilidade no tratamento para diminuir a mortalidade por AVC e outros eventos.
Para tanto, as II Diretrizes Brasileiras de Fibrilação Atrial recomendam o uso de anticoagulantes para dissolver possíveis trombos que se formem em decorrência da arritmia.
Também é necessário estabilizar a frequência cardíaca, o que pode ser feito mediante cardioversão elétrica (choque).
Quando essa medida é ineficaz, podem ser administrados medicamentos de suporte para retornar ao ritmo sinusal.
Doentes jovens que não tenham histórico de males cardiovasculares costumam ter bom prognóstico mediante a realização de ablação por radiofrequência.
Nesse procedimento, o especialista usa um cateter para acessar o local de origem da FA por via intravenosa e o queima.
Recomendações ao paciente
Por fim, mas não menos importante, cabe orientar o doente para que adote um estilo de vida saudável, reduzindo as chances de novas complicações cardiovasculares.
Diminuir a ingestão de sal, açúcar e gordura auxiliam na prevenção ou controle da hipertensão e diabetes – dois fatores de risco para a fibrilação atrial.
Além dessas medidas, é inteligente evitar o consumo excessivo de álcool e manter uma rotina de consultas e exames preventivos para detectar alterações que sinalizem doenças cardíacas.
Telemedicina qualifica diagnóstico no ECG
Embora o eletrocardiograma seja um teste de simples condução, sua interpretação pode ser complexa.
Especialmente para médicos que não tenham se especializado na análise de exames cardiológicos.
A boa notícia é que existe suporte da tecnologia para qualificar o diagnóstico através do ECG.
Com o auxílio da telemedicina, você e sua equipe terão especialistas à disposição para avaliar os resultados e compor o laudo do ECG de modo assertivo.
Basta realizar o teste normalmente e compartilhar os resultados na plataforma de telemedicina, um ambiente seguro e intuitivo.
Assim que recebem os gráficos, o time de cardiologistas da Morsch inicia a interpretação à luz de informações prévias como a história familiar e sintomas.
Eles elaboram o laudo online em minutos, inserindo sua assinatura digital para garantir a autenticidade.
Assim, seu consultório ou clínica amplia o portfólio e ganha agilidade na entrega de resultados de exames de imagem.
Veja quais procedimentos podem ser laudados a distância na telecardiologia:
Eletrocardiograma de repouso
Teste ergométrico em esteira
Holter de ECG digital 24 horas
Mapa de pressão arterial 24 horas
Cálculo do risco cirúrgico pré-operatório
Avaliação cardiológica para o clínico geral discutir seus casos clínicos
Tomografia Cardiovascular
Ressonância Cardiovascular.
Fornecemos, ainda, equipamentos em comodato, um tipo de aluguel a custo zero quando você contrata um pacote de laudos online.
Aparelhos modernos de eletrocardiograma, holter de ECG e MAPA de pressão arterial estão disponíveis para impulsionar a realização de exames na sua unidade de saúde.
Conclusão
Neste artigo, abordei as principais características da fibrilação atrial no ECG, possíveis complicações e condutas diante desse achado.
Além do tratamento para reverter a arritmia, é fundamental a orientação do paciente e o acompanhamento para evitar novos eventos de saúde.
Manter uma rotina de consultas e testes, como o ECG, ajuda na prevenção desses e de outros problemas.
E você pode contar com a parceria da Telemedicina Morsch na entrega do laudo médico com eficiência.
Clique aqui para mais detalhes.
Se gostou deste texto e quer receber os próximos em primeira mão, assine a newsletter.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/fibrilacao-atrial-no-ecg
0 notes
Photo

Você sabia que 1° de dezembro foi o Dia Mundial de Combate à AIDS?
Praticamente todos já ouviram falar dessa doença e dos seus riscos. Contudo, infelizmente ainda há certo estigma em torno dela.
A boa notícia é que a conscientização sobre o tema cresce cada vez mais entre a sociedade, e hoje entende-se que o acolhimento e o amplo apoio são fundamentais para os pacientes.
Inclusive, os métodos de tratamento já avançaram muito e podem garantir plena qualidade de vida para os portadores.
Contudo, para que a AIDS seja minimizada, é indispensável conhecer seus sintomas, possíveis agravamentos e meios mais eficazes de combatê-la.
Mais do que isso, é imprescindível prezar por sua prevenção, saber as alternativas à disposição dos pacientes e as principais particularidades em torno da doença.
Com isso em mente, preparei este artigo completo para desmistificar a AIDS e compartilhar tudo o que você precisa saber a respeito dela. Acompanhe.
O que é AIDS?
A AIDS é uma doença que compromete o sistema imunológico. Trata-se de uma sigla para Acquired Immunodeficiency Syndrome, que significa Síndrome da Imunodeficiência Adquirida.
Ela gera o enfraquecimento das defesas do corpo. Assim, torna o mais suscetível ao surgimento de doenças que normalmente haveria o controle pelo organismo (como toxoplasmose, tuberculose, certos tipos de câncer, entre muitas outras).
Em contrapartida, essas patologias, chamadas de “oportunistas”, começam a surgir com mais frequência e em maior intensidade. Inclusive, o próprio tratamento é prejudicado com a presença da AIDS.
As pessoas adquirem a AIDS por meio da infecção pelo HIV, conhecido como o Vírus da Imunodeficiência Humana, tradução de Human Immunodeficiency Virus.
Os principais alvos do vírus são os linfócitos T CD4+. Eles são glóbulos brancos que “comandam” as defesas do corpo contra todos os agentes invasores que o atacam.
Nesse processo, o HIV liga-se à membrana celular do T CD4+, penetra seu interior e inicia a sua multiplicação. Com o tempo, o sistema imunológico vai sendo comprometido.
Contrair HIV é o mesmo que ter AIDS?
Em primeiro lugar, vale ressaltar que a presença do HIV no organismo não quer dizer necessariamente que o paciente é portador de AIDS.
Enquanto o vírus se multiplica nas células de defesa, ele as rompe e procura por outras para dar seguimento à infecção.
Depois de certo tempo, o número de linfócitos T CD4+ começa a diminuir bastante. É só nessa etapa mais avançada que o corpo fica sujeito às doenças oportunistas e desenvolve a AIDS.
O tempo médio entre a infecção pelo HIV e o surgimento da AIDS propriamente dita costuma ser de 10 anos.
Evidentemente, isso pode acontecer muito mais rapidamente em algumas pessoas. Em outras, pode ser que a AIDS sequer seja desenvolvida.
Nesse último caso, a doença não ocorre por conta do tratamento iniciado logo após a infecção do HIV. Se bem-sucedido, ele mantém a carga viral indetectável.
Como surgiu a AIDS?
A comunidade científica ainda discute como surgiu a AIDS. Contudo, a teoria mais aceita é que o HIV tenha sido originado a partir do SIV, que é o Vírus da Imunodeficiência Símia.
Como o próprio nome indica, trata-se de um agente infeccioso que afeta os símios. Acredita-se que sua adaptação para os humanos começou no século 19, quando a caça e a domesticação do chimpanzé típico da África Ocidental eram intensas.
Entretanto, os primeiros casos de AIDS só ocorreram muitos anos depois, durante os anos de 1970, no Haiti, na África Central e nos Estados Unidos. Na época, ela causava principalmente pneumonia e o sarcoma de Kaposi, um câncer raro de pele.
No início, as pessoas utilizavam a doença para reforçar seus preconceitos. Isso porque, sua manifestação era associada apenas a grupos marginalizados, como homossexuais, profissionais do sexo, usuários de drogas como heroína injetável e os próprios haitianos.
Quando ainda era denominada por termos preconceituosos, como “câncer gay”, a AIDS era praticamente uma “sentença de morte” e levava os pacientes a óbito em pouco tempo.
Os primeiros sinais de conscientização só começaram a surgir depois que o HIV foi isolado e cientificamente descrito em 1983, pelo virologista francês Luc Montagnier.
Já as perspectivas de sobrevida tiveram início na década de 1980, quando os primeiros medicamentos antirretrovirais surgiram contra a multiplicação do vírus. O mais popular deles, chamado de AZT, começou a ser usado no tratamento da AIDS em 1987.
No mesmo ano, a ONU e a OMS estabeleceram o 1º de dezembro como Dia Mundial de Combate à AIDS.
Desde então, os avanços são contínuos. Atualmente, já se entende que qualquer pessoa está sujeita a doença e que isso não é motivo de nenhuma vergonha. Além disso, os tratamentos passaram por uma verdadeira revolução, conforme explico nos próximos itens.
A trajetória da AIDS no Brasil
No país, a doença passou pelo mesmo processo de estigmatização e posterior evolução que ocorreu ao redor do mundo.
Se antes a população marginalizava os portadores e os viam como pessoas fadadas à morte, agora o cenário apresenta-se de outra maneira. Nesse sentido, há cada vez mais o entendimento sobree a doença e ampla busca por sua conscientização.
Inclusive, o Brasil foi um dos países mais avançados em relação à difusão do tratamento da AIDS.
Desde 1996, todos os antirretrovirais necessários são distribuídos gratuitamente para os cidadãos que vivem com HIV.
Segundo informações do Ministério da Saúde, hoje existem 22 medicamentos em 38 apresentações farmacêuticas.
É direito de todo paciente brasileiro receber esses remédios sem nenhum tipo de custo, se houver prescrição médica.
Apesar dos constantes avanços, os índices de infecção do vírus ainda são preocupantes. De acordo com dados divulgados pelo UOL, são 40 mil casos novos por ano.
Isso significa que, a cada 15 minutos, uma nova pessoa contrai HIV em terras brasileiras. A prevalência na população nacional é de 0,4%.
Do todo, 68% dos infectados pelo HIV são homens. Os outros 32% são mulheres. 52,5% dos novos casos atingem pessoas de 20 a 34 anos.
Quais são os sintomas da AIDS?
Assim que a infecção pelo HIV ocorre, ataca-se o sistema imune começa e ocorre a incubação do vírus. Isso dura de três a seis semanas sendo chamado de infecção aguda.
Só depois de 30 a 60 dias depois da infecção que os primeiros anticorpos iniciam sua produção. Isso gera sintomas semelhantes aos de gripe, como mal-estar e febre.
Depois, as células de defesa começam a interagir com as mutações do vírus, que passam a crescer e morrer continuamente. Como isso acontece de maneira equilibrada, não há enfraquecimento do organismo. Trata-se então de uma fase sem sintomas, que pode durar vários anos.
Como os sintomas da AIDS iniciais são parecidos com os gripais e muitas vezes não há sinais posteriores, é comum que a infecção do vírus não seja reconhecida até se agravar.
Dada essa característica inicialmente “silenciosa”, é imprescindível realizar exames de rotina e também fazer uma investigação após eventuais situações de risco ou sob qualquer suspeita.
Em seguida, após os ataques frequentes do HIV, os linfócitos T CD4+ se enfraquecem e começam a falhar em sua função de proteger o organismo. Assim, o paciente fica fraco e sujeito a infecções comuns. Então, surgem sintomas como emagrecimento, diarreia, febre e suor noturno.
Como resultado, com a imunidade baixa, as doenças oportunistas passam a ocorrer. É nessa fase mais avançada que a AIDS de fato surge.
Sem o tratamento adequado, ela pode desencadear outras patologias, como pneumonia, hepatites virais, tuberculose, toxoplasmose, câncer, entre outras.
Como ocorre a transmissão da AIDS?
De acordo com outra publicação do Ministério da Saúde, a AIDS tem transmissão que ocorre principalmente nas seguintes situações:
Sexo sem camisinha (seja ele vaginal, oral ou anal);
Transfusão de sangue contaminado (sem riscos no Brasil, pois os bancos de sangue adotam padrões rigorosos de testes);
Uso compartilhado de seringas (que normalmente ocorre entre quem utiliza drogas injetáveis);
Utilização de instrumentos cortantes ou que furam (sem a devida esterilização);
Transmissão vertical da mãe infectada para o filho (durante a gravidez, parto ou amamentação, quando não há a adoção as rotinas médicas adequadas).
Faz sexo com o uso correto da camisinha;
Beija na boca ou no rosto;
Encosta em lágrimas ou no suor alheio;
Abraça ou aperta a mão de alguém infectado;
Usa toalhas, talheres, copos, lençóis ou sabonetes compartilhados;
É picado por insetos;
Utiliza a mesma piscina ou banheiro que alguém com AIDS;
E qualquer outra situação semelhante.
AIDS tem cura?
A AIDS não tem cura. Os tratamentos já estão avançados e garantem uma vida praticamente “normal” para os pacientes, mas o HIV ainda não há a possibilidade da eliminação do vírus do organismo.
Em todo o mundo, cientistas procuram novos meios de combater a doença. Isso vai desde vacinas preventivas, até remédios que prometem “matar” o vírus.
Contudo, até hoje, só existem dois registros de pessoas totalmente curadas da infecção pelo HIV.
O primeiro é de Timothy Ray Brown, que em 2007 se curou após um transplante de medula óssea obtido de um doador que tinha um gene muito raro que atuava contra o vírus.
Já o segundo, chamado popularmente de “paciente de Londres”, teve a cura depois de um transplante de células-tronco em 2016 (mas segue em tratamento de remissão, já que seu caso ainda é considerado muito recente).
Apesar das esperanças geradas por essas duas situações, vale citar que elas são oriundas de fatores extremamente específicos e passíveis de grandes complicações. Portanto, não é possível simplesmente replicar o que ocorreu com ambos em todas as pessoas com AIDS.
Enquanto os cientistas trabalham em novos métodos para que a AIDS tenha cura, a meta entre os infectados é zerar a carga viral.
Hoje em dia, a maioria dos pacientes que realizam o tratamento correto conseguem atingir e manter a supressão viral. Nesses casos, a AIDS não gera sintomas e nem riscos de doenças oportunistas. Para você ter ideia, ela deixa até de ser passada em relações sexuais.
Tudo sobre o tratamento da AIDS
O uso de medicamentos antirretrovirais é o que barra a multiplicação do HIV e que impede que ele prejudique o sistema imunológico.
O tratamento da AIDS deve ser iniciado assim que o diagnóstico da infecção pelo vírus for recebido.
Com a evolução dos procedimentos e composição dos fármacos, consequentemente o processo gera menor efeito colateral ao paciente. Dessa forma, a aderência aos tratamentos também cresceu na população.
Como mencionei anteriormente, existem 22 medicamentos atualmente. A terapia inicial envolve três antirretrovirais combinados, sendo dois deles de classes diferentes.
A boa notícia é que essas substâncias podem estar em um só comprimido. Chamadas de “2 em 1” ou “3 em 1”, elas simplificam a rotina do paciente e favorecem sua adesão.
Existem inúmeras classes medicamentosas contra a AIDS, e não faria sentido citar todas elas neste artigo.
Entretanto, saiba que o esquema preferencial atualmente ocorre por meio de um medicamento chamado de Dolutegravir com a combinação de Lamivudina e Tenofovir, dosados em dois comprimidos por dia. Em breve, o Brasil deve aderir a um medicamento que reúne as três drogas em apenas uma cápsula.
Evidentemente, de acordo com cada caso, outras combinações podem ser necessárias. Isso vale principalmente para gestantes, mulheres que pretendem engravidar, pacientes com coinfecção ou diante de outras especificidades definidas na consulta médica.
Sobre a prevenção da AIDS
A AIDS tem prevenção diretamente relacionada aos fatores de risco que expliquei anteriormente.
Ou seja, ao eliminar as causas de sua transmissão, não há riscos de contrair o vírus HIV.
Sendo assim, as práticas preventivas contra a doença incluem:
Uso de preservativo em toda relação sexual;
Utilização apenas de agulhas e seringas descartáveis;
Testagens antes de transfusões (algo que ocorre em todo banco de sangue brasileiro);
Acompanhamento pré-natal contra transmissões verticais para mulheres grávidas;
Esterilização de qualquer instrumento cortante ou que fura.
Conclusão
Neste artigo, você pôde entender melhor o que é AIDS, como ela surgiu, qual sua trajetória no Brasil, principais sinais, transmissão, possibilidades de tratamento e métodos de prevenção.
Portanto, vale reforçar que, mais do que saber reconhecer os sintomas da AIDS e como minimizar os riscos de infecção, é imprescindível lutar contra seus estigmas, tendo empatia, humanização e apoio aos pacientes que vivem com ela.
Se você gostou de saber tudo sobre a AIDS, continue mantendo-se bem informado sobre outros temas importantes de saúde. Agora, assine nossa newsletter para receber os próximos conteúdos em primeira mão e compartilhe este texto com os seus amigos.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/aids
0 notes
Photo

O serviço de nutricionista home care contribui para elevar a qualidade de vida e promover uma recuperação rápida ao paciente.
Afinal, a alimentação é fundamental para que o corpo se fortaleça e restabeleça depois de crises e tratamentos complexos como cirurgias.
Graças a ferramentas tecnológicas, é possível montar ambientes que permitem a internação em casa, com equipamentos e cuidados adaptados.
Dessa forma, o doente tem mais conforto ao receber assistência domiciliar, que pode ser feita pessoalmente ou via consulta online com nutricionista.
Nutricionista home care: o que é?
Nutricionista home care é um termo que define a assistência nutricional em domicílio.
Geralmente, o atendimento é dado a pacientes acamados, com restrições de mobilidade ou em recuperação.
Um exemplo é o doente ostomizado ou que precisa se alimentar por sonda, o que exige uma dieta personalizada.
Lembrando que a ostomia é uma operação que cria uma alternativa à trajetória comum no sistema digestivo ou respiratório.
O procedimento permite uma comunicação diferente com o meio exterior, permitindo que o indivíduo elimine fezes, urina e outros dejetos diretamente em uma bolsa, sem precisar finalizar a digestão.
O que faz uma nutricionista home care?
De acordo com o Art. 36 do Código de Ética e Conduta do Nutricionista, "orientação nutricional e acompanhamento podem ser realizados de forma não presencial".
Nesse cenário, a nutricionista home care conduz a mesma rotina de cuidados feita em consultório ou ambiente hospitalar, adaptando-a aos recursos disponíveis em domicílio.
E aos cuidadores que ficarão responsáveis pela compra, preparo e armazenamento dos alimentos destinados ao paciente.
Listo, abaixo, algumas atribuições do nutricionista home care:
Realizar o diagnóstico nutricional do doente
Avaliar seu estilo de vida, contexto de saúde e domiciliar para planejar a dieta mais adequada
Atender a determinações médicas e de outros profissionais de saúde a respeito da dieta e hábitos alimentares
Orientar cuidadores para que evitem a contaminação dos alimentos durante o preparo, armazenamento e aquecimento
Conduzir ou orientar cuidadores e paciente sobre o horário e administração das refeições
Traçar metas de saúde e monitorar seu progresso
Esclarecer dúvidas de pacientes, cuidadores e familiares.
Quando consultar com nutricionista
A consulta com nutricionista e outros profissionais de saúde é indispensável para quem está se recuperando de cirurgias ou complicações.
Contudo, a finalidade desse atendimento vai além do suporte ao tratamento de patologias.
Significa que pessoas saudáveis se beneficiam da assistência nutricional em diferentes fases da vida.
Conheça as principais a seguir.
Quando precisar de uma dieta customizada
Pode ser durante um período de alimentação por sonda ou simplesmente porque decidiu se tornar vegano.
A consulta com nutricionista oferece informação de qualidade e permite que você siga uma dieta personalizada.
Esse acompanhamento profissional afasta você de armadilhas como as dietas da moda, que podem ter consequências negativas para a saúde.
E ainda resulta na alimentação adequada ao seu perfil, garantindo a saciedade e o suprimento das necessidades do organismo.
Para controlar doenças crônicas
Pressão alta, diabetes e uma série de outros males têm relação direta com a alimentação.
Patologias cardiovasculares têm maior risco quando o colesterol e o nível de gordura estão elevados, favorecendo a formação de placas e obstrução das artérias.
No diabetes, o consumo de açúcar sobrecarrega o sistema endócrino, que tem dificuldade para sintetizar a glicose.
Já na enxaqueca, as crises costumam ser desencadeadas pela ingestão de itens como café e refrigerantes.
Sem falar nas doenças que afetam diretamente o aparelho digestivo, como o refluxo gastroesofágico.
Ter uma rotina de consultas regulares com seu nutricionista é fundamental para evitar agravos à saúde, mantendo esses males controlados.
Como suporte à reeducação alimentar
Depois de vivenciar emergências como o infarto e o acidente vascular cerebral (AVC), é natural ter de repensar os hábitos alimentares para prevenir novos eventos graves.
A reeducação alimentar pode, ainda, atender a objetivos específicos como ter uma gravidez ou velhice mais saudável.
Seja qual for a situação, consultar um nutricionista será benéfico para fazer as adequações necessárias.
Quando necessitar de auxílio para alcançar metas
Ganhar ou perder peso, aumentar a disposição ou a massa muscular.
Essas e outras metas serão alcançadas com saúde e rapidez se você tiver a ajuda de um profissional de nutrição, apto para recomendar uma alimentação balanceada.
Assim, você conquista seus objetivos sem abrir mão do bem-estar.
Como ter atendimento home care de nutricionista
Existem alguns caminhos para receber assistência de nutricionista home care.
Você pode escolher entre o atendimento online ou o presencial.
Se necessitar de cuidados presenciais, terá de contratar um profissional diretamente ou via clínica especializada.
Nessa modalidade, o nutricionista permanece na sua residência alguns dias e horários por semana, o que pode ter um custo considerável.
A boa notícia é que existem opções mais acessíveis para pacientes que não necessitem de monitoramento presencial.
Nesses casos, dá para economizar tempo e dinheiro com a teleconsulta com nutricionista.
O encontro é feito por videoconferência, a fim de fornecer detalhes da condição clínica e física do paciente a distância.
Todo o processo acontece dentro de um sistema seguro e fácil de usar: a plataforma de telemedicina.
Marque consulta online com nutricionista
Outra vantagem da consulta online é a praticidade desde o agendamento, que pode ser feito a qualquer hora do dia ou da noite.
Veja como é simples marcar seu atendimento na plataforma Morsch:
Acesse a página de agendamentos
Use o campo de buscas para selecionar a especialidade Nutrição e escolha o profissional de sua preferência
Escolha entre os horários de agendamento, ao lado da identificação da nutricionista
Você será redirecionado para uma página de login. Se não tiver cadastro, selecione “Criar conta”
Preencha o formulário com informações de identificação e prossiga
Crie uma senha e acesse o sistema
Confirme o horário da teleconsulta e faça o pagamento
Meia hora antes do atendimento, você vai receber o link de acesso à sala virtual via WhatsApp ou SMS.
Conclusão
Contratar um nutricionista home care permite um cuidado intensivo com o paciente, em especial quando ele tem restrição à mobilidade.
Casos graves pedem um acompanhamento presencial, enquanto os demais se beneficiam também da consulta com nutricionista online.
Vale a pena experimentar esse formato para ter mais comodidade e agilidade no atendimento.
Se gostou deste artigo, compartilhe.
Inscreva-se na newsletter e receba os próximos conteúdos sobre saúde e tecnologia.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/nutricionista-home-care
0 notes
Photo

Quais sintomas de problemas no pulmão você conhece?
Se deseja saber quais são os principais, veio ao lugar certo.
Nas próximas linhas, falo sobre sete sinais que devem despertar a sua atenção e motivar uma visita ao pneumologista.
Tosse e falta de ar estão entre os mais comuns, no entanto, males que afetam as vias respiratórias inferiores podem se manifestar de outras formas.
Siga com a leitura para conferir dicas para preservar a saúde do aparelho respiratório, incluindo facilidades como a consulta online.
Quais os sintomas de problemas no pulmão?
Existem diversos sintomas de problemas no pulmão, que vão desde os mais óbvios até aqueles inespecíficos, como febre alta.
A maioria das pessoas reconhece a febre como sinal de infecção, o que é uma informação correta.
Contudo, não dá para ter certeza do tipo de infecção ou mesmo a localização da doença considerando somente o aumento na temperatura corporal.
Nesse cenário, é importante relacionar a febre a outros incômodos.
Se ela vier junto a falta de ar e fadiga, é provável que expresse uma pneumonia – quadro pulmonar infeccioso que prejudica a troca de gases essencial para a respiração.
Já a febre e o cansaço associados ao suor excessivo são característicos de outra infecção: a tuberculose.
Aliás, a falta de ar é um sintoma presente em uma série de males que acometem os pulmões, como a asma e a bronquite.
Asma é uma patologia crônica proveniente de pulmões extremamente sensíveis que se irritam diante de algumas substâncias, causando tosse, chiado e atrapalhando a respiração.
Bronquite é uma inflamação dos brônquios, que são grandes tubos pulmonares.
Pode ser provocada por vírus ou bactérias, ocorrendo na forma aguda (de cura espontânea) ou crônica.
Vale lembrar que essas são apenas possibilidades, pois apenas a avaliação médica pode determinar o diagnóstico correto.
Para dar uma ideia sobre os sintomas de problemas no pulmão, trago os sete mais comuns a seguir.
1. Falta de ar
Esforços físicos costumam exigir mais dos pulmões, dificultando um pouco a respiração.
No entanto, quando essa dificuldade se mantém depois do esforço e até durante momentos de descanso, o pulmão pode estar sofrendo.
2. Tosse persistente
Está aí mais um sintoma popular entre os males respiratórios.
Até mesmo gripes e resfriados podem causar quadros de tosse, mas com melhora depois de alguns dias.
Se a tosse seca ou carregada permanecer por semanas, é sinal de que algo está errado.
3. Sibilo ou chiado
Esse sinal indica alterações que impactam na respiração.
Pode ser uma inflamação ou obstruções nos canais responsáveis pelas trocas gasosas indispensáveis a esse processo.
4. Dor no peito
Episódios prolongados de tosse sobrecarregam os músculos torácicos, o que pode desencadear dor no peito.
Nesse caso, é natural que o incômodo passe após o repouso.
Já a dor do tipo opressiva e que impacta na respiração tende a expressar inflamações como pneumonia e bronquite.
5. Tosse com sangue ou catarro
O catarro ou muco servem como proteção contra infecções respiratórias.
Nesse contexto, é provável que haja problemas quando sua produção aumenta.
Já a tosse com sangue costuma sinalizar patologias de maior gravidade, o que engloba o câncer no pulmão.
Na presença desses sintomas, procure ajuda médica com urgência.
6. Cianose
Condição que deixa as pontas dos dedos ou lábios azulados, a cianose também pode sinalizar doenças pulmonares graves.
Uma delas é a embolia pulmonar, emergência médica provocada pela obstrução de vasos sanguíneos nos pulmões, o que impede a oxigenação do sangue.
7. Febre alta
Embora seja inespecífico, esse é um dos principais sintomas da pneumonia.
Devo me preocupar com sintomas de problemas no pulmão?
Os pulmões são órgãos vitais, responsáveis pela troca gasosa que coleta oxigênio para nutrir as células.
Logo, perceber sintomas de males nessas estruturas deve despertar a atenção.
Principalmente quando os sinais são intensos e interrompem ou dificultam a respiração, o que exige cuidados médicos.
A presença de cianose e tosse com sangue também deve motivar uma visita ao pronto-socorro mais próximo.
Se o paciente tiver alguma doença crônica que afete os pulmões, como a asma, deve manter acompanhamento regular, com exames e consultas com o pneumologista.
Assim, ele terá à disposição medicamentos broncodilatadores nas famosas bombinhas, capazes de reverter a crise de falta de ar, mas que devem ser usadas com moderação.
Caso a medicação não alivie a crise, a recomendação é ir até um hospital.
Médico online para sintomas no pulmão
Popularmente conhecido como médico de pulmão, o pneumologista é o especialista habilitado para estudar, diagnosticar e tratar problemas nesses órgãos.
Apesar de sua importância, nem sempre esse profissional está disponível em localidades afastadas dos grandes centros urbanos.
A boa notícia é que dá para se conectar com o pneumologista online, via plataforma de telemedicina.
Por meio de recursos de áudio e vídeo, o médico realiza uma teleconsulta completa, incluindo entrevista com o paciente, avaliação de sintomas e pedido de exames complementares.
Tudo isso na comodidade da sua casa, a um preço que cabe no seu bolso.
Até porque a consulta a distância gera economia de tempo e dinheiro que seriam gastos no deslocamento até o consultório ou clínica.
Sistemas robustos como a Telemedicina Morsch agregam agilidade a todo o atendimento, desde o agendamento até a emissão de receitas e atestados.
Seus dados de saúde ficam seguros no prontuário digital, armazenado na nuvem.
Marque sua consulta na Morsch
Com a Telemedicina Morsch, receber assistência médica de qualidade ficou mais simples e rápido.
Basta seguir o pequeno roteiro abaixo para marcar sua consulta online:
Acesse a página de agendamentos
Use o campo de buscas para selecionar a especialidade Pneumologia e escolha o profissional de sua preferência
Defina um entre os horários de agendamento, ao lado da identificação do médico
Você será redirecionado para uma página de login. Se não tiver cadastro, selecione “Criar conta”
Preencha o formulário com informações de identificação e prossiga
Crie uma senha e acesse o sistema
Confirme o horário da teleconsulta e faça o pagamento
Meia hora antes do atendimento, você vai receber o link de acesso à sala virtual via WhatsApp ou SMS.
Conclusão
Ao final deste artigo, espero ter esclarecido suas dúvidas sobre sintomas de problemas no pulmão.
Cada um deles pede uma investigação médica para afastar a suspeita de doenças ou iniciar o tratamento adequado.
Emergências pedem socorro imediato, enquanto condições crônicas podem ser acompanhadas com o suporte da consulta por videoconferência.
Considere essa facilidade para melhorar os cuidados de saúde.
Se gostou deste conteúdo e quer ser avisado sobre os próximos, inscreva-se na newsletter.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/sintomas-de-problemas-no-pulmao
0 notes
Photo

Conhecer os riscos do câncer de pele e saber como identificar seus primeiros sintomas é algo fundamental para toda população.
Afinal, a doença é extremamente comum no Brasil e no mundo. Além disso, quanto mais precoce for o diagnóstico, mais chances o tratamento tem de ser bem-sucedido.
Para você ter ideia, de todos os cânceres registrados no país, 33% são de pele. Os dados, divulgados pela Sociedade Brasileira de Dermatologia, apontam ainda que 185 mil novos casos surgem entre os pacientes brasileiros anualmente.
Diante disso, mais que prevenir as causas do câncer de pele, também é imprescindível saber como combatê-lo e o que ocorre em suas diferentes manifestações.
Entendendo a importância da conscientização sobre a patologia, preparei este artigo com informações completas a respeito dela.
Em seguida, entenda melhor o que é câncer de pele, quais seus tipos, principais causas, sintomas, diagnóstico, possibilidades de tratamento e cuidados preventivos. Acompanhe.
O que é câncer de pele?
A pele é considerada o maior órgão do organismo humano. Em síntese, sua principal função é regular a temperatura corporal e garantir proteção contra agentes externos.
Como o próprio nome sugere, o câncer de pele consiste em um tumor que compromete a integridade de parte deste órgão tão importante.
Sua ocorrência é marcada por um crescimento descontrolado e anormal das células que formam a pele.
Nesse sentido, os tipos de câncer de pele são definidos de acordo com as áreas e as camadas da pele que são afetadas.
Eles podem ser diversos, mas os principais são os carcinomas e os melanomas. Os primeiros são mais frequentes e têm menor gravidade. Já os segundos são mais raros, mas geram riscos maiores aos pacientes. Entenda melhor suas particularidades no próximo item.
Quais são os tipos de câncer de pele?
Os tipos de câncer de pele mais recorrentes, os carcinomas, são responsáveis por cerca de 177 mil dos novos casos anuais da doença.
Trata-se de um dado da mesma pesquisa publicada pela SBD que citei na introdução. Em relação ao melanoma, que é muito mais agressivo, são 8,4 mil novos diagnósticos por ano.
O câncer de pele tem tipos diversos, mas os principais são três. Eles incluem duas manifestações dos carcinomas e o próprio melanoma. Confira mais detalhes:
Carcinoma basocelular
Trata-se do câncer de pele mais comum de todos. Primordialmente, ele ocorre nas células basais, que ficam na parte mais profunda da epiderme (que, por sua vez, é a camada superior da pele).
Sua letalidade é baixa, sendo que as chances de cura são extremamente altas caso haja um diagnóstico precoce.
Normalmente, ele atinge partes do corpo mais expostas ao sol. Isso inclui o rosto, pescoço, orelhas, costas, ombros e couro cabeludo.
Muitas vezes, as manchas de câncer de pele são parecidas com as de lesões não cancerígenas, como psoríase ou eczema.
No mesmo sentido, os sinais de câncer de pele carcinoma basocelular costumam ser de nódulo-ulcerativo.
Ou seja, isso significa que a região afetada apresenta ulcerações avermelhadas, brilhosas e com uma crosta central. Elas sangram com facilidade.
Em todos os casos, é fundamental buscar atendimento sob qualquer sinal de alteração. Só um especialista sabe determinar a origem das manchas e garantir um eventual tratamento precoce.
Carcinoma espinocelular
O carcinoma espinocelular é o segundo tipo de câncer de pele mais recorrente. Ele atinge as células escamosas, que formam a parte maior das camadas superiores da pele.
Como no caso anterior, ele também é mais comum nas partes mais expostas à radiação solar, ainda que possa atingir todo o corpo.
Normalmente, as partes da pele em que surgem as manchas de câncer de pele têm sinais de dano pelo sol, como alterações na pigmentação, enrugamento e perda de elasticidade.
Por sua vez, as feridas se assemelham a machucados e apresentam tom avermelhado. Além disso, tendem a ser espessas, descamativas e sangrar facilmente.
Como em todo câncer de pele, podem existir causas além da exposição solar. Contudo, elas são muito mais raras.
As mais comuns são a presença de feridas crônicas, exposição a alguns agentes químicos, radiação e uso de medicamentos anti rejeição após um transplante de órgão.
Melanoma
Por fim, o melanoma é o câncer de pele menos comum, mas que possui o pior prognóstico e as chances de mortalidade mais altas entre os demais.
A exemplo de todas as manifestações da doença, as chances de cura aumentam conforme a celeridade do diagnóstico.
Geralmente, as manchas de câncer de pele melanoma parecem um simples “sinal” ou uma “pinta”. Contudo, eles costumam mudar de tamanho, cor, formato e também sangrar.
Isso reforça como é importante para os pacientes ficarem atentos às mudanças na pele. Se algo diferente for visto, é fundamental buscar uma consulta médica o quanto antes.
O mais comum é o aparecimento dos sinais no rosto e no pescoço. Nos homens, também é recorrente nos troncos. Já nas mulheres, as pernas também costumam ser acometidas.
O que causa câncer de pele?
Como você pôde acompanhar ao longo deste artigo, a exposição excessiva ao sol é o que causa câncer de pele com mais frequência.
Sendo assim, os riscos da doença são maiores para quem tem a pele sensível aos raios solares.
Isso inclui pacientes de pele mais clara, albinos ou até que fazem tratamentos com imunossupressores.
Sobretudo, outro ponto fundamental é que a presença prévia de patologias cutâneas aumenta os riscos para o câncer de pele.
Evidentemente, aqueles que têm histórico familiar para este tipo de câncer também estão mais sujeitos ao seu aparecimento.
Os diferentes tipos de câncer de pele são mais recorrentes em pessoas com mais de 40 anos.
Além disso, considera-se a doença rara em pessoas negras e crianças.
Principais sintomas do câncer de pele
Muitas vezes, o câncer de pele tem sintomas parecidos com manchas comuns, como de lesões benignas, eczemas e pintas.
Por isso, é indispensável conhecer bem sua pele, quais as partes dela que existem pintas e se novos sinais estão surgindo.
Sob qualquer suspeita, é dever e direito do paciente solicitar os exames adequados junto ao médico para identificar a possível presença e o tipo de câncer de pele.
Normalmente, os sintomas que mais exigem atenção são:
A presença de uma ferida ou de uma mancha que não cicatriza com o tempo. Seu crescimento é contínuo, pode sangrar, coçar, ter erosões e crostas;
O surgimento de uma lesão brilhante e elevada, que sangra com facilidade e tem uma crosta central. Pode ser castanha, avermelhada, rósea, translúcida ou multicolorida;
A manifestação de uma pinta com bordas irregulares. Ela pode ser castanha ou preta. Contudo, sua cor e textura mudam com o tempo e seu tamanho cresce.
Somados a esses sinais, existem outros cuidados extras para saber como identificar câncer de pele melanoma.
Na forma mais grave da doença, ainda podem surgir sintomas que variam conforme a região em que o câncer avançou.
Nesses casos, o paciente pode ter inchaço nos gânglios linfáticos, dores abdominais, n��dulos na pele, sentir falta de ar, ter tosse, dor de cabeça, entre outros problemas semelhantes.
Câncer de pele tem cura?
Isso também vale para os tipos de baixa letalidade. Afinal, se não tratados precocemente, eles podem gerar lesões mutilantes e desfigurantes, que prejudicam muito a qualidade de vida.
A identificação da doença exige métodos de diagnóstico precoce e de rastreamento. Ambos são imprescindíveis para a conquista da cura completa e sem sequelas.
Nesse sentido, no caso do diagnóstico precoce, a recomendação é que o paciente conheça bem sua pele e procure um dermatologista sob mínimos sinais de alteração.
Já no rastreamento, entra em cena a medicina preventiva. Nela, aqueles com maiores riscos para a patologia devem fazer exames mesmo sem sintomas, para detectá-la em fase pré-clínica. Entenda melhor como são os procedimentos no item seguinte.
Como é feito o diagnóstico do câncer de pele?
Primeiramente, o diagnóstico do câncer de pele começa pela análise clínica do dermatologista. Só o profissional sabe reconhecer se os sinais e manchas representam algum risco ao paciente.
Quase sempre, o especialista também realiza a dermatoscopia, pois a partir desse procedimento há a possibilidade de visualização de camadas de pele não vistas a olho nu com o apoio de um aparelho específico.
Sempre que a suspeita for elevada, uma biópsia deve ser solicitada. Ela é o que confirma o diagnóstico para câncer de pele.
Então, nesses casos, há a retirada de um pedaço de pele do paciente. Em seguida, envia-se a amostra ao laboratório, que faz uma análise patológica e emite um laudo.
Quando a doença é confirmada, ainda podem ser solicitados exames de rotina complementares na área. Eles apontam o estadiamento da doença e se ela é melanoma ou não.
Tratamento para câncer de pele
Como ocorre em outras doenças, o câncer de pele tem tratamento orientado pelo seu tipo de manifestação, sendo determinado no momento do diagnóstico.
Normalmente, o procedimento empregado é a cirurgia oncológica. Ela serve para retirar a lesão. Inclusive, em estágios iniciais, ela pode ser feita ambulatorialmente, sem internação.
Se o câncer de pele for melanoma, o tratamento varia bastante de acordo com o estadiamento e o tamanho do tumor. Nesses casos, além da cirurgia, também podem ser necessárias radioterapia e quimioterapia.
Já para os carcinomas, também existe a alternativa de terapia fotodinâmica. Em outras palavras, ela consiste na aplicação de um creme fotossensível com exposição de uma fonte de luz que combate a proliferação anormal das células.
Nesses casos, o tratamento também pode eliminar a ceratose actínica. Por sua vez, trata-se de uma lesão precursora do câncer de pele.
Por fim, sempre que o câncer melanoma tiver metástase e se espalhar para outros órgãos, é importante avaliar as alternativas medicamentosas. Elas servem para desacelerar a evolução da doença e garantir mais sobrevida aos pacientes. A automedicação nunca deve ser considerada.
Como prevenir o câncer de pele?
A melhor forma de prevenir o câncer de pele é proteger-se contra os efeitos da radiação emitida pelo sol.
É importante destacar que os raios ultravioletas estão cada vez mais agressivos ao redor do mundo.
Por isso, até mesmo as pessoas que não fazem parte dos grupos de risco devem se manter protegidas contra a incidência solar.
Utilize protetor solar de 30 FPS ou mais;
Reaplique o protetor a cada 2 horas;
Não fique exposto ao sol entre as 10h e 16h;
Mantenha a pele sempre bem hidratada;
Em caso de trabalho com exposição ao sol, use sempre os EPIs adequados;
Quando ficar sob o sol, não abra mão de bon��s, chapéus e de roupas compridas.
Conclusão
O câncer de pele é o tumor mais prevalente de todos. Ainda que seus tipos mais comuns sejam os menos fatais, eles também podem gerar consequências sérias caso não tratados de maneira precoce e adequada.
Sendo assim, é fundamental manter-se sempre protegido contra o sol e outros fatores de risco. Além disso, recomenda-se conhecer bem a própria pele e buscar um especialista sempre que qualquer tipo de alteração seja percebida.
Em conclusão, com os cuidados certos, há menor possibilidade da ocorrência do câncer de pele ou ainda há maior chance da realização do seu tratamento de maneira mais eficaz.
Portanto, se você gostou de explorar os detalhes do tema e quer manter-se em dia com a sua saúde, não perca nossos próximos artigos.
Assine a newsletter para receber nosso conteúdo em primeira mão e compartilhe este texto com os seus amigos.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/cancer-de-pele
0 notes
Photo
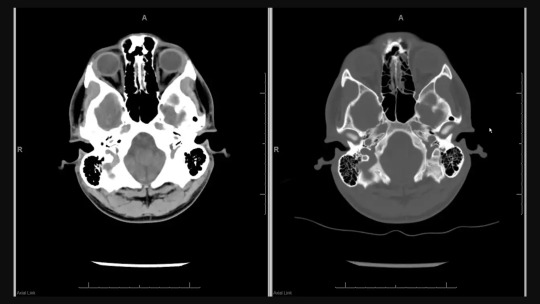
A tomografia da face ou TC dos seios paranasais é um exame de referência para detectar doenças infecciosas que acometem o trato respiratório.
Suas maiores indicações são para confirmar ou afastar a suspeita de sinusite e rinite.
No entanto, até mesmo tumores podem ser visualizados no teste.
Assim como outros tipos de tomografia computadorizada, a TC da face fornece imagens internas detalhadas de diferentes tecidos.
Para tanto, é empregada radiação ionizante durante alguns minutos.
Se você deseja aprofundar os conhecimentos sobre essa ferramenta de suporte ao diagnóstico, siga com a leitura deste artigo.
A partir de agora, detalho sua importância e as rotinas para obter as melhores imagens durante a tomografia da face.
Também apresento instrumentos tecnológicos que otimizam a entrega do laudo médico, como o software de telemedicina.
Tomografia da face: o que é?
Tomografia da face é um exame que utiliza feixes de raio X para formar um tipo de fotografia interna do rosto do paciente.
Por ser simples, rápido e indolor, o teste é bastante solicitado diante de hipóteses diagnósticas como a sinusite.
Uma de suas vantagens é o bom custo-benefício quando comparado aos outros dois exames de imagem da face: raio X e ressonância magnética (RM).
A tomografia apresenta qualidade considerável para as imagens internas, possibilitando até visualizar pequenas fissuras e anomalias congênitas.
Tudo isso a um preço menor que o de uma ressonância magnética da face.
Claro que a RM oferece uma resolução espacial superior, sobretudo para a avaliação de tumores benignos ou malignos.
Porém, a TC é suficiente para a maior parte dos casos.
Através do aparelho de tomografia ou tomógrafo, são geradas imagens com grande nitidez, bastante superior à de um raio X comum.
Isso porque, na tomografia, o equipamento possui um tubo que gira em torno da área estudada.
Assim, em vez de uma única radiografia, o exame permite a captação de vários cortes, vistos de ângulos diferentes para formar uma imagem mais completa.
Outra vantagem é a possibilidade de avaliar, simultaneamente, a arquitetura óssea e partes moles, verificando músculos, cavidades ou fossas nasais e o septo nasal.
Para que serve uma tomografia da face?
Basicamente, a tomografia da face serve para analisar a anatomia interna da área e detectar anormalidades, inflamações, muco em excesso e outros problemas.
Por permitir esse estudo de forma não invasiva, a TC de seios paranasais é um dos procedimentos mais seguros para confirmar ou afastar um diagnóstico relacionado à face.
Na maioria das vezes, o teste não utiliza contraste, no entanto, essa substância é útil em casos específicos.
Por exemplo, para identificar a presença de um tumor ou infecção que não aumente a quantidade de muco produzido nos seios paranasais.
Sabemos que, quando há muco ou catarro em excesso, a hipótese mais provável é sinusite.
No entanto, outras estruturas hipervascularizadas, assim como os próprios vasos sanguíneos, ficam mais evidentes com o uso de contraste.
Nesse contexto, fazer uma TC da face também auxilia no planejamento de operações.
Dependendo do quadro do paciente, mais testes de imagem e laboratório são solicitados para calcular o risco cirúrgico.
Essa classificação serve para afastar complicações que possam acometer o doente durante ou após a realização da cirurgia.
Afinal, todo procedimento invasivo envolve riscos.
Indicações de tomografia de seios da face
As indicações para a TC da face englobam o apoio ao diagnóstico de diferentes males.
Sintomas como nariz entupido, coriza constante, coceira no nariz e nos olhos, dor de cabeça, sangramento e congestão nasal podem motivar o pedido médico pelo exame.
A seguir, veja detalhes sobre as indicações mais comuns:
Obstrução nasal: se houver algo impedindo a respiração ou reduzindo a passagem do ar, a tomografia ajuda a investigar o motivo e recomendar o tratamento mais adequado
Sinusite: doença infecciosa caracterizada pela inflamação dos seios paranasais, que são as áreas ao redor dos seios da face – cavidades que se enchem de ar, controlando sua umidade e temperatura antes que ele chegue aos pulmões. Pode ser provocada por vírus ou bactérias, desencadeando dores de cabeça, congestão nasal, febre, mau hálito, pressão no ouvido
Rinite: inflamação da mucosa nasal que causa incômodos como espirros, obstrução nasal, coceira e olhos lacrimejantes
Desvio de septo nasal: ocorre quando a estrutura que divide as duas fossas nasais se projeta para a direita ou esquerda, reduzindo o espaço para a entrada e saída de ar. Pode ou não se manifestar através de alterações na aparência do nariz
Pólipos nasais: pequenas massas formadas pelo crescimento anormal de tecido na parte interna das fossas nasais. Os pólipos são benignos, contudo, seu tamanho pode provocar incômodos como ronco, coriza constante e dor de cabeça
Tumor na face: massas benignas ou malignas (câncer) podem ser detectadas por meio da avaliação clínica, anamnese e exames de imagem. Normalmente, a tomografia da face evidencia o tumor com o auxílio de contraste e, mais tarde, é solicitada uma ressonância magnética para complementar os dados captados
Lesões pós trauma: pancadas, quedas e acidentes podem causar ferimentos que não são visíveis externamente, o que pede um estudo interno não invasivo para conferir sua extensão e outros detalhes.
Como é feita a tomografia da face
Rápida, não invasiva e indolor, a TC da face com contraste começa com a inserção da agulha para administração do composto no braço do paciente.
Isso porque a substância é inserida por via intravenosa, percorrendo os vasos sanguíneos até alcançar a região dos seios paranasais.
Já a TC da face sem contraste dispensa essa etapa, tendo duração média de 15 minutos.
Em ambos os casos, o paciente é orientado a se deitar de barriga para cima sobre a maca do aparelho de tomografia.
Em seguida, o tomógrafo é ligado, fazendo a maca deslizar para dentro de seu grande tubo e o teste começa.
O técnico em radiologia que conduz a tomografia fica em uma sala ao lado do equipamento, onde está uma estação de comando.
Ali, ele tem imagens do paciente durante o procedimento, coordenando sua posição através de um sistema de áudio.
É na estação de comando que ficam ainda o computador e o software que converte os sinais captados em imagens internas do corpo.
Uma vez ligado, o tomógrafo inicia a emissão de feixes de raio X que atravessam a face do paciente.
Por terem diferentes densidades, as estruturas que recebem a radiação ionizante aparecem em tonalidades diferentes nas imagens.
É como um negativo de uma fotografia analógica.
Partes duras como os ossos captam mais raios, deixando pouca radiação para se chocar contra a placa fotossensível abaixo do paciente.
Portanto, aparecem em branco no resultado da TC da face.
Ao contrário das partes moles como os músculos, que absorvem menos radiação e deixam muitos raios chegarem até a placa.
Esses tecidos aparecem em tons escuros de cinza.
O mesmo raciocínio vale para vasos sanguíneos, pólipos e tumores, que acabam aparecendo escuros em uma tomografia comum.
Se a ideia for obter detalhes dessas partes, geralmente o médico solicita o uso de contraste para aumentar sua nitidez.
Desse modo, as imagens ganham a qualidade necessária para que o radiologista faça sua interpretação e emita o laudo médico.
Após a captação dos registros pelo tomógrafo, os sinais são enviados ao computador da sala de comando.
A máquina é equipada com um software específico, que converte os sinais em imagens visíveis na tela.
Como é o preparo na TC dos seios da face?
O principal preparo, válido para todos os pacientes, é a retirada de objetos metálicos para evitar artefatos nas imagens.
Brincos, enfeites de cabelo, colares, piercings e outras bijuterias devem ser deixados fora da sala onde fica o tomógrafo.
O técnico deve, ainda, orientar para que o paciente fique imóvel durante todo o procedimento, a fim de obter imagens de boa qualidade.
Qualquer movimento pode atrapalhar os registros, que são feitos em segundos.
Quem tiver recomendação médica para a possibilidade de administração de contraste deve estar em jejum de pelo menos 4 horas.
A suspensão temporária de medicamentos de uso contínuo também deve ser feita apenas sob indicação médica.
Quais os riscos de se fazer uma tomografia?
O exame tem poucas contraindicações, sendo seguro para a maioria das pessoas.
Mas o emprego de contraste representa risco para quem sofre com males como a insuficiência renal, que pode se agravar.
O contraste à base de iodo, utilizado na tomografia, também é capaz de provocar reações adversas mais ou menos graves, por exemplo:
Calor
Gosto metálico enquanto o contraste é administrado
Náuseas
Urticária (irritação na pele)
Edema (inchaço) nas pálpebras e face
Vômito
Diarreia
Convulsões
Tontura
Dor de cabeça
Aumento na pressão arterial
Falta de ar
Tosse, pigarro, rouquidão
Edema de glote
Arritmias (alterações na frequência cardíaca)
Insuficiência renal – perda súbita da capacidade dos rins de filtrar o sangue
Parada cardíaca, quando o coração para, ou bate em um ritmo insuficiente para bombear o sangue.
Os eventos graves são raros, entretanto, o teste só deve ser feito em locais com estrutura para atender a emergências como a parada cardíaca.
Outro ponto de atenção ao solicitar qualquer tipo de tomografia é a exposição à radiação ionizante, relacionada ao surgimento de câncer e outras doenças.
Nesse cenário, vale avaliar caso a caso para garantir que o benefício supera o risco para o doente.
De qualquer forma, alguns grupos sensíveis de pacientes como crianças e mulheres grávidas não devem ser submetidos ao exame.
Para eles, existem procedimentos de menor risco, como a ressonância magnética, que não utiliza raios X e também capta imagens internas do organismo.
Telemedicina na realização de TC da face
Telemedicina é a especialidade que viabiliza o atendimento médico a distância usando tecnologias da informação e da comunicação.
Essa inovação permite a oferta de serviços de teleconsulta, telemonitoramento e telediagnóstico através de sistemas robustos: as plataformas de telemedicina.
A realização de tomografias com aparelhos digitais possibilita uma integração entre esses softwares e os tomógrafos, otimizando a entrega de laudos com agilidade.
Isso porque, dentro do sistema, o técnico de radiologia pode compartilhar as imagens da TC da face e outros exames radiológicos, solicitando sua interpretação por radiologistas habilitados.
Nesse contexto, dá para reforçar a equipe da clínica ou hospital sem precisar contratar funcionários, o que diminui os custos com mão de obra.
Também reduz a sobrecarga de trabalho dos radiologistas presentes, que ganham mais horas para se dedicar aos pacientes e coordenação de equipes, entre outras tarefas estratégicas.
Com a parceria da Telemedicina Morsch, você ainda tem vantagens como:
Laudos médicos em minutos
Prontuário eletrônico do paciente com armazenamento na nuvem, em local protegido por senhas e criptografia
Segunda opinião qualificada
Treinamento online para os técnicos de radiologia.
Laudo de tomografia da face
Apostar na tecnologia é uma saída inteligente para reduzir gastos e aumentar o portfólio de serviços disponíveis na sua unidade de saúde.
Com o suporte da telemedicina, é possível qualificar o diagnóstico, a interpretação da tomografia e a entrega de resultados com toda a comodidade.
Basta seguir o pequeno roteiro abaixo para receber laudos online:
Treine o técnico em radiologia para conduzir a TC em tomógrafo digital
Configure o aparelho para enviar os registros automaticamente ao sistema de telemedicina ou compartilhe as imagens pelo computador após o exame
Não se esqueça de inserir exames passados e outros dados sobre o paciente
Aguarde pela avaliação do radiologista online, que interpreta os registros sob a luz desses dados e do histórico de saúde do doente
Receba o laudo digital via plataforma
Imprima e/ou compartilhe o resultado com o paciente via e-mail.
Conclusão
A tomografia da face é um teste fundamental para identificar anomalias nos seios paranasais.
Ao longo deste texto, abordei as indicações, vantagens, riscos e pontos de atenção durante o exame.
Mencionei, ainda, como a telemedicina dá suporte para qualificar o diagnóstico através do laudo a distância.
Tanto a tomografia quanto a ressonância magnética, radiografia simples, mamografia e outros exames radiológicos se beneficiam da interpretação online.
Clique aqui para conhecer mais detalhes desse processo que enxuga as despesas, ajuda a oferecer mais serviços e fidelizar pacientes.
Se achou este conteúdo útil, assine a newsletter para receber os próximos em primeira mão.
Este artigo foi publicado originalmente em https://telemedicinamorsch.com.br/blog/tomografia-da-face
0 notes
Video
youtube
MÉDICO PARA DOR NAS COSTAS: QUAL ESPECIALISTA PROCURAR? | PODCAST MORSCH
0 notes
Video
youtube
ENTENDA O QUE CAUSA E COMO DIAGNOSTICAR – E CURAR – A LABIRINTITE | PODC...
0 notes
Photo

Você já teve micose de pele? Sabe o que causa a infecção e quais são as melhores opções de tratamento?
Praticamente todo mundo sabe o que é essa doença e como seus sintomas podem ser incômodos.
Apesar de ser uma condição comum e relativamente simples de saúde, é indispensável saber como reconhecê-la e garantir um tratamento adequado.
Afinal, muito além da coceira intensa, a micose de pele também pode gerar algumas complicações se não for combatida corretamente.
Nessas situações, pode ocorrer a disseminação dos fungos e até mesmo infecções bacterianas, que são favorecidas pelas feridas na pele geradas quando o paciente se coça sem parar.
Para você ter ideia da importância do tema, dados divulgados pela Fiocruz indicam que quase um bilhão de pessoas têm micoses superficiais (como as de pele) em todo o mundo.
Se você quer saber exatamente o que fazer quando a micose de pele surgir, continue acompanhando este artigo.
Em seguida, explico melhor como a doença se caracteriza, quais seus principais tipos, possíveis causas, sintomas, alternativas de tratamento e métodos de prevenção.
O que é micose de pele?
Em primeiro lugar, como você já deve saber, a micose de pele é um tipo de infecção ocasionada pela presença de fungos.
Trata-se de uma doença considerada transmissível. Ou seja, ela pode ser passada de uma pessoa para outra.
O mais comum é que os microrganismos sejam transmitidos por objetos compartilhados ou em ambientes coletivos.
Além disso, os fungos encontram nos locais quentes e úmidos as condições ideais para sua proliferação, ao passo que, em áreas geográficas que têm essas características no clima, sua incidência é mais comum.
Vale citar que, além da micose de pele, também é recorrente que as unhas e a região do couro cabeludo sejam afetadas.
A identificação do problema tende a ser bastante simples. Isso porque, os sintomas mais característicos são as manchas e a coceira incômoda.
No próximo item, veja os principais tipos de manifestação da micose de pele. Depois, entenda melhor suas causas e como reconhecer cada um deles.
Principais tipos de micose de pele
Os principais tipos de micose na pele são divididos de acordo com o fungo que os provoca. Os mais comuns são:
Pitiríase Versicolor:
Trata-se do popular “pano branco”, causado pelos fungos do gênero malassezia. É mais recorrente em pessoas de pele oleosa ou durante a puberdade, que é uma fase em que os hormônios produzem mais “sebo” na derme.
Tineas
Antes de mais nada, esse tipo é mais conhecido pela espessura das manchas de micose na pele. O nome se refere igualmente a um grupo de fungos que se alimenta de queratina e que pode ser encontrado no solo, em animais ou transmitido entre as pessoas. O mais comum é a onicomicose.
Candidíase
Provocado pelo fungo cândida, esse é um dos tipos de micose na pele oportunistas. Ou seja, seu aparecimento é favorecido por situações de baixa imunidade, doenças específicas, uso prolongado de medicamentos e pelo próprio excesso de calor e umidade.
Possíveis causas da micose de pele
A micose de pele sempre é provocada pela infecção por algum tipo de fungo. O mesmo vale para as micoses que afetam as mucosas, as unhas e o cabelo.
Assim, ao contrário de outros problemas conhecidos da derme (como a psoríase, por exemplo), essa doença não pode surgir por vírus, processos do próprio organismo, traumatismos, etc.
Como mencionei anteriormente, as causas mais comuns incluem as transmissões diretas entre indivíduos e uso compartilhado de objetos.
Entretanto, também é possível adquirir micose de pele a partir de animais e até mesmo no contato com o solo contaminado.
Em todas as situações, o sistema imunológico está diretamente relacionado à manifestação fúngica.
Ou seja, é muito mais fácil ter manchas de micose na pele quando estamos com as defesas do organismo fracas.
Igualmente, ao lado da questão imunológica, estão os fatores de risco ligados ao ambiente e às chances de transmissão. São eles:
Suor excessivo;
Viver ou trabalhar em locais excessivamente quentes;
Permanecer muito tempo ou andar descalço em locais úmidos;
Ter problemas de circulação;
Presença de infecções e lesões de pele não tratadas adequadamente.
Agora que você já sabe o que é micose de pele e o que favorece o seu aparecimento, descubra abaixo como reconhecer os seus sintomas.
Quais são os sintomas da micose de pele?
As características dos sintomas também podem variar de acordo com os tipos de micose na pele.
Sintomas da Pitiríase Versicolor
A manifestação clássica é a presença de manchas brancas. Contudo, também há o surgimento de pontos avermelhados ou escuros. Elas costumam ser descamativas e podem surgir isoladas ou agrupadas. Normalmente, atingem o rosto, tronco, pescoço e parte de cima dos braços.
Sintomas da Tineas
Nesses casos, as manchas de micose na pele são vermelhas e têm superfície escamosa. Costumam ter crostas, bolhas pequenas e bordas bem delimitadas. Como resultado, sua coceira tende a ser intensa e a afetar bastante o bem-estar do paciente.
Sintomas da Candidíase
Por sua vez, a candidíase tem uma manifestação que varia de acordo com a área afetada. Nas dobras do corpo, ela costuma gerar fissuras localizadas e placas vermelhas. Na boca, causa lesões com fissuras bem nos cantos. Na região genital, gera coceira e secreção esbranquiçada.
Micose de pele coça?
O sintoma mais clássico e característico da micose de pele é a coceira, causada justamente pela presença do fungo no local acometido.
Ao mesmo tempo, como a manifestação costuma ser intensa, essa é a consequência mais incômoda da doença e que costuma gerar mais dores de cabeça nos pacientes.
Inclusive, isso reforça como é importante prezar pelo tratamento. A coceira pode surgir em qualquer ponto da derme, sendo localizada ou afetando múltiplas regiões.
Isso ocorre nas manchas, que variam conforme os tipos de micose na pele.
Em algumas situações, suas marcas podem ser mais profundas. Elas estão relacionadas à resposta inflamatória gerada pelo organismo.
Vale ressaltar que, sem tratamento, o ato contínuo de coçar gera lesões maiores na pele. Com o tempo, ela favorece a entrada de outros microrganismos que causam complicações.
Em outras palavras, para não correr riscos, é direito do paciente receber o tratamento adequado o quanto antes (e também seu dever procurá-lo). Saiba como isso é possível nos próximos itens.
Micose de pele tem cura?
Sim. Para isso, é fundamental saber como identificar a micose de pele e como tratar ela, seguindo todas as recomendações do especialista.
Portanto, no momento em que os sintomas forem reconhecidos, é fundamental buscar por uma consulta médica para obter o diagnóstico o quanto antes.
O exame de rotina para confirmar o tipo de micose na pele costuma ser clínico. Contudo, também há a possibilidade da solicitação de análises laboratoriais.
Nesses casos, há o exame direto e a cultura do fungo. No procedimento micológico direto, é feita uma análise microscópica. Em contrapartida, na cultura, há o incentivo de que haja o crescimento do microrganismo em ambiente controlado para identificar o seu tipo.
Logo depois da confirmação diagnóstica, inicia-se o tratamento. Quando ele é eficiente, os sinais de melhora incluem o desaparecimento das lesões e da própria coceira.
Já quando em intervenções inadequadas ou inexistentes, as lesões podem aumentar, assim como a vermelhidão, a intensidade da coceira e as chances de complicações.
Dessa forma, vale ressalta a importância da disciplina e continuidade do tratamento do paciente ao receber as recomendações médicas.
Isso porque, é normal que as pessoas interrompam os medicamentos quando a coceira e as manchas passam. Contudo, ainda há riscos de reincidência.
Só o médico pode definir a periodicidade correta e qual o remédio para micose de pele mais adequado para cada caso, ou seja, a automedicação nunca é uma alternativa.
Além de não funcionar, ela pode gerar complicações ainda maiores no paciente.
Então, dito isso, no item seguinte, veja como funciona o combate da micose de pele e como tratar de maneira eficaz, de acordo com cada manifestação.
Como tratar micose de pele?
As recomendações variam conforme cada tipo da doença, da mesma forma, as intervenções para os diferentes casos incluem:
Pitiríase Versicolor: o tratamento comumente usa antifúngicos orais e tópicos simultaneamente;
Tineas: por sua vez, a utilização dos antifúngicos pode variar entre a utilização local e oral ou também ser feita de forma simultânea;
Candidíase: além dos antifúngicos tópicos nas manchas, há também a utilização de medicamentos com efeito sistêmico.
Reitero a importância de que a micose de pele tenha tratamento prolongado.
Segundo informações do Ministério da Saúde, a intervenção costuma durar uma média de 30 a 60 dias.
Ainda de acordo com a instituição, os fungos presentes em camadas mais profundas podem resistir. Por isso, a interrupção dos sintomas não é indicativo para parar os medicamentos.
Veja abaixo alguns dos remédios para micose de pele mais utilizados pelos médicos e suas indicações:
Medicamentos orais
Como a micose de pele é uma infecção, os comprimidos de via oral são importantes para eliminar seus agentes causadores do organismo. Os mais comuns são:
Izonax;
Cetoconazol;
Dexason;
Cetomicoss;
Decadron.
Cremes e pomadas
Em resumo, para ajudar a combater os fungos e garantir um alívio mais rápido para os sintomas, também há aplicação direta de pomadas e cremes nas manchas de micose na pele. As opções incluem:
Cetoconazol Creme;
Canesten Creme;
Fungisten;
Clotrimazol Creme;
Clotrimazol.
Alternativas caseiras
Assim como a automedicação, os tratamentos caseiros jamais devem ser feitos sem orientação médica.
Eles nunca devem substituir as intervenções convencionais. Contudo, caso o médico autorize, é possível somá-los ao tratamento da micose de pele.
Sobretudo, para complementar os cuidados estipulados pelo especialista, você pode utilizar soluções como:
Uso de óleo de melaleuca com propriedades antifúngicas. A diluição deve ser de, no máximo, 4 gotas em água. A aplicação é feita com um algodão na área com manchas;
Elaboração de um spray antifúngico natural, com óleo de alfazema e vinagre de sidra;
Aplicação de chá de folha de mandioca, também com um algodão, na região afetada pela micose de pele;
Chá de camomila, aplicado com um algodão. Ele tem efeito calmante que funciona como alívio para coceira.
Não se esqueça de informar ao seu médico essas alternativas e apenas utilizá-las mediante suas recomendações estritas.
Prevenindo a volta da micose de pele
Se o tratamento da micose de pele for feito corretamente, a doença é curada. Todavia, o paciente deve adotar algumas medidas preventivas para que novas infecções não ocorram.
Nesse sentido, isso inclui principalmente cuidados de higiene, que servem para evitar manifestações futuras de fungos. Os mais recomendados são:
Não compartilhar toalhas, roupas e lençóis com outras pessoas (principalmente com aquelas que têm micose);
Priorizar as roupas de algodão e evitar vestimentas muito apertadas;
Caso você tome banho em locais públicos ou frequente piscinas de uso coletivo, use sempre chinelos;
Não deixe de trocar as roupas íntimas e as meias todos os dias;
Mantenha a pele sempre seca e limpa.
Conclusão
Portanto, ao longo deste artigo, esclareci o que é micose de pele, quais os seus principais tipos, como identificar seus sintomas, evitar suas possíveis causas, garantir o tratamento mais adequado e seguro possível e como prevenir novas manifestações de fungos.
Sabendo dessas informações, não se esqueça de procurar um médico ao menor sinal da doença. Afinal, a evolução das coceiras pode prejudicar sua qualidade de vida, gerar feridas maiores na derme e até favorecer o aparecimento de complicações.
Se você gostou de conhecer os detalhes sobre micose de pele, não deixe de se manter informado sobre outras questões tão ou mais importantes para a sua saúde. Assine a newsletter e receba os próximos conteúdos no seu e-mail. Aproveite também e compartilhe este texto com os seus amigos.
Este artigo foi originalmente publicado em https://telemedicinamorsch.com.br/blog/micose-de-pele
0 notes
Video
youtube
ISQUEMIA CEREBRAL: SINTOMAS, RISCOS, SEQUELAS E DIFERENÇAS DO AVC | PODC...
0 notes
Photo

consulta com clínico geral auxilia nos primeiros cuidados e na investigação de sintomas.
Esse atendimento é fundamental para evitar que problemas de saúde se agravem.
Embora muita gente ignore ou até se acostume a sentir incômodos como dor de cabeça frequente, isso não é normal.
Pode ser sinal de enxaqueca, males do sistema digestivo ou neurológico, por exemplo.
Isso apenas para citar algumas causas comuns.
Daí a importância de visitar um médico sempre que houver sintomas.
E também como parte da rotina preventiva, realizando checkups anuais.
Neste artigo, explico melhor quando consultar o clínico geral, que é o profissional generalista responsável por pacientes adultos.
Trago, ainda, dicas para você receber assistência particular com qualidade e preço justo a partir de ferramentas como a teleconsulta.
Vamos lá?
Consulta com clínico geral: quando marcar?
Você já deve ter ouvido falar em atendimento integral ao paciente.
Esse conceito resgata uma visão geral do corpo e da mente, facilitando a identificação de doenças e suas causas.
Não estou, aqui, diminuindo a relevância e a contribuição do estudo dos sistemas do corpo, divididos entre as 55 especialidades da Medicina reconhecidas pelo CFM.
Mas vale frisar que a assistência especializada e a generalista se complementam e oferecem vantagens aos médicos, doentes e unidades de saúde.
Simplesmente porque o corpo humano é formado por partes com funções específicas, mas que estão ligadas.
É por isso que sua rotina de cuidados com a saúde fica mais completa a partir da combinação entre consultas com generalistas e especialistas.
Os médicos especialistas são aqueles que cursaram residência em cardiologia, ginecologia, pneumologia e outras áreas depois da graduação.
Já os generalistas têm formação voltada à clínica geral, focando na atenção primária à saúde.
Essa visão mais ampla pontua seu papel em diferentes situações, por exemplo:
Para fazer o checkup anual, solicitando uma bateria de exames
Avaliar o estado de saúde antes de o paciente passar por uma cirurgia
Indicar e acompanhar exercícios físicos
Investigar a origem de sintomas duradouros como dores nas costas, enjoos, palpitações
Diagnosticar e monitorar doenças crônicas comuns como pressão alta e diabetes
Encaminhar o doente a um especialista
Receitar terapias para alívio de dores e incômodos
Verificar a necessidade de imunização e solicitar diferentes vacinas.
0 notes
Photo

Quase todo mundo sabe o que é conjuntivite. Se você nunca teve essa doença, certamente conhece alguém que já passou por ela.
Normalmente, tratamos a condição como algo simples e que passa logo. De fato, sua duração é curta e raramente existem complicações, mas é sempre importante consultar o oftalmologista.
Isso porque, muitas pessoas só buscam por um médico quando os sintomas se agravam e geram incômodos mais severos.
Contudo, se a conjuntivite for reconhecida e tratada cedo, a tendência é que ela seja minimizada até a cura completa.
Além disso, por menores que sejam as chances, as complicações podem sim ocorrer. Então, procure dar ao caso a mesma atenção que você daria para qualquer problema de saúde.
Ouça este conteúdo no formato de podcast Mosch
Mas afinal, como saber se você tem conjuntivite? Como ela ocorre, quais os seus tipos, causas, duração e alternativas de tratamento? É possível prevenir-se?
Descubra as respostas para essas e outras questões importantes ao longo deste artigo e saiba como cuidar dos seus olhos do jeito certo.
0 notes