Don't wanna be here? Send us removal request.
Text
Kötü Huylu Beyin Tümörü ve Tedavi Yöntemleri

İçindekilerKötü Huylu Beyin TümörüBeyin Tümörünün Nedenleri ve Risk GrubuBeyin Tümörünün BelirtileriBeyin Tümörünün TeşhisiKötü Huylu Beyin Tümörünün Tedavi Yöntemleri Kötü Huylu Beyin Tümörü Birincil (primer) ve ikincil (seconder) olarak iki gruba ayrılan beyin tümörü, beynin iç kısmında oluşan anormal dokular veya büyümeler şeklindedir. Beynin kendi hücrelerinin sebep olduğu birincil beyin tümörleri iyi huylu beyin tümörü (Benign) ve kötü huylu beyin tümörü (Malign) olarak iki alt gruba ayrılır. İkincil beyin tümörleri ise vücudun farklı bir bölgesinde ortaya çıkan kanserli hücrelerin beyne yerleşmesi sonucunda oluşur. İyi huylu beyin tümörleri çevresinden genelde net bir şekilde ayırt edilebilir ve kanserli hücre içermez. Ancak beynin hassas yapısı nedeniyle zaman zaman sağlıklı dokunun işleyişini etkileyerek hayati risk oluşturabilir. Bu tümörler diğer bölgelere yayılmaz ya da sağlıklı dokuya sıçramaz. Böylelikle ameliyatla alınabilmesi diğerlerine göre daha kolaydır ve ameliyat sonrası tekrarlama ihtimali daha düşüktür. Kötü huylu beyin tümörü hızlı büyüyen ve kanserli hücre içeren tümör çeşididir. Hızlı büyümesi sebebiyle çevresindeki sağlıklı dokuya yayılabilir. İyi huylu tümörün aksine çevresinden net bir şekilde ayrılmaz. Bu tümörün yapısı beyin dokusundan oluştuğu için ameliyat yoluyla alınan her doku beynin belirli bir fonksiyonu yerine getirdiği bir dokuya tekabül eder. Bu sebeple ameliyat yoluyla tamamen alınması çok zordur. Ayrıca ameliyat sonrası tümör yeniden büyüyebilir. Beyin Tümörünün Nedenleri ve Risk Grubu İyi veya kötü huylu beyin tümörü oluşumuna ilişkin nedenler tam olarak bilinmese de kalıtsal özelliklerin önemli rol oynadığı bilinmektedir. Ayrıca belirli kimyasallara veya radyasyona maruz kalmak beyin tümörü oluşumunda risk teşkil etmektedir. Cinsiyet, ırk, yaş ve aile öyküsü önemli risk belirleyicileri olarak görülmektedir. Erkeklerde ve beyaz ırkta daha fazla görüldüğü tespit edilmiştir. 70 yaş üzerindekilerde bu oran daha çok artmaktadır. Ayrıca aile öyküsünde santral sinir istemi tümörü (glioma) olanlarda beyin tümörü görülme istimalinin daha yüksek olduğu gözlemlenmiştir. Beyin Tümörünün Belirtileri İyi veya kötü huylu beyin tümörü çeşitli belirtiler gösterir. Bu tümörler kafa içi basıncı arttırdığı için kişinin baş ağrısı, bulantı-kusma, hareket ve mimiklerde ağırlaşma (apati), konuşma bozukluğu, görme problemleri, işitme sorunları yaşamasına neden olur. Aynı zamanda; denge sorunu, hafıza problemleri, kas kasılması ya da spazm, kol ve bacakların uyuşması veya karıncalanması, epilepsi (sara nöbetleri) gibi belirtileri beraberinde getirir. Tümörün beyindeki konumuna göre vücudun çeşitli yerlerinde güç kaybı oluşturabileceği gibi hastanın kişilik bozukluğu ya da bazı becerilerini (yazmak, hesap yapmak vb.) kaybetme durumu da vardır. Beyin Tümörünün Teşhisi Kötü huylu beyin tümörü teşhisinde fiziki ve nörolojik muayene oldukça önemlidir. Nörolojik muayenede tetkik yöntemleri; manyetik rezonans görüntüleme (MR), bilgisayarlı beyin tomografisi (BT), anjiyografi, beyin omurilik sıvısı incelemesi (BOS), biyopsi olarak sayılabilir. Beyin içindeki tümör hücrelerine bakmak için iğne biyopsisi, stereotaktik biyopsi ve tedaviyle birlikte yapılan biyopsi olarak üç yöntemden yararlanılır. Tüm bu muayene ve tetkiklerin ardından beyin tümörünün varlığı saptanır. Kötü Huylu Beyin Tümörünün Tedavi Yöntemleri Beyin tümörü tedavisini etkileyen birçok unsur mevcuttur. Örneğin tümörün beyindeki konumu ve büyüklüğü, hastanın durumu, erişkin ya da çocuk olması gibi birçok unsur tedavinin planını ve seyrini değiştirir. Kötü huylu beyin tümörü genellikle cerrahi yolla tedavi edilir. Ameliyatın devamında kemoterapi veya radyoterapi, bazen ise ikisi birlikte uygulanabilir. İki farklı cerrahi yöntem vardır. Bunlar mikro cerrahi ve beyin biyopsisidir. Mikro cerrahi yönteminde hedef tümörün tamamını çıkarmaktır. Bu yöntemde kafa iç basıncı düşürülerek tümörün bölgesel etkileri ortadan kaldırılır. Mikro cerrahi ameliyat esnasında kişinin beyin fonksiyonlarına zarar gelmemesini sağlayacak şekilde ince bir işlem gerektirir. Beyin biyopsisi ise kafanın iç basıncını arttırmayan ve derin yerleşimli olan tümörlerin tedavisinin belirlenmesi durumunda yapılır. Tümöre yakın bir yerden açılan bir delikten girilerek tümörün koordinatları hesaplanır ve bir iğne yardımıyla alınarak sonuçlanır. Kişinin taburcu olması için 1 gün yeterlidir. kötü huylu beyin tümörü Radyoterapi kötü huylu beyin tümörü tedavisinde kanserli hücrelerin tahrip edilmesini ve çoğalmamasını sağlamak amacıyla yüksek enerjili ışın kullanılması yöntemidir. Bu ışınlar; gamma ışını, x ışını ya da protonlardır. Bu işlem radyasyon ile tedaviyi hedefler. Radyoterapi yönteminde beynin bir kısmına radyasyon verilebileceği gibi tamamına ya da omuriliğe de verilebilir. Radyoterapi birkaç hafta boyunca haftanın beş günü devam eder. Bu süre tümörün boyutuna veya tipine göre değişiklik gösterir. Açık cerrahinin uygun olmadığı durumlarda, kafa içi ve dışı lezyon veya tümörlerin yüksek dozda yo��unlaştırılmış iyonize radyasyonla odaklı bir biçimde ışınlanarak tedavi edilmesi yöntemine radyo cerrahi denir. Radyo cerrahi yöntemi ile iyi veya kötü huylu beyin tümörü tedavisi invazif olmayan biçimde yapılabilir. Bu yöntemin beyin lezyonlarına uygulandığı durumlarda stereotaktik radyo cerrahi olarak da adlandırılır. Tedavi genellikle tek seferde yapılır. Kötü huylu beyin tümörlerindeki kanserli hücreleri ilaç yoluyla etkisiz hale getirmek amacıyla kemoterapi tedavisi uygulanır. Tek çeşit ilaç uygulanabileceği gibi, birden çok ilacın bileşimleriyle de tedavi gerçekleştirilebilir. Tedavi ağız veya damar yoluyla yapılabileceği gibi, omurilik sıvısına enjekte yöntemiyle de yapılabilir. Tüm bu tedavi yöntemlerinin yanı sıra destek amaçlı steroidler, nöbet önleyici ilaçlar kullanılabilir. Ayrıca kötü huylu beyin tümörü tedavisi ile paralel şekilde fizik tedavi ve konuşma terapisi de uygulanabilir. Read the full article
0 notes
Text
Kötü Huylu Beyin Tümörü ve Tedavi Yöntemleri

İçindekilerKötü Huylu Beyin TümörüBeyin Tümörünün Nedenleri ve Risk GrubuBeyin Tümörünün BelirtileriBeyin Tümörünün TeşhisiKötü Huylu Beyin Tümörünün Tedavi Yöntemleri Kötü Huylu Beyin Tümörü Birincil (primer) ve ikincil (seconder) olarak iki gruba ayrılan beyin tümörü, beynin iç kısmında oluşan anormal dokular veya büyümeler şeklindedir. Beynin kendi hücrelerinin sebep olduğu birincil beyin tümörleri iyi huylu beyin tümörü (Benign) ve kötü huylu beyin tümörü (Malign) olarak iki alt gruba ayrılır. İkincil beyin tümörleri ise vücudun farklı bir bölgesinde ortaya çıkan kanserli hücrelerin beyne yerleşmesi sonucunda oluşur. İyi huylu beyin tümörleri çevresinden genelde net bir şekilde ayırt edilebilir ve kanserli hücre içermez. Ancak beynin hassas yapısı nedeniyle zaman zaman sağlıklı dokunun işleyişini etkileyerek hayati risk oluşturabilir. Bu tümörler diğer bölgelere yayılmaz ya da sağlıklı dokuya sıçramaz. Böylelikle ameliyatla alınabilmesi diğerlerine göre daha kolaydır ve ameliyat sonrası tekrarlama ihtimali daha düşüktür. Kötü huylu beyin tümörü hızlı büyüyen ve kanserli hücre içeren tümör çeşididir. Hızlı büyümesi sebebiyle çevresindeki sağlıklı dokuya yayılabilir. İyi huylu tümörün aksine çevresinden net bir şekilde ayrılmaz. Bu tümörün yapısı beyin dokusundan oluştuğu için ameliyat yoluyla alınan her doku beynin belirli bir fonksiyonu yerine getirdiği bir dokuya tekabül eder. Bu sebeple ameliyat yoluyla tamamen alınması çok zordur. Ayrıca ameliyat sonrası tümör yeniden büyüyebilir. Beyin Tümörünün Nedenleri ve Risk Grubu İyi veya kötü huylu beyin tümörü oluşumuna ilişkin nedenler tam olarak bilinmese de kalıtsal özelliklerin önemli rol oynadığı bilinmektedir. Ayrıca belirli kimyasallara veya radyasyona maruz kalmak beyin tümörü oluşumunda risk teşkil etmektedir. Cinsiyet, ırk, yaş ve aile öyküsü önemli risk belirleyicileri olarak görülmektedir. Erkeklerde ve beyaz ırkta daha fazla görüldüğü tespit edilmiştir. 70 yaş üzerindekilerde bu oran daha çok artmaktadır. Ayrıca aile öyküsünde santral sinir istemi tümörü (glioma) olanlarda beyin tümörü görülme istimalinin daha yüksek olduğu gözlemlenmiştir. Beyin Tümörünün Belirtileri İyi veya kötü huylu beyin tümörü çeşitli belirtiler gösterir. Bu tümörler kafa içi basıncı arttırdığı için kişinin baş ağrısı, bulantı-kusma, hareket ve mimiklerde ağırlaşma (apati), konuşma bozukluğu, görme problemleri, işitme sorunları yaşamasına neden olur. Aynı zamanda; denge sorunu, hafıza problemleri, kas kasılması ya da spazm, kol ve bacakların uyuşması veya karıncalanması, epilepsi (sara nöbetleri) gibi belirtileri beraberinde getirir. Tümörün beyindeki konumuna göre vücudun çeşitli yerlerinde güç kaybı oluşturabileceği gibi hastanın kişilik bozukluğu ya da bazı becerilerini (yazmak, hesap yapmak vb.) kaybetme durumu da vardır. Beyin Tümörünün Teşhisi Kötü huylu beyin tümörü teşhisinde fiziki ve nörolojik muayene oldukça önemlidir. Nörolojik muayenede tetkik yöntemleri; manyetik rezonans görüntüleme (MR), bilgisayarlı beyin tomografisi (BT), anjiyografi, beyin omurilik sıvısı incelemesi (BOS), biyopsi olarak sayılabilir. Beyin içindeki tümör hücrelerine bakmak için iğne biyopsisi, stereotaktik biyopsi ve tedaviyle birlikte yapılan biyopsi olarak üç yöntemden yararlanılır. Tüm bu muayene ve tetkiklerin ardından beyin tümörünün varlığı saptanır. Kötü Huylu Beyin Tümörünün Tedavi Yöntemleri Beyin tümörü tedavisini etkileyen birçok unsur mevcuttur. Örneğin tümörün beyindeki konumu ve büyüklüğü, hastanın durumu, erişkin ya da çocuk olması gibi birçok unsur tedavinin planını ve seyrini değiştirir. Kötü huylu beyin tümörü genellikle cerrahi yolla tedavi edilir. Ameliyatın devamında kemoterapi veya radyoterapi, bazen ise ikisi birlikte uygulanabilir. İki farklı cerrahi yöntem vardır. Bunlar mikro cerrahi ve beyin biyopsisidir. Mikro cerrahi yönteminde hedef tümörün tamamını çıkarmaktır. Bu yöntemde kafa iç basıncı düşürülerek tümörün bölgesel etkileri ortadan kaldırılır. Mikro cerrahi ameliyat esnasında kişinin beyin fonksiyonlarına zarar gelmemesini sağlayacak şekilde ince bir işlem gerektirir. Beyin biyopsisi ise kafanın iç basıncını arttırmayan ve derin yerleşimli olan tümörlerin tedavisinin belirlenmesi durumunda yapılır. Tümöre yakın bir yerden açılan bir delikten girilerek tümörün koordinatları hesaplanır ve bir iğne yardımıyla alınarak sonuçlanır. Kişinin taburcu olması için 1 gün yeterlidir. kötü huylu beyin tümörü Radyoterapi kötü huylu beyin tümörü tedavisinde kanserli hücrelerin tahrip edilmesini ve çoğalmamasını sağlamak amacıyla yüksek enerjili ışın kullanılması yöntemidir. Bu ışınlar; gamma ışını, x ışını ya da protonlardır. Bu işlem radyasyon ile tedaviyi hedefler. Radyoterapi yönteminde beynin bir kısmına radyasyon verilebileceği gibi tamamına ya da omuriliğe de verilebilir. Radyoterapi birkaç hafta boyunca haftanın beş günü devam eder. Bu süre tümörün boyutuna veya tipine göre değişiklik gösterir. Açık cerrahinin uygun olmadığı durumlarda, kafa içi ve dışı lezyon veya tümörlerin yüksek dozda yoğunlaştırılmış iyonize radyasyonla odaklı bir biçimde ışınlanarak tedavi edilmesi yöntemine radyo cerrahi denir. Radyo cerrahi yöntemi ile iyi veya kötü huylu beyin tümörü tedavisi invazif olmayan biçimde yapılabilir. Bu yöntemin beyin lezyonlarına uygulandığı durumlarda stereotaktik radyo cerrahi olarak da adlandırılır. Tedavi genellikle tek seferde yapılır. Kötü huylu beyin tümörlerindeki kanserli hücreleri ilaç yoluyla etkisiz hale getirmek amacıyla kemoterapi tedavisi uygulanır. Tek çeşit ilaç uygulanabileceği gibi, birden çok ilacın bileşimleriyle de tedavi gerçekleştirilebilir. Tedavi ağız veya damar yoluyla yapılabileceği gibi, omurilik sıvısına enjekte yöntemiyle de yapılabilir. Tüm bu tedavi yöntemlerinin yanı sıra destek amaçlı steroidler, nöbet önleyici ilaçlar kullanılabilir. Ayrıca kötü huylu beyin tümörü tedavisi ile paralel şekilde fizik tedavi ve konuşma terapisi de uygulanabilir. Read the full article
0 notes
Text
Karpal Tünel Sendromu Tedavisi İlaçlar ve Egzersizler

Karpal Tünel Sendromu Tedavisi İlaçlar ve EgzersizlerKarpal Tünel Sendromu Tedavisi İlaçlar ve Egzersizler Hakkında Merak Ettikleriniz..Op. Dr. Kenan ŞİMŞEKFazlasını ÖğrenKarpal Tünel Sendromu Nedir? Karpal tünel sendromu, el ve bilek ağrısı gibi semptomlara neden olan bir durumdur. Op. Dr. Kenan ŞİMŞEKKarpal Tünel Sendromu Belirtileri Nelerdir? El ve parmaklarda uyuşma, karıncalanma, ağrı ve güçsüzlük gibi semptomlara neden olabilir. Op. Dr. Kenan ŞİMŞEKKarpal Tünel Sendromu İçin İlaç Tedavisi Nonsteroid antiinflamatuar ilaçlar (NSAID’ler) gibi ağrı kesiciler, ödem ve iltihaplanmayı azaltabilir. Op. Dr. Kenan ŞİMŞEK Read the full article
0 notes
Link
#boyunağrısı#boyunağrısıbel#boyunağrısıbelirtileri#boyunağrısıboyun#boyunağrısıboyunfıtığı#boyunağrısıçözümleri#boyunağrısıdoktoru#boyunağrısıegzersizleri#boyunağrısıfiziktedavi#boyunağrısıgerilim#boyunağrısıhalsizlik#boyunağrısıhastalıkları#boyunağrısıilaçları#boyunağrısıkoltukaltı#boyunağrısımasajı#boyunağrısınedenleri#boyunağrısıomuz#boyunağrısırahatlatıcı#boyunağrısıtedavisi#boyunağrısıyastık
0 notes
Text
Beyin Tümörü Türleri: Belirtileri, Tedavisi ve Risk Faktörleri

İçindekilerİyi Huylu Beyin Tümörü TürleriKötü Huylu Beyin Tümörü TürleriDiğer Beyin Tümörü TürleriBeyin Tümörü NedenleriSemptomlarTeşhisBeyin Tümörü TedavisiAmeliyatRadyasyon tedavisiKemoterapi İntrakraniyal tümör olarak bilinen bir beyin tümörü, hücrelerin normal hücreleri kontrol eden mekanizmalar tarafından görünüşte kontrol edilemeyen, kontrolsüz bir şekilde büyüdüğü ve çoğaldığı anormal bir doku kütlesidir. 150’den fazla farklı beyin tümörü belgelenmiştir, ancak iki ana beyin tümörü grubu birincil ve metastatik olarak adlandırılır . Birincil beyin tümörleri, beyin dokularından veya beynin yakın çevresinden kaynaklanan tümörleri içerir. Birincil tümörler glial ( glial hücrelerden oluşan ) veya glial olmayan (sinirler, kan damarları ve bezler dahil beyin yapıları üzerinde veya içinde gelişen) ve iyi huylu veya kötü huylu olarak kategorize edilir . Metastatik beyin tümörleri , vücudun başka bir yerinde (meme veya akciğerler gibi) ortaya çıkan ve genellikle kan dolaşımı yoluyla beyne göç eden tümörleri içerir. Metastatik tümörler kanser olarak kabul edilir ve kötü huyludur. Beyindeki metastatik tümörler, kanserli dört hastadan yaklaşık birini veya yılda tahmini 150.000 kişiyi etkiler. Akciğer kanseri olan kişilerin yüzde 40’ına kadar metastatik beyin tümörleri gelişecektir. Geçmişte, bu tümörlerin teşhisi konan hastaların sonuçları, sadece birkaç haftalık tipik hayatta kalma oranları ile çok zayıftı. Yenilikçi cerrahi ve radyasyon yaklaşımlarına ek olarak daha sofistike teşhis araçları, hayatta kalma oranlarının yıllara kadar artmasına yardımcı oldu; ve ayrıca teşhisi takiben hastalar için daha iyi bir yaşam kalitesi sağlamıştır. İyi Huylu Beyin Tümörü Türleri Kordomalar , 50 ila 60 yaşları arasındaki insanlarda en yaygın olan iyi huylu, yavaş büyüyen tümörlerdir. En yaygın yerleri kafatasının tabanı ve omurganın alt kısmıdır. Bu tümörler iyi huylu olmalarına rağmen, komşu kemiği istila edebilir ve yakındaki nöral dokuya baskı uygulayabilir. Bunlar, tüm birincil beyin tümörlerinin yalnızca yüzde 0,2’sine katkıda bulunan nadir tümörlerdir. Kraniofarenjiyomlar tipik olarak iyi huyludur, ancak beynin derinliklerinde kritik yapıların yakınında bulundukları için çıkarılması zor tümörlerdir. Genellikle hipofiz bezinin bir kısmından (vücuttaki birçok hormonu düzenleyen yapı) ortaya çıkarlar, bu nedenle neredeyse tüm hastalar bir miktar hormon replasman tedavisine ihtiyaç duyacaktır. Gangliositomalar , gangliomlar ve anaplastik gangliogliomalar ,esas olarak genç erişkinlerde ortaya çıkan, nispeten iyi farklılaşmış neoplastik sinir hücrelerini içeren nadir tümörlerdir. Glomus jugulare tümörleri en sık iyi huyludur ve tipik olarak juguler venin üst kısmında kafa tabanının hemen altında bulunur. Glomus tümörünün en yaygın şeklidirler. Bununla birlikte, glomus tümörleri genel olarak baş ve boyun neoplazmalarının yalnızca yüzde 0,6’sına katkıda bulunur. Meningiomlar en yaygın benign intrakraniyal tümörlerdir ve tüm beyin neoplazmalarının yüzde 10 ila 15’ini oluşturur, ancak çok küçük bir yüzdesi maligndir. Bu tümörler, beyni ve omuriliği çevreleyen zar benzeri yapılar olan meninkslerden kaynaklanır. Pineositomlar , epifiz hücrelerinden kaynaklanan , çoğunlukla yetişkinlerdeortaya çıkan genellikle iyi huylu lezyonlardır. Çoğunlukla iyi tanımlanmış, invaziv olmayan, homojen ve yavaş büyüyenlerdir. Hipofiz adenomları , gliomlar, menenjiyomlar ve schwannomlardan sonra en sık görülen intrakraniyal tümörlerdir. Hipofiz adenomlarının büyük çoğunluğu iyi huyludur ve oldukça yavaş büyür. Kötü huylu hipofiz tümörleri bile nadiren vücudun diğer bölgelerine yayılır. Adenomlar, hipofiz bezini etkileyen en yaygın hastalıktır. Çocuklarda da teşhis edilmelerine rağmen, genellikle 30’lu veya 40’lı yaşlarındaki insanları etkilerler. Bu tümörlerin çoğu başarıyla tedavi edilebilir. Schwannomalar yetişkinlerde sık görülen iyi huylu beyin tümörleridir. Normalde sinir hücreleri için “elektriksel yalıtım” sağlayan hücrelerden oluşan sinirler boyunca ortaya çıkarlar. Schwannomalar genellikle normal sinirin geri kalanını istila etmek yerine geri alır. Akustik nöromalar , beyinden kulağa giden sekizinci kraniyal sinirden veya vestibüler koklear sinirden kaynaklanan en yaygın schwannomadır . Bu tümörler iyi huylu olmalarına rağmen, büyüyüp sinirlere ve nihayetinde beyne baskı uygularlarsa ciddi komplikasyonlara ve hatta ölüme neden olabilirler. Diğer yerler arasında omurga ve daha nadiren uzuvlara giden sinirler bulunur. Kötü Huylu Beyin Tümörü Türleri Gliomalar , en yaygın yetişkin beyin tümörü türüdür ve kötü huylu beyin tümörlerinin yüzde 78’ini oluşturur. Glia adı verilen beynin destekleyici hücrelerinden doğarlar . Bu hücreler astrositlere , ependimal hücrelere ve oligodendroglial hücrelere (veya oligos)bölünmüştür. Glial tümörler şunları içerir: Astrositomlar , tüm birincil beyin ve omurilik tümörlerinin yaklaşık yarısını oluşturan en yaygın gliomadır. Astrositomlar, beynin destek dokusunun bir parçası olan astrositler adı verilen yıldız şeklindeki glial hücrelerden gelişir. Beynin pek çok yerinde meydana gelebilirler, ancak en çok serebrumda meydana gelirler. Her yaştan insan astrositom geliştirebilir, ancak yetişkinlerde, özellikle orta yaşlı erkeklerde daha yaygındır. Beynin tabanındaki astrositomlar çocuklarda veya genç insanlarda daha yaygındır ve çocukların beyin tümörlerinin çoğunu oluşturur. Çocuklarda, bu tümörlerin çoğu düşük dereceli olarak kabul edilirken, yetişkinlerde çoğu yüksek derecelidir. Ependimomlar , ventriküler sistemi kaplayan ependimal hücrelerin neoplastik dönüşümünden türetilirve tüm beyin tümörlerinin yüzde iki ila üçünü oluşturur. Çoğu iyi tanımlanmıştır, ancak bazıları değildir. Glioblastoma multiforme (GBM) en invaziv glial tümör türüdür. Bu tümörler hızlı büyüme, diğer dokulara yayılma ve kötü prognoza sahip olma eğilimindedir. Astrositler ve oligodendrositler gibi birkaç farklı hücre türünden oluşabilirler. GBM, 50 ila 70 yaş arası kişilerde daha yaygındır ve erkeklerde kadınlardan daha yaygındır. Medulloblastomlar genellikle beyincikte , en sık çocuklarda ortaya çıkar. Yüksek dereceli tümörlerdir, ancak genellikle radyasyona ve kemoterapiye yanıt verirler. Oligodendrogliomalar , beynin kablolarının yalıtımı olan miyelini yapan hücrelerden elde edilir. Diğer Beyin Tümörü Türleri Hemanjiyoblastomlar , genellikle serebellumda bulunan, yavaş büyüyen tümörlerdir. Kan damarlarından kaynaklanırlar, büyük olabilirler ve sıklıkla bir kistle birlikte bulunurlar. Bu tümörler en çok 40 ila 60 yaşlarındaki kişilerde görülür ve erkeklerde kadınlardan daha yaygındır. Rhabdoid tümörler , merkezi sinir sistemine yayılma eğiliminde olan nadir, oldukça agresif tümörlerdir. Genellikle vücudun birden çok yerinde, özellikle böbreklerde görülürler. Küçük çocuklarda daha yaygındır, ancak yetişkinlerde de görülebilir. Pediatrik Beyin Tümörleri Çocuklarda beyin tümörleri tipik olarak yetişkinleri etkileyenlerden farklı dokulardan gelir. Yetişkin beyni tarafından oldukça iyi tolere edilen tedaviler (radyasyon tedavisi gibi), özellikle beş yaşından küçük çocuklarda bir çocuğun beyninin normal gelişimini engelleyebilir. Göre Pediatrik Beyin Tümörü Vakfı 15 yaş daha genç, yaklaşık 4,200 çocuk beyin tümörü tanısı alan çocukların ABD Yetmiş iki yüzde bir beyin tümörü teşhisi are bunlar beyin tümörlerinin çoğu arka çukur yetişen (veya arka ) beyin. Çocuklar genellikle hidrosefali (beyinde sıvı birikmesi) veya yüz veya vücut düzgün çalışmama ile başvurur. Çocuklarda bazı beyin tümörü türleri yetişkinlerden daha yaygındır. En yaygın pediatrik tümör tipleri medulloblastomalar, düşük dereceli astrositomlar (pilositik) , ependimomlar, kraniyofaringiyomlar ve beyin sapı gliomalarıdır . Dünya Sağlık Örgütü (WHO) mikroskop altında histolojik özellikleri dayalı bir tümörün malignite veya kalpliliği belirtmek için not verme sistemi geliştirmiştir. En kötü huylu Hızlı büyüme, agresif Yaygın olarak sızan Hızlı tekrarlama Nekroz eğilimli Yetişkinlerde Görülme Sıklığı Ulusal Kanser Enstitüsü 22910 yetişkin (12630 erkek ve 10280 kadın) 2012 yılında beyin ve diğer sinir sistemi tümörleri teşhisi konacak Ayrıca 2012 yılında, bu tanıların 13,700 ölüme yol olacağını tahmin tahmin ediyor. 2005 ve 2009 yılları arasında, beyin kanserinden ve sinir sisteminin diğer bölgelerinden ölüm için medyan yaş 64 idi. https://youtu.be/Z5smVBYdYq0 Beyin Tümörü Nedenleri Beyin tümörlerinin, bir hücrenin kromozomları üzerindeki belirli genler hasar gördüğünde ve artık düzgün çalışmadığında ortaya çıktığı düşünülmektedir . Bu genler normalde hücrenin bölünme hızını (eğer bölünürse) düzenler ve diğer genlerin kusurlarını düzelten genleri ve hasarın onarılamayacaksa hücrenin kendi kendini yok etmesine neden olması gereken genleri onarır. Bazı durumlarda, bir birey bu genlerin bir veya daha fazlasında kısmi kusurlarla doğabilir. Çevresel faktörler daha sonra daha fazla hasara yol açabilir. Diğer durumlarda, genlerin çevresel zararı tek neden olabilir. Bir “çevrede” bazı insanların neden beyin tümörü geliştirirken diğerlerinin gelişmediği bilinmemektedir. Bir hücre hızla bölündüğünde ve büyümesini kontrol etmek için iç mekanizmalar hasar gördüğünde, hücre sonunda bir tümöre dönüşebilir. Diğer bir savunma hattı, anormal hücreyi en iyi şekilde tespit edip öldürecek olan vücudun bağışıklık sistemi olabilir. Tümörler, bağışıklık sisteminin anormal tümör hücrelerini tanımasını engelleyen maddeler üretebilir ve sonunda tüm iç ve dış caydırıcıların büyümesini engelleyebilir. Hızla büyüyen bir tümör, normal dokuya yönelik yerel kan kaynağının sağlayabileceğinden daha fazla oksijene ve besine ihtiyaç duyabilir. Tümörler, kan damarlarının büyümesini destekleyen, anjiyogenez faktörleri adı verilen maddeler üretebilirler . Büyüyen yeni damarlar, tümöre besin tedarikini arttırır ve sonunda tümör, bu yeni damarlara bağımlı hale gelir. Bu alanda araştırmalar yapılmaktadır, ancak bu bilgiyi potansiyel tedavilere dönüştürmek için daha kapsamlı araştırmalar gereklidir. Semptomlar Semptomlar beyin tümörünün konumuna göre değişir, ancak aşağıdakiler farklı beyin tümörlerine eşlik edebilir: 1-Sabahları daha şiddetli olabilen veya geceleri hastayı uyandıran baş ağrıları 2-Nöbetler veya konvülsiyonlar 3-Düşünme, konuşma veya ifade etme zorluğu 4-Kişilik değişiklikleri 5-Vücudun bir bölümünde veya bir tarafında zayıflık veya felç 6-Denge kaybı veya baş dönmesi 7-Vizyon değişiklikleri 8-İşitme değişiklikleri 9-Yüzde uyuşma veya karıncalanma 10-Bulantı veya kusma , yutma zorlukları 11-Karışıklık ve yönelim bozukluğu Teşhis Gelişmiş görüntüleme teknikleri beyin tümörlerini tam olarak belirleyebilir. Teşhis araçları arasında bilgisayarlı tomografi (CT veya CAT taraması) ve manyetik rezonans görüntüleme (MRI) bulunur . Diğer MRG dizileri, cerrahın beynin normal sinir yollarının konumuna göre tümörün rezeksiyonunu planlamasına yardımcı olabilir. İntraoperatif MRG ayrıca ameliyat sırasında doku biyopsilerine ve tümörün çıkarılmasına rehberlik etmek için kullanılır . Manyetik rezonans spektroskopi (MRS) , tümörün kimyasal profilini incelemek ve MRI’da görülen lezyonların doğasını belirlemek için kullanılır. Pozitron emisyon tomografisi (PET taraması) , tekrarlayan beyin tümörlerini tespit etmeye yardımcı olabilir. Bazen bir beyin tümörünün kesin teşhisini koymanın tek yolu biyopsidir. Beyin cerrahı biyopsi yapar ve patolog, tümörün iyi huylu mu yoksa kötü huylu mu göründüğünü belirleyerek nihai teşhisi koyar ve buna göre derecelendirir. Beyin Tümörü Tedavisi Beyin tümörleri (birincil veya metastatik, iyi huylu veya kötü huylu) genellikle tek başına veya çeşitli kombinasyonlarda cerrahi, radyasyon ve / veya kemoterapi ile tedavi edilir. Radyasyon ve kemoterapinin kötü huylu, rezidüel veya nükseden tümörler için daha sık kullanıldığı doğru olsa da, hangi tedavinin kullanılacağına dair kararlar duruma göre verilir ve bir dizi faktöre bağlıdır. Her tedavi türü ile ilişkili riskler ve yan etkiler vardır. Ameliyat Genel olarak, bir beyin tümörünün cerrahi olarak tamamen veya neredeyse tamamen çıkarılmasının bir hasta için faydalı olduğu kabul edilir. Beyin cerrahının görevi, hastanın nörolojik işlevi için önemli olan beyin dokusuna (konuşma, yürüme vb.) Zarar vermeden mümkün olduğu kadar çok tümörü çıkarmaktır. Geleneksel olarak, beyin cerrahları , tümöre erişebilmelerini ve olabildiğince çoğunu çıkarabilmelerini sağlamak için kafatasını bir kraniyotomi yoluyla açar . Beyin ameliyattan kurtulurken normal beyin sıvısını boşaltmak için ameliyat sırasında beyin sıvısı boşluklarında bir dren (EVD) bırakılabilir. Bazen bir kraniyotomiden önce sıklıkla gerçekleştirilen bir başka işleme stereotaktik biyopsi denir . Bu daha küçük operasyon, doktorların doğru bir teşhis koyması için doku elde etmesine izin verir. Genellikle hastanın başına bir çerçeve takılır, bir tarama yapılır ve daha sonra hasta, anormal alana erişim sağlamak için kafatasına küçük bir delik açıldığı ameliyat alanına götürülür. Lezyonun konumuna bağlı olarak, bazı hastaneler aynı işlemi çerçeve kullanmadan yapabilir. Mikroskop altında incelenmek üzere küçük bir numune alınır. 1990’ların başında, cerrahi navigasyon sistemleri adı verilen bilgisayarlı cihazlar piyasaya sürüldü. Bu sistemler beyin cerrahına tümörler için rehberlik, lokalizasyon ve oryantasyon konusunda yardımcı oldu. Bu bilgi riskleri azalttı ve tümörün çıkarılma kapsamını iyileştirdi. Çoğu durumda, cerrahi navigasyon sistemleriönceden ameliyat edilemeyen tümörlerin kabul edilebilir risklerle eksize edilmesine izin verildi. Bu sistemlerden bazıları, kafatasına bir çerçeve takmak zorunda kalmadan biyopsi için de kullanılabilir. Bu sistemlerin bir sınırlaması, beyin cerrahına rehberlik etmek için ameliyattan önce elde edilen bir taramayı (CT veya MRI) kullanmalarıdır. Bu nedenle intraoperatif olarak oluşabilecek beyin hareketlerini açıklayamazlar. Araştırmacılar, ameliyat sırasında navigasyon sistemi verilerinin güncellenmesine yardımcı olmak için ultrason kullanarak teknikler geliştiriyor ve MRI tarayıcılarında ameliyat gerçekleştiriyor. İntraoperatif dil haritalama, bazıları tarafından büyük, dominant-hemisfer gliomlar gibi dil işlevini etkileyen tümörleri olan hastalar için kritik öneme sahip bir teknik olarak kabul edilir. Bu prosedür, bilinci açık bir hastanın ameliyat edilmesini ve ameliyat sırasında dil işlevinin anatomisinin haritalanmasını içerir. Doktor daha sonra tümörün hangi kısımlarının rezeke edilmesinin güvenli olduğuna karar verir. Son çalışmalar, kortikal dil haritalamasının, temel dil bölgelerini korurken glioma rezeksiyonunu optimize etmek için güvenli ve etkili bir yardımcı olarak kullanılabileceğini belirlemiştir. Beyin tümörlü bazı hastalarda ventriküloperitoneal şant gerekebilir. Herkesinbeyninde ve her zaman yavaşça dolaşan omurgada beyin omurilik sıvısı (BOS) vardır. Bu akış tıkanırsa, sıvıyı (ventriküller) içeren keseler genişleyebilir ve kafa içinde artan basınç oluşturarak hidrosefali denen bir duruma neden olabilir. Hidrosefali tedavi edilmezse beyin hasarına ve hatta ölümeneden olabilir. Beyincerrahı, omurilik sıvısını beyinden uzaklaştırmak ve dolayısıyla basıncı düşürmek içinbir şant kullanmaya karar verebilir. CSF’nin yönlendirildiği vücut boşluğu genellikle periton boşluğudur.(karın organlarını çevreleyen alan). Şant genellikle kalıcıdır. Engellenirse, semptomlar hidrosefali orijinal durumuna benzerdir ve diğerleri arasında baş ağrısı, kusma, görsel problemler ve / veya kafa karışıklığı veya uyuşukluğu içerebilir. Beyin sıvısı yollarının tıkanmasını kontrol etmek için kullanılabilecek başka bir yönteme Endoskopik Üçüncü Ventrikülostomi denir. Bu, beyin sıvısının bir şanta ihtiyaç duyulmadan tıkanıklığın etrafından yönlendirilmesine yardımcı olur. Radyasyon tedavisi Radyasyon tedavisi, kanser hücrelerini ve anormal beyin hücrelerini öldürmek ve tümörleri küçültmek için yüksek enerjili X ışınları kullanır. Tümör ameliyatla etkili bir şekilde tedavi edilemezse radyasyon tedavisi bir seçenek olabilir. Standart Harici Işın Radyoterapisi , dozu çevreleyen normal yapılarla sınırlarken tümörün uyumlu bir kapsamını oluşturmak için çeşitli radyasyon ışınları kullanır. Modern iletim yöntemleriyle uzun süreli radyasyon hasarı riski çok düşüktür. 3 boyutlu konformal radyoterapi (3DCRT) dışında daha yeni uygulama teknikleriarasında yoğunluk ayarlı radyoterapi (IMRT) bulunmaktadır . Proton Işın Tedavisi , bir tür radyoaktivite olan protonların spesifik olarak tümöre yönlendirildiği spesifik bir radyasyon türü kullanır. Bunun avantajı, tümörü çevreleyen daha az dokunun hasara yol açmasıdır. Stereotaktik Radyocerrahi ( Gamma Knife , Novalis ve Cyberknife gibi ) , radyasyonu hedef doku üzerine birçok farklı ışınla odaklayan bir tekniktir. Bu tedavi, tümöre komşu dokulara daha az zarar verme eğilimindedir. Şu anda, bir uygulama sisteminin klinik sonuç açısından diğerinden üstün olduğunu ve her birinin avantajları ve dezavantajları olduğunu gösteren hiçbir veri yoktur. Kemoterapi Kemoterapinin genellikle spesifik pediatrik tümörler, lenfomalar ve bazı oligodendrogliomalariçin etkili olduğu düşünülmektedir. Kemoterapinin, en kötü huylu birincil beyin tümörlerine sahip hastalarda genel sağkalımı iyileştirdiği kanıtlanmış olsa da, bunu tüm hastaların sadece yaklaşık yüzde 20’sinde yapar ve doktorlar, tedaviden önce hangi hastaların fayda göreceğini kolayca tahmin edemezler. Bu nedenle, bazı doktorlar olası yan etkiler ( akciğerde yara izi , bağışıklık sisteminin baskılanması, bulantı vb.) Nedeniyle kemoterapi kullanmamayı tercih etmektedir. Kemoterapi, normal doku tarafından tümör dokusundan daha iyi tamir edilen hücre hasarına neden olarak çalışır. Kemoterapiye direnç, ilaca yanıt veremeyen tümör dokusunun hayatta kalmasını veya ilacın kan dolaşımından beyne geçememesini içerebilir. Kan dolaşımı ile beyin dokusu arasında kan-beyin bariyeri adı verilen özel bir bariyer vardır . Bazı araştırmacılar bu engeli bozarak veya ilacı tümöre veya beyne enjekte ederek kemoterapinin etkisini iyileştirmeye çalıştılar. Başka bir ilaç sınıfının amacı, tümör hücrelerini öldürmek değil, daha çok tümör büyümesini engellemektir. Bazı durumlarda, büyüme değiştiriciler (meme kanseri tedavi ilacı Tamoksifen gibi)) diğer tedavilere dirençli tümörlerin büyümesini durdurmaya çalışmak için kullanılmıştır. 1996’da ABD Gıda ve İlaç Dairesi , ameliyat sırasında beyin cerrahı tarafından uygulanabilen kemoterapi emdirilmiş gofretlerin kullanımını onayladı. Gofretler ilacı yavaş yavaş tümöre salgılar ve hasta tedavinin sistemik yan etkileri ile kemoterapi alır. Visualase Lazer Termal Ablasyon, bazı merkezlerin, özellikle önceki açık cerrahi prosedürleri kullanarak ulaşılması daha zor olabilecek alanlarda daha küçük tümörleri tedavi etmek için kullandığı daha yeni bir tekniktir. Bu, lezyonun içine küçük bir kateter yerleştirmeyi, muhtemelen bir biyopsiyi tamamlamayı ve ardından lezyonu termal olarak çıkarmak için lazer kullanmayı içerir. Bu teknik, son zamanlarda beyin tümörü tedavilerinde kullanıldı, bu nedenle uzun vadeli etkinlik belirlenemedi. Araştırma Tedavileri Halihazırda pek çok yeni tedavi türü, özellikle de mevcut geleneksel tedaviler yoluyla prognozun genellikle zayıf olduğu tümörler üzerinde incelenmektedir. Bu tedavilerin işe yarayıp yaramayacağı bilinmemektedir. Bu tür terapiler bir protokole göre verilir ve çeşitli immünoterapi formlarını, hedeflenen toksinleri kullanan terapiyi, anti-anjiyogenez terapisini, gen terapisini ve farklılaşma terapisini içerir. Tedavi kombinasyonları, olumsuz yan etkileri azaltırken, hastaların görünümünü iyileştirebilir. Beyin Tümörleri Nedir?Beyin tümörleri, beyin dokusunda anormal hücrelerin büyümesi sonucu oluşan kitlelerdir. Bu tümörler, beyin fonksiyonlarını etkileyebilir ve ciddi sağlık sorunlarına neden olabilir.2. Belirtileri Nelerdir?Beyin tümörlerinin belirtileri, tümörün büyüklüğüne ve konumuna bağlı olarak değişebilir. Read the full article
0 notes
Text
Kraniofaringiomalar: Tanısı ve Tedavisi Hakkında Bilmeniz Gerekenler

İçindekilerKraniofaringioma - SemptomlarKraniofaringioma - Risk faktörleriKraniofaringioma - Tanısal görüntülemeKraniofaringioma - TürleriKraniofaringioma - Tedavi Kraniofarenjiyomlar histolojik olarak iyi huylu ancak lokal olarak agresif tümörlerdir ve beynin tabanındaki hipofiz bezinin yakınında gelişen tümörlerdir. Kraniofarenjiyomun malign dönüşümü bildirilmiş olmasına rağmen, bu nadir bir olaydır. Bu tümörler genellikle, hipofiz bezini hipotalamusa bağlayan yapı olan ve klasik olarak çok yapışkan ve yapışık tümörler olan hipofiz sapını içerir. Çoğunluğu en azından bir miktar kistik bileşene sahip olmak üzere çeşitli kistik ve katı kısımlara sahiptirler. 1,000,000 kişide kabaca iki oranında görülme sıklığı ile çok nadirdirler ve tüm beyin tümörlerinin yaklaşık% 2-3’ünü oluştururlar. Cinsiyet veya ırksal önyargı göstermezler ve genellikle çocuklukta (5-14 yaş) veya geç yetişkinlikte (50-74 yaş) bulunurlar. Kraniofaringioma - Semptomlar Semptomların ortaya çıkması, tümörün konumuna ve boyutuna bağlıdır. Bazı tümörler semptomlara neden olmadan önce büyük olabilirken diğerleri çok küçükken ortaya çıkabilir. Belirtiler şunları içerir: - Baş ağrısı - Periferik alan görme kaybı - Göz hareketlerinde zayıflık / çift görme - Kusma - Kişilik değişiklikleri, kafa karışıklığı - Hormonal yetmezlik / hipotalamik disfonksiyon - Aşırı susama ve idrara çıkma (diabetes insipidus) - Çocuklarda bodur büyüme veya gecikmiş ergenlik - Yorgunluk - Hiperfaji ve kilo alımı - Artan uykululuk, sıcak / soğuk intoleransı - Adrenal yetmezlik - Yorgunluk - Düşük kan basıncı Kraniofaringioma - Risk faktörleri Kraniofarenjiyomlar sporadik tümörlerdir, yani gelişimlerinin nedeni bilinmemektedir ve bilinen risk faktörleri yoktur. Kraniofaringioma - Tanısal görüntüleme Bir doktor tarafından ayrıntılı bir geçmiş ve fizik muayenenin ardından, kraniofarenjiyoma belirtileri gösteren bir hasta için ek testler istenebilir. Bunlar, manyetik rezonans görüntüleme (MRI) ve bilgisayarlı tomografi (CT) gibi görüntüleme çalışmalarını içerir. MRI : Bir MRI tipik olarak beyin içindeki yapıları tanımlamak ve bir kraniofaringiyoma gibi bir tümör için değerlendirme yapmak için intravenöz boya uygulamasıyla gerçekleştirilir. Bu, sağlayıcıların hipotalamus, hipofiz sapı ve bezi, iç karotid arterler, optik sinir ve optik kiazma dahil olmak üzere tümörün yakınında bulunan önemli beyin yapılarının yerini belirlemesine yardımcı olur. Kraniofarenjiyomların çeşitli sınıflandırma sistemleri, görüntüleme bulgularına dayanmaktadır ve en iyi tedavi seçeneğinin aydınlatılmasına yardımcı olabilir. BT : Kraniofarenjiyom içindeki kalsifikasyonları değerlendirmek için bir BT taraması yapılabilir. Kraniofaringioma - Türleri - Adamantinomatöz Varyant : Histopatolojik bulgular arasında ıslak keratin, kalsifikasyonlar, stellat retikulum ve palisading epitel bulunur. Beta-katenin’i kodlayan bir gen olan CTNNB1’in ekson 3’ü içindeki mutasyonlar kaydedildi. - Papiller Varyant : Bu alt tip tipik olarak kalsifikasyonlardan yoksundur ve neredeyse yalnızca yetişkinlerde bulunur. BRAF V600E’nin ekson 15’i içindeki mutasyonlar tanımlanmıştır. Bu alt tip için BRAF inhibitörleri ile tıbbi tedavinin etkinliğini araştıran devam eden araştırmalar, ön sonuçların teşvik edilmesiyle başlamıştır. Kraniofaringioma - Tedavi Ameliyat Bir kraniofaringiyomun cerrahi rezeksiyonu çoğu hasta için tercih edilen başlangıç tedavisidir. Bu, spesifik tümörü ve histolojik alt tip teşhisini kurar ve doğrular, kraniyofarenjiyomun optik sinirler ve optik kiazma gibi normal beyin yapıları üzerinde uygulayabileceği baskıyı ortadan kaldırmak için bir fırsat sağlar ve muhtemelen görmeyi iyileştirir ve aynı zamanda en iyi şansı sunar. mümkün olduğunca tümörün çoğunu. Hipotalamusa yapışan tümör kısımları, hipotalamus hasarının potansiyel yıkıcı etkileri nedeniyle genellikle rezeke edilmez. Cerrahi müdahalenin bazı riskleri vardır, bu nedenle bunları deneyimli bir beyin cerrahıyla iyice tartışmak önemlidir. Her birinin farklı avantajları ve dezavantajları olan iki temel cerrahi yaklaşım kategorisi vardır. Beyin cerrahının deneyimi, hastanın yaşı ve genel sağlığı, ayrıca kraniofaringiyomun boyutu ve yeri, belirli yaklaşımı ve cerrahi planı etkiler. - Açık kraniotomi : Beyin cerrahı, saçlı deri veya kaş bölgesinde bir kesi yapar, geçici olarak bir kemik penceresini kaldırır, beynin iç yüzeyini açar ve genellikle ameliyat mikroskobu yardımıyla tümörü çıkarır. Kemik genellikle daha sonra küçük plakalar ve vidalarla değiştirilir ve kesi tekrar birlikte dikilir. - Endonazal (veya transfenoidal) : Beyin cerrahı genellikle doğal burun geçişi yoluyla kafa tabanına erişim sağlayan bir kulak burun boğaz uzmanı ile çalışır. Bu yaklaşım tipik olarak, küçük bir kamera ve şaftlı bir alet üzerindeki ışık kaynağı olan bir endoskop ile gerçekleştirilir. Beyin cerrahı daha sonra tümörü çıkarır ve burun mukozası, abdominal yağ, uyluk dokusu, kollajen greftleri ve cerrahi yapıştırıcı dahil olmak üzere çeşitli doku türleriyle beyin ve burun yolu arasındaki ayrımı yeniden oluşturur. Diğer Tedaviler - Radyoterapi : Radyasyon, tümörün DNA’sına zarar vererek çalışır ve farklı tekniklerle (standart dış ışın, stereotaktik radyocerrahi ve proton ışını) uygulanabilir. Kraniofarenjiyomlarda, herhangi bir rezidüel veya rekürren tümörü hedeflemek için cerrahi rezeksiyonu takiben ve hipotalamusa yapışan tümörlerin tedavisinde kullanılabilir. Sağlayıcı ile ayrıntılı olarak tartışılması gereken radyoterapi riskleri vardır. - Çeşitli : Kraniofarenjiyomlar için daha az yaygın olan tedavilerin yanı sıra ortaya çıkan tedavileri tartışan literatür vardır. Bu, paklitaksel, karboplatin gibi kemoterapi kullanımını ve papiller kraniofarenjiyom için BRAF inhibitörlerinin uygulanmasını, intrakaviter fosfor-32, itriyum, bleomisin, remiumun cerrahi yerleştirilmesini ve interstisyel brakiterapi uygulamasını içerir. Sağlayıcı ile ayrıntılı olarak tartışılması gereken bu tedavi seçeneklerinde riskler vardır. Kraniofaringioma Nedir?Kraniofaringioma, beyindeki hipofiz bezinin yakınında bulunan bir tümördür. Bu tümörler, genellikle çocukluk çağında ortaya çıkar ve nadiren yetişkinlerde görülür. Kraniofaringioma, beyindeki sinirleri ve görme yeteneğini etkileyebilir.Tanısı Nasıl Konulur?Kraniofaringioma tanısı, bir dizi test ve görüntüleme yöntemi kullanılarak konulur. Bu testler arasında manyetik rezonans görüntüleme (MRI), bilgisayarlı tomografi (BT) taramaları ve kan testleri yer alır. Doktorunuz ayrıca, tümörün boyutunu ve yerini belirlemek için bir biyopsi yapabilir.Tedavisi Nasıl Yapılır?Kraniofaringioma tedavisi, tümörün boyutuna, yerine ve hastanın yaşına bağlı olarak değişebilir. Tedavi seçenekleri arasında cerrahi müdahale, radyasyon tedavisi ve kemoterapi yer alır. Cerrahi müdahale, tümörün çıkarılması için yapılan bir operasyondur. Radyasyon tedavisi, tümörün küçültülmesine yardımcı olmak için kullanılır. Kemoterapi, kanser hücrelerinin büyümesini yavaşlatmak için kullanılır.Tedavi Sonrası TakipKraniofaringioma tedavisi sonrası, hastaların düzenli olarak takip edilmesi önemlidir. Bu takip, tümörün tekrar büyüyüp büyümediğini kontrol etmek için yapılır. Doktorunuz, düzenli MRI veya BT taramaları yaparak tümörün büyümesini izleyebilir. Ayrıca, hastaların görme yetenekleri ve diğer beyin fonksiyonları da takip edilir.ÖnlemeKraniofaringioma'nın kesin bir önleyici yöntemi yoktur. Ancak, sağlıklı bir yaşam tarzı benimsemek ve düzenli olarak doktor kontrollerine gitmek, tümörün erken teşhis edilmesine yardımcı olabilir. Ayrıca, tümörün oluşumuna neden olan faktörler hakkında daha fazla araştırma yapılması, önleyici tedbirlerin geliştirilmesine yardımcı olabilir. Read the full article
0 notes
Text
Cushing Sendromu / Hastalığı

İçindekilerCushing Sendromu PrevalansıAltında yatan sebeplerHipofiz Adenomları – Cushing HastalığıEktopik ACTH SendromuAdrenal TümörlerAilevi Cushing SendromuCushing Sendromu / Hastalığı ile İlişkili Belirti ve Semptomlar:TeşhisCushing Sendromunun TedavisiCushing Hastalığının Tedavisi Cushing sendromu, vücudun aşırı kortizol hormonuna maruz kalmasının neden olduğu bir bozukluktur. . Kortizol vücuttaki tüm doku ve organları etkiler. Bu etkiler birlikte Cushing sendromu olarak bilinir. Cushing sendromu, kronik astım veya romatoid artrit ( iyatrojenik Cushing sendromu ) tedavisinde görülen kortizol ilacının aşırı kullanımından , adrenal bezdeki veya vücudun başka bir yerindeki bir tümörden aşırı kortizol üretiminden ( ektopik Cushing sendromu ) kaynaklanabilir. adrenal bezden aşırı kortizol üretimini uyaran adrenokortikotropik hormon (ACTH) salgılayan hipofiz bezi tümörü (Cushing hastalığı). Kortizol, adrenal bezlerin dış kısmında üretilen normal bir hormondur . Doğru çalıştığında, kortizol vücudun strese ve değişime tepki vermesine yardımcı olur. Besinleri harekete geçirir, vücudun iltihaplanmaya tepkisini değiştirir, karaciğeri kan şekerini yükseltmesi için uyarır ve vücuttaki su miktarını kontrol etmeye yardımcı olur. Kortizol üretimi, hipofiz bezinde üretilen ACTH tarafından düzenlenir . Cushing Sendromu Prevalansı - Her yıl milyonda tahmini 10-15 kişi etkilenmektedir. - Hipofiz adenomları (Cushing hastalığı) yetişkinlerde vakaların yüzde 70’inden fazlasını ve çocuklarda ve ergenlerde vakaların yaklaşık yüzde 60-70’ini oluşturur. - Cushing sendromu en çok 20-50 yaş arası yetişkinleri etkiler ve kadınlarda daha yaygındır ve tüm vakaların yaklaşık yüzde 70’ini oluşturur. Altında yatan sebepler Hipofiz Adenomları – Cushing Hastalığı Hipofiz adenomları, yüksek miktarda ACTH salgılayan ve aşırı kortizol üretimine neden olan hipofiz bezinin iyi huylu tümörleridir. Çoğu hastada tek bir adenom vardır. İlk olarak 1912’de beyin cerrahı Harvey Cushing tarafından��The Pituitary Body and Its Disorders adlı kitabında tanımlanan Cushing hastalığı, tüm vakaların yüzde 60-70’ini oluşturan spontan Cushing sendromunun en yaygın nedenidir. Ektopik ACTH Sendromu Hipofiz bezinin dışında ortaya çıkan bazı iyi huylu veya kötü huylu (kanserli) tümörler ACTH üretebilir. Bu durum ektopik ACTH sendromu olarak bilinir. Akciğer tümörleri (kötü huylu adenomlar veya karsinoidler ) bu vakaların yüzde 50’sinden fazlasına neden olur. ACTH üretebilen diğer daha az yaygın tümör türleri, timomalar , pankreas adacık hücresi tümörleri ve tiroidin medüller karsinomlarıdır . Adrenal Tümörler Adrenal tümör gibi adrenal bezlerin anormalliği, Cushing sendromuna neden olabilir. Bu vakaların çoğu, kana fazla kortizol salgılayan adrenal adenom adı verilen kanserli olmayan tümörleri içerir. Adrenokortikal karsinomlar veya adrenal kanserler, Cushing sendromunun en az yaygın nedenidir. Kanser hücreleri, kortizol ve adrenal androjenler dahil olmak üzere çeşitli adrenal kortikal hormonların aşırı düzeylerini salgılar . Adrenokortikal karsinomlar sıklıkla çok yüksek hormon seviyelerine ve hızlı semptomların başlamasına neden olur. Ailevi Cushing Sendromu Cushing sendromunun çoğu vakası genetik değildir. Bununla birlikte, bazı bireyler, bir veya daha fazla endokrin bezinin tümörlerini geliştirme konusunda kalıtsal bir eğilim nedeniyle Cushing sendromu geliştirebilir. Gelen birincil pigmentli mikronodüler adrenal hastalığı , çocuk veya genç yetişkinler böbreküstü bezlerindeki küçük kortizol üreten tümörler gelişir. İçinde birden çok endokrin I tipi neoplazi (MEN) paratiroid bezlerinin, pankreas ve hipofiz bezinin hormonu salgılayan tümörler ortaya çıkabilir. MEN I’deki Cushing sendromu, hipofiz, ektopik veya adrenal bir tümörden kaynaklanıyor olabilir. Cushing Sendromu / Hastalığı ile İlişkili Belirti ve Semptomlar: - Yüzde kilo alımı ( ay yüzü ) - Köprücük kemiğinin üzerinde kilo alımı (supraklaviküler yağ yastığı) - Boynun arkasında kilo alımı ( bufalo kamburu ) - Ekstremitelerde kolay morarma ve özellikle karın veya koltuk altı bölgesinde morumsu çatlakların ( stria ) gelişmesiyle birlikte cilt değişiklikleri - Kırmızı, yuvarlak yüz (bolluk) - İnce kollar ve bacaklar ile göğüs ve karın merkezli kilo alımı ile merkezi obezite - Yüz, boyun, göğüs, karın ve uylukta aşırı kıllanma (hirsutizm) - Kadın saçsız - Genelleştirilmiş zayıflık ve yorgunluk - Bulanık görüş - Vertigo - Kas Güçsüzlüğü - Kadınlarda adet bozuklukları ( amenore ) - Azalan doğurganlık ve / veya cinsel dürtü (libido) - Hipertansiyon - Zayıf yara iyileşmesi - Şeker hastalığı - Ağır depresyon - Aşırı ruh hali değişimleri Teşhis Cushing sendromunun teşhisi, aşırı kortizol seviyelerinin varlığını belirlemeye yardımcı olmak için hastanın tıbbi geçmişi, fizik muayene ve laboratuvar testlerinin gözden geçirilmesi ile birlikte klinik şüpheye dayanır. Cushing sendromuna sahip olduğundan şüphelenilen bir hasta, başlangıçta aşırı kortizol üretimi ile birlikte 24 saatlik idrarda kortizol atılımının arttığını düşündüren bir görünüme sahip olmalıdır. Cushing sendromunun fiziksel özelliklerini değerlendirirken, bu bozuklukla ilişkili yüz ve vücut görünümündeki klasik değişiklikleri ortaya çıkarmak için eski ve yeni fotoğrafları karşılaştırmak çoğu zaman yararlı olabilir. Aşağıdaki testler, üretilen aşırı kortizol seviyeleri olup olmadığını belirlemeye yardımcı olabilir: - 24 saatlik idrar kortizol testi ölçer kortizol miktarı, tüm gün boyunca, idrarda üretilir. Bir yetişkinde günde 50-100 mikrogramdan yüksek seviyeler, Cushing sendromunun varlığını düşündürür. Cushing sendromlu hastaların çoğunda yüksek kortizol seviyeleri bulunsa da, hafif bir Cushing sendromu vakası olan birçok hastanın normal kortizol seviyelerine sahip olabileceği ve bir teşhisi doğrulamak için 24 saatlik birkaç idrar toplanmasına neden olduğu giderek daha açık hale geliyor. - Düşük doz deksametazon supresyon testiadrenal bezlerin ACTH’ye tepkisini ölçer ve kırk yıldır yaygın olarak kullanılmaktadır. Saat 23: 00’de küçük bir doz kortizol benzeri bir ilaç olan deksametazon (1 mg) almayı ve ertesi sabah kortizol taraması için kan alınmasını içerir. Cushing sendromu olmayan hastalarda, sabah kortizol seviyesi tipik olarak çok düşüktür, bu da ACTH sekresyonunun deksametazonun akşam dozu tarafından bastırıldığını gösterir. Cushing sendromlu hastalarda sabah kortizol seviyesi yüksek olacaktır. Normal hastaların kortizollerini çok düşük bir seviyeye (1.8 mg / dl) bastıracağı, Cushing sendromundan muzdarip olanların ise baskılamayacağı açıktır. Bu katı kriteri kullanarak, bu test tahmini yüzde 95-97’lik bir teşhis doğruluğu oranı sağlamalıdır. Ancak, - Gece geç saatlerde tükürük kortizol testi , 23:00 ile gece yarısı arasında tükürükte yüksek kortizol seviyelerini kontrol eden nispeten yeni bir testtir. Kortizol salgılanması genellikle gece geç saatlerde çok düşüktür, ancak Cushing sendromlu hastalarda bu süre boyunca seviye her zaman yükselecektir. Tükürüğün toplanması, özel numune alma tüpleri gerektirir; ancak bu, hastaların gerçekleştirmesi için kolay bir testtir ve birden çok kez yapılabilir. Normal gece geç tükürük kortizol seviyeleri, Cushing sendromunun teşhisini neredeyse tamamen dışlar. Doğru uygulandığında, bu test tahmini olarak yüzde 93-100 arasında bir teşhis doğruluğu oranı sağlamalıdır. Kesin bir teşhis konulduktan sonra, kaynak belirlenmelidir. Altta yatan nedeni ayırt etmenin ilk adımı, ACTH ölçümüdür. ACTH salgılayan tümörleri olan hastalarda ya normal ya da yüksek ACTH seviyesi olacaktır. Aksine, fazla adrenal kortizol bulunan hastalar normalin altında bir seviyeye sahip olacaktır. Yapmak yüksek doz deksametazon önleme testibu durumda yardımcı olabilir. Bu test, düşük doz deksametazon bastırma testine benzer şekilde, gece 11’de yüksek doz deksametazon (8 mg) almayı ve ertesi sabah kortizol varlığını taramak için kan alınmasını içerir. Normal hastalarda sabah kortizol seviyesi yine çok düşük olacaktır. Hipofiz tümörlü hastalar da serum kortizol seviyelerini baskılayacak, ancak adrenal tümörü olanlar yüksek düzeyde kortizol üretimini sürdüreceklerdir. Yüksek düzeyde kortizol, hipofiz bezi olmayan bir kaynağı işaret eder. Yukarıda açıklanan testlere rağmen, bir hipofizi hipofiz bezi olmayan ACTH salgılayan bir tümörden ayırmak teşhis açısından zor olabilir. ACTH salgılayan tümörlü hastaların çoğunda, genellikle çok küçük bir hipofiz lezyonu vardır. Aşağıdaki testler önerilir: - Gadolinyum güçlendirmeli hipofiz bezinin Manyetik Rezonans Görüntülemesi (MRI) önerilen bir yaklaşımdır. Bir MRI ile bariz bir hipofiz tümörü (> 5 mm) belirlendiğinde, klinik sunuma bağlı olarak daha fazla tanısal değerlendirme gerekmeyebilir. Bununla birlikte, hastaların yaklaşık yüzde 50’sinde hipofizin “normal” bir MRI’sı olacak ve yüzde 10’unda ACTH üretimi ile ilgisi olmayan tesadüfi tümörlere sahip olacak. Bu gibi durumlarda, MRI kesin bir tanı sağlamayacak ve ek testler gerekli olacaktır. - Petrosal sinüs örneklemesi , ACTH sekresyonunun kaynağını ayırt etmek için kullanılan bir testtir ve yalnızca Cushing sendromu tanısı doğrulandıktan sonra yapılmalıdır. Hipofiz bezinde üretilen ACTH ve diğer hipofiz hormonları, inferior petrosal sinüsler adı verilen damarlar yoluyla drenaj yoluyla kan dolaşımına girer. Bu prosedürü gerçekleştirmek için, aynı anda her iki damara bir kateter yerleştirilir ve kortikotropin salgılayan hormonun (CRH) uygulanmasından önce ve sonra ve iki, beş ve 10 dakikalık aralıklarla ACTH için kan numunesi alınır. Bu invaziv teknik, bu prosedürde kapsamlı deneyime sahip bir tıp uzmanı tarafından bir tıp merkezinde yapılmalıdır. Doğru uygulandığında, bu test tahmini yüzde 95-98’lik bir teşhis doğruluğu oranı sağlamalıdır. Cushing Sendromunun Tedavisi Cushing sendromunun tedavisi, aşırı kortizolün altında yatan nedene bağlıdır, ancak ameliyat, radyasyon, kemoterapi veya kortizol inhibe edici ilaçların kullanımını içerebilir. Nedeni iyatrojenik ise, glukokortikoid hormonların uzun süreli kullanımından başka bir bozukluğu tedavi etmek için, doktor, harici olarak uygulanan steroidin dozunu, bu bozukluğun kontrolü için yeterli olan en düşük doza kademeli olarak azaltacaktır. Kontrol sağlandıktan sonra, hasta için yan etkileri azaltmak için glukokortikoid hormonların dozu gün aşırı verilebilir. Cushing Hastalığının Tedavisi ACTH salgılayan bir hipofiz adenomunun mikrocerrahi rezeksiyonu, bir tümör bulunursa yüzde 80-90’lık iyileşme oranları ile Cushing hastalığı için en uygun tedavidir. Ameliyat genellikle görünür bir iz bırakmayan transnazal transsfenoidal bir yaklaşımla yapılır . Bu tip cerrahi, cerrahın tercihine göre, minimal invaziv bir ameliyat mikroskobu veya bir endoskop kullanılarak yapılabilir. Hipofiz bezinin kısmen çıkarılması (subtotal hipofizektomi), açıkça tanımlanabilen adenomları olmayan hastalarda kullanılabilir. Ameliyattan sonra remisyon sağlanamayan hastalarda kortizol üretimini engelleyebilecek çeşitli ilaçların kullanımı aşağıdaki gibi kullanılabilir: - Ketokonazol (Nizoral) - Mitotan (Lysodren) - Metyrapone (Metopirone) - Mifepriston (Korlym) Bu ajanlar cerrahi kadar etkili değildir ve ikinci basamak tedavi yöntemi olarak kabul edilir. Her tür tedaviye özellikle dirençli olan bazı hastalarda, adrenal bezlerin bilateral olarak çıkarılması (bilateral adrenalektomi) düşünülebilir. Başarılı tümör çıkarımı ile ameliyat sonrası ACTH üretimi normalin altına düşer. Bu azalma doğal ve geçicidir ve hastalara bu değişikliği telafi etmek için hidrokortizon veya prednizon gibi sentetik bir kortizol formu reçete edilir . Çoğu hasta, yerine koyma tedavisini altı ila 12 ay içinde bırakabilir, ancak diğerleri, birkaç yıl boyunca, muhtemelen yaşamları boyunca oral steroid kullanımını gerektirebilir. Adrenal cerrahiye ihtiyaç duyan hastalar ayrıca steroid replasman tedavisi gerektirebilir. Cerrahi prosedürleri başarısız olan veya tıbbi olarak ameliyata getirilemeyecek kadar yüksek risk taşıyan hastalarda ek bir tedavi seçeneği radyasyon tedavisidir . Hipofiz bezine altı haftalık bir süre boyunca uygulanan radyasyon tedavisi, yetişkinlerin yüzde 40-50’sinde ve çocukların yüzde 85’ine kadar iyileşme sağladı. Stereotaktik radyocerrahinin de ACTH salgılayan hipofiz adenomları olan hastalar için etkili bir tedavi olduğu bulunmuştur. Yakın zamanda yapılan bir araştırma, hastaların yüzde 54’ünde endokrin remisyon ve yüzde 96’sında tümör büyümesi kontrolünü gösterdi. Bununla birlikte, tümör büyümesini, hastalığın nüksetmesini, yeni hormon eksikliklerinin gelişimini ve optik yollarda ve beyindeki hasarı izlemek için sürekli gözlem gereklidir. Read the full article
0 notes
Text
Boyun Fıtığı - Belirtileri - Tedavisi
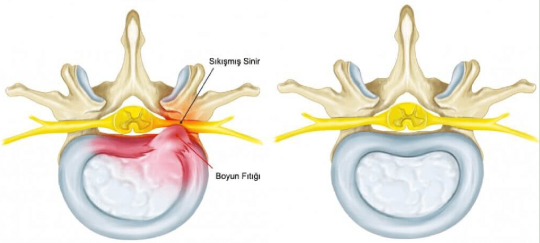
İçindekilerBoyun Fıtığı, Belirtileri ve Tedavi Seçenekleri Boyun Fıtığı için Ağrı Yönetimi Boyun Fıtığı Nasıl Oluşur Boyun Fıtığı için Risk faktörleri Boyun Fıtığı ciddi olduğunda Boyun Fıtığı Belirtileri ve Semptomları Sinir kökü ile Boyun Fıtığı Belirtileri Boyun Fıtığı daha az yaygın belirti ve Semptomları Boyun Fıtığı Nedenleri Boyun Fıtığı Tanısı Boyun fıtığı için konservatif tedaviler Etkinlik Değişikliği Boyun fıtığı İlaçsız tedavisi Boyun fıtığında Fizyoterapi Boyun fıtığında Enjeksiyonlar Boyun fıtığında diğer Cerrahi Olmayan Tedaviler Boyun fıtığında Anterior servikal diskektomi ve omurga füzyonu (ACDF) Boyun fıtığında Servikal yapay disk replasmanı Boyun Fıtığında Posterior servikal diskektomi Boyun Fıtığı Ameliyat sonrası bakım ve iyileşme Boyun Fıtığı, Belirtileri ve Tedavi Seçenekleri Servikal fıtıklaşmış bir disk birçok farklı ağrı tipine neden olabilir veya hiç semptom göstermez. Ağrı, boyun, kol ve/veya eldeki ağrıdan, aynı bölgelere yayılan elektrik benzeri ağrıya kadar değişebilir. Bazen kol veya el uyuşması veya zayıflığı da mevcut olabilir. Servikal fıtıklaşmış bir disk bir çeşit travma veya boyun yaralanmasından kaynaklanabilirken, semptomlar genellikle kendiliğinden başlar. Servikal fıtıklaşmış disk ağrısı ve ilgili belirtiler genellikle bir kolda veya diğerinde hissedilir. Semptomlar, hangi diskin fıtıklaştığına ve hangi sinir kökünün sıkıştığına veya iltihaplandığına bağlı olarak değişebilir. Nadiren, ağrı, karıncalanma, uyuşma ve/veya zayıflık, omurilik etkilenirse vücudun her iki koluna veya altına girebilir. Bağırsak ve/veya mesane kontrolü kaybı da nadirdir, ancak olası sonuçlardır. Boyun Fıtığı için Ağrı Yönetimi Servikal fıtıklaşmış bir diskten boyun ve / veya kol ağrısı kısa ömürlü olabilir ve sadece birkaç gün sürebilir veya kronik hale gelebilir ve aylar veya daha uzun sürebilir. Ağrının gelip gitmesi veya belirli aktiviteler sırasında özellikle kötü alevlenmeler olması yaygındır. Boyun ve/veya kol ağrısı fıtıklaşmış bir diskten kaynaklandığında, diskin kendisi iyileşemese bile semptomlar genellikle 4-6 ay içinde tamamen düzelir.1 Servikal fıtıklaşmış disk ağrısı vakalarının çoğu, reçetesiz ağrı kesici ilaçlar, boynu güçlendirmek ve germek için fizik tedavi, buz veya ısı paketleri ve/veya ağrı azalıncaya kadar ağrılı hareketleri önlemek için aktivite modifikasyonları gibi cerrahi olmayan tedavilerle başarılı bir şekilde yönetilebilir. Bazen, ağrıyı sakinleştirmek ve rehabilitasyonu ilerletmek için oral steroidler veya X-ışını rehberliği ve kontrastı kullanan epidural veya seçici sinir kökü enjeksiyonu gerekebilir. Boyun Fıtığı Nasıl Oluşur Servikal omurgada 6 intervertebral disk vardır. Her servikal disk, vertebra gövdelerini yumuşatmak ve yükleri boyundan ve kafadan yukarıdan dağıtmaya yardımcı olmak için bitişik vertebralar arasında (biri üstte ve biri altta) bulunur. Bir diskin 2 temel bileşeni vardır. - Annulus fibrosus. Bu sağlam dış tabaka, diski yumuşak iç tabakasını koruyacak kadar güçlü kılan eşmerkezli kollajen liflerinden yapılmıştır. Annulus fibrosus, omurganın ağır yükleriyle başa çıkmaya ve şokları emmeye yardımcı olur. - Nucleus pulposus. Bu jel benzeri iç mekan, mukoprotein jeli içinde asılı ve halka fibrosus içinde korunan gevşek bir lif ağıdır. Nucleus pulposus, hareketler için ek yastıklama ve esneklik sağlar. Fıtıklaşmış bir disk, enflamatuar proteinler içeren çekirdek pulposus diskten ve yakındaki bir sinir köküne sızdığında tipik olarak en fazla ağrıya neden olur. Daha az yaygın olarak, fıtıklaşmış bir disk omuriliğe sızabilir. Boyun Fıtığı için Risk faktörleri Fıtıklaşmış bir disk geliştirme riski yaşla birlikte artma eğilimindedir. Bazı tahminler, servikal fıtıklaşmış bir diskin en çok 30 ila 50 yaşları arasında geliştiğini göstermektedir. Yetişkin popülasyonda servikal fıtıklaşmış disklerin görülme oranının %0.5 ile %2 arasında olduğu tahmin edilmektedir. bununla birlikte, birçok servikal fıtıklaşmış disk vakası teşhis edilmeyebilir ve tahminler popülasyona göre değişebilir. Boyun Fıtığı ciddi olduğunda Nadiren, servikal fıtıklaşmış bir diskin belirti ve semptomları, sonunda kendi başına stabilize etmek ve çözmek yerine yavaş yavaş daha kötü hissedebilir. Servikal sinir kökü sıkışırsa veya iltihaplanırsa, kolda karıncalanma, uyuşma ve/veya zayıflık ilerleyebilir. Benzer şekilde, omurilik servikal fıtıklaşmış bir disk tarafından sıkıştırılırsa veya iltihaplanırsa, yürüme, koordinasyon ve/veya azalmış mesane veya bağırsak kontrolü ile ilgili sorunlar mevcut olabilir. Bu tür nörolojik defisitler, kötüleşmelerini veya kalıcı olmalarını önlemek için acil tıbbi müdahale gerektirir. Servikal disk fıtıklaştığında, yumuşak iç malzemesi ve enflamatuar proteinleri koruyucu dış tabakaya ve muhtemelen vertebral kolona sızmaya başlar. Fıtıklaşmış bir disk genellikle yakındaki bir sinir kökünü iltihaplayarak veya sıkıştırarak boyun ve/veya kolda keskin veya şok benzeri bir ağrıya neden olur. Omurilik gibi yakındaki diğer yapılar da iltihaplı ve ağrılı hale gelebilir. Boyun Fıtığı Belirtileri ve Semptomları Servikal fıtıklaşmış diskin bazı yaygın belirtileri ve semptomları şunlardır: - Boyun ağrısı. Bu ağrı genellikle boynun arkasına veya yanına doğru hissedilir. Dokunulduğunda hassas hissedilen hafif bir ağrıdan keskin veya yanan bir ağrıya kadar değişebilir. - Radiküler ağrı. Bu ağrı, boyundaki sıkışan bir sinirden omuz, kol, el ve/veya parmaklardan yayılabilir. Bazen sıcak veya elektrik çarpması gibi hissedebilir. - Servikal radikülopati. Sıkışan bir sinir veya sinir kökü iltihabı da omuz, kol, el ve/veya parmaklara yayılan uyuşma ve/veya zayıflığa neden olabilir. Radiküler ağrı da bazı durumlarda radikülopatiye eşlik edebilir. - Semptomlar belirli kafa pozisyonları veya aktiviteleri ile kötüleşir. Fıtıklaşmış bir diskin ağrısı, spor yaparken veya ağır bir ağırlık kaldırırken olduğu gibi aktiviteler sırasında alevlenme ve daha kötü hissetme eğilimindedir. Böyle bir tarafı da Burma ya da başı öne eğerek belli baş pozisyonları da ağrı daha da kötüye gidebilir. - Boyun sertliği. Servikal fıtıklaşmış bir diskten gelen ağrı ve iltihaplanma, belirli boyun hareketlerini kısıtlayabilir ve hareket aralığını azaltabilir. Spesifik ağrı paternleri ve nörolojik defisitler büyük ölçüde fıtıklaşmış diskin lokalizasyonu ile belirlenir. Sinir kökü ile Boyun Fıtığı Belirtileri Servikal disk herniasyonu için tipik ağrı alanları. Semptomlar hangi sinir kökünün sıkıştığına bağlı olarak değişir. Servikal omurga, C1 ile C7 arasında etiketlenmiş, üst üste yığılmış 7 vertebra içerir. İntervertebral diskler bitişik vertebral cisimler arasında bulunur. Örneğin, C5-C6 diski C5 ve C6 vertebraları arasında oturur. C5-C6 disk herniasyonu varsa, bir C6 sinir kökünü sıkıştırabilir. Servikal fıtıklaşmış bir diskin neden olduğu belirti ve semptomlar, hangi sinir kökünün sıkıştırıldığına bağlı olarak değişebilir. Mesela: - C4-C5 (C5 sinir kökü): ağrı, karıncalanma ve/veya uyuşma omuza yayılabilir. Zayıflık omuzda (deltoid kas) ve diğer kaslarda da hissedilebilir. - C5-C6 (C6 sinir kökü): elin başparmak tarafında ağrı, karıncalanma ve/veya uyuşma hissedilebilir. Zayıflık, bisepslerde (önkolların önündeki kaslar) ve önkollardaki bilek ekstansör kaslarında da görülebilir. C5-C6 diski fıtık için en yaygın olanlardan biridir.1 - C6-C7 (C7 sinir kökü): ağrı, karıncalanma ve/veya uyuşma el ve orta parmağa yayılabilir. Zayıflık, trisepslerde (üst kolun arkasındaki kaslar), parmak ekstansörlerinde ve diğer kaslarda da hissedilebilir. C6-C7 diski genellikle servikal omurgada fıtıklaşma olasılığı en yüksek olarak kabul edilir.1 - C7-T1 (C8 sinir kökü): dış önkolda ve elin pembemsi tarafında ağrı, karıncalanma ve/veya uyuşma hissedilebilir. Zayıflık, parmak fleksörlerinde (grip) ve diğer kaslarda da görülebilir. Bunlar servikal disk herniasyonu ile ilişkili tipik ağrı kalıplarıdır, ancak mutlak değildir. Bazı insanlar diğerlerinden farklı olarak kablolanır ve bu nedenle kol ağrısı ve diğer semptomları farklı olacaktır. Boyun Fıtığı daha az yaygın belirti ve Semptomları Omurilik servikal fıtıklaşmış bir disk tarafından sıkıştırılırsa veya iltihaplanırsa, belirti ve semptomlar şunları içerebilir: - Her iki kolda ve/veya her iki bacakta ağrı, karıncalanma, uyuşma ve/veya zayıflık - Koordinasyon veya yürüme ile ilgili sorunlar - Mesane ve/veya bağırsak kontrolünde zorluk Bu belirtilerden veya semptomlardan herhangi biri acil tıbbi müdahale gerektirir. Servikal fıtıklaşmış bir disk için doğru bir teşhis koymak, hangi sinir kökünün sıkıştırılabileceği gibi altta yatan ağrı mekanizmalarını anlamaya yardımcı olabilir. Doğru tanı, en etkili tedaviyi elde etmede de önemli bir rol oynar. Boyun Fıtığı Nedenleri Servikal fıtıklaşmış diskin yaygın nedenleri şunlardır: - Zamanla disk dejenerasyonu. Bir disk yaşlandıkça, doğal olarak hidrasyonu kaybeder ve daha az esnek ve dayanıklı hale gelir. Daha düşük su içeriğine sahip bir diskte çatlaklar ve yırtılma olasılığı daha yüksektir. - Travma. Omurga üzerinde doğrudan bir etki, bir diskin yırtılmasına veya fıtıklaşmasına neden olabilir. Bağ dokusu bozuklukları veya omurgadaki diğer anormallikler gibi fıtıklaşmış disklerin diğer daha az yaygın nedenleri de mümkündür. Boyun Fıtığı Tanısı Servikal fıtıklaşmış bir disk için doğru bir teşhis almak tipik olarak 3 aşamalı bir süreci içerir: - Hasta geçmişi. Hastanın tıbbi geçmişi, herhangi bir kronik durum, geçmiş yaralanmalar veya sırt veya boyun ağrısı öyküsü de dahil olmak üzere gözden geçirilir. Mevcut belirtiler hakkında bilgi de toplanmıştır. - Fiziksel muayene. Boyun, herhangi bir şişlik, hassasiyet veya ağrı bölgesi için palpe edilebilir (hissedilebilir). Doktor ayrıca boynun hareket aralığını ve refleksler, uyuşma ve/veya zayıflık gibi kollardaki nörolojik defisit belirtilerini de kontrol eder. - Görüntüleme çalışması. Görüntüleme tetkiki bir disk düzleştirmek için veya normal konumu dışında hareket başladı olup olmadığını gösterir. Manyetik rezonans görüntüleme (MRI) taraması, yumuşak dokuların yüksek kaliteli görünümü nedeniyle fıtıklaşmış bir diski görüntülemek için tercih edilen yöntemdir. Bir MRG bir seçenek değilse, BT veya BT miyelogramı da düşünülebilir. Birçok durumda, hastanın öyküsü ve tedaviye başlamak için fizik muayene sırasında yeterli bilgi toplanabilir, bu nedenle görüntüleme çalışması her zaman hemen talep edilmez. Bununla birlikte, servikal fıtıklaşmış bir diski ağrı nedeni olarak teşhis etmek için tipik olarak hasta öyküsünü, fizik muayeneyi, görüntüleme çalışmasını ve X-ışını güdümlü, kontrastlı tanı enjeksiyonunu karşılaştırmayı gerektirir. Boyun fıtığı için konservatif tedaviler Servikal fıtıklaşmış bir diskten gelen ağrı genellikle cerrahi olmayan tedavilerle yönetilebilir. İlk tedaviler, boynun gücünü, esnekliğini ve duruşunu iyileştirmek için kısa bir dinlenme süresi, ağrı kesici ilaçlar ve fizik tedavi içerebilir. Etkinlik Değişikliği Servikal fıtıklaşmış bir disk, ilk geliştiğinde veya aktivite sırasında olduğu gibi aralıklı alevlenmeler sırasında tipik olarak en acı vericidir. Boyun ağrısı şiddetli ise ve/veya kol veya elin içine yayılırsa, kısa bir dinlenme süresi ve/veya aktivite modifikasyonu önerilir. Bazı örnekler şunları içerebilir: - Fiziksel emek veya spor yapmak gibi yorucu aktivitelerden kaçınmak - Başınızı bir tarafa çevirmek gibi ağrıyı şiddetlendiren belirli hareketlerden kaçınmak - Uyku pozisyonlarını değiştirmek, örneğin yastığı değiştirmek ve/veya yan veya karın yerine sırt üstü uyumak gibi Dinlenme, servikal fıtıklaşmış bir diskin daha az ağrılı hale gelmesine yardımcı olma eğilimindedir. Ağrı azaldıkça, aktivite seviyeleri tekrar artabilir. Boyun fıtığı İlaçsız tedavisi Steroidal olmayan anti-enflamatuar ilaçlar (Nsaıd’ler) vücuttaki iltihaplanmayı azaltmaya yardımcı olur. Fıtıklaşmış bir diskin neden olduğu en kötü ağrılardan bazıları sinir köklerinin ve diğer dokuların iltihaplanmasından kaynaklanır. Reçetesiz satılan Nsaıd’ler (Advil, Aleve, Motrin) genellikle önerilen ilk ilaçlardır. Reçetesiz satılan ilaçlar yeterli ağrı kesici sağlamazsa, bir doktor diğer ağrı kesicileri kısa süreli olarak reçete edebilir. Bazı örnekler reçeteli güç Nsaıd’leri, kas gevşeticilerveya oral steroidleri içerir. Tehlikeli yan etkiler için daha yüksek bir risk nedeniyle, reçeteli ağrı kesici ilaçlar, özellikle kötü alevlenmeler sırasında veya bir veya iki hafta boyunca sadece kısa süreli olarak kullanılır. Boyun fıtığında Fizyoterapi Boynun güçlendirilmesi ve gerilmesi ağrıya karşı daha dirençli olmasına yardımcı olabilir. Çene tucks gibi bazı egzersizler,baş ve boynun daha iyi duruş sağlamasına yardımcı olabilir. Zayıflamış boyun kaslarının ileri baş ve boyun ağrısına yol açma olasılığı dahayüksektir . Bunun yerine, kafa omuzların hemen üstündeki kulaklarla nötr bir hizada tutulduğunda, servikal omurga ve disklerine daha az stres uygulanır. Bir fizyoterapist veya başka bir sağlık uzmanı, hastanın özel ihtiyaçlarını karşılamak için bir fizik tedavi programı tasarlayabilir. Örneğin, ağrıyı azaltmak veya belirli kasları hedeflemek için bazı egzersizlerin veya gerilmelerin değiştirilmesi gerekebilir. Zamanla, çoğu hasta uzun vadede boyun gücünü ve esnekliğini korumak için evde boyun egzersizlerine ve gerilmelere devam edebilir. Boyun fıtığında Enjeksiyonlar Oral ilaçlar ve fizik tedavi servikal fıtıklaşmış disk için yeterli ağrı kesici sağlamazsa, terapötik enjeksiyonlar düşünülebilir. Boyun ağrısı için çoğu enjeksiyon, iğnenin omurgaya tam olarak yerleştirilmesini görselleştirmek için Floroskopi (X-ışını rehberliği) ve kontrast boya kullanılarak yapılır. Servikal fıtıklaşmış disk için bir enjeksiyonun amacı, ilacı, sinir kökleri, kan damarları veya omurilik gibi omurga içindeki kritik yapılara zarar vermeden doğrudan olması gereken yere yerleştirmektir. Servikal fıtıklaşmış diskler için iki yaygın enjeksiyon şunları içerir: - Servikal epidural steroid enjeksiyonu. Enflamasyonu azaltmak için epidural boşluğa (spinal kanalın dış tabakası) bir steroid solüsyonu enjekte edilir. Bu enjeksiyon, fıtıklaşmış diskler için kullanılan en yaygın olanıdır. - Seçici sinir kökü enjeksiyonu. İntervertebral foramenden çıkarken spinal sinirin yakınında bir steroid çözeltisi ve anestetik enjekte edilir. Bu enjeksiyon ayrıca hangi sinir kökünün ağrıya neden olabileceğini teşhis etmek için kullanılır. Birçok kişi servikal fıtıklaşmış bir disk için enjeksiyonlardan en azından bir miktar ağrı kesici yaşadığını bildirmiştir. Nadir fakat ciddi komplikasyonlar mümkündür, bu nedenle potansiyel faydalar ve riskler hakkında bir doktora danışmanız önerilir. Boyun fıtığında diğer Cerrahi Olmayan Tedaviler Diğer birçok tedavi, servikal fıtıklaşmış bir diskten biraz rahatlama sağlayabilir: - Buz veya ısı terapisi. Bir seferde 15 veya 20 dakika buz uygulamak, iltihaplanmayı azaltmaya ve ağrıyı hafifletmeye yardımcı olabilir. Bazı insanlar bir seferde 15 veya 20 dakika boyunca ısı uygulamasının da rahatlama sağladığını görebilirler. Buz veya ısı uygulayarak olsun, cilt hasarı riskini azaltmak için uygulamalar arasında 2 saat bekleyin. - Servikal traksiyon. Mekanik bir cihaz kafaya bağlanır ve servikal omurgayı hafifçe yukarı kaldırmak ve germek için kullanılır. Amaç, diskler ve sinir kökleri üzerindeki baskıyı azaltmaktır. Bazı insanlar çekiş sırasında ağrı kesici yaşarlar, ancak diğerleri yoktur. Traksiyon rahatlama sağlıyorsa, bazı hastalar tedaviyi kendi başlarına gerçekleştirmek için bir ev cihazı tercih edebilir. - Masaj terapisi. Hafif bir masaj, kasları gevşetmeye, kan akışını arttırmaya ve gevşemeyi teşvik etmeye yardımcı olarak biraz rahatlama sağlayabilir. Bir masaj ağrıyı kötüleştirirse, hemen durun. Servikal fıtıklaşmış disk ağrısı için diğer tedaviler de mevcuttur ve transkutanöz elektriksel sinir stimülasyonu (TENS) tedavisi, akupunktur, dikkatli meditasyon ve diğerleri de dahil olmak üzere bazı insanlar için rahatlama sağlayabilir. En fazla rahatlama sağlayan tedavilerin kombinasyonunu bulmadan önce bazı deneme yanılma gerekebilir. Nörolojik defisitler kötüleşmeye devam ederse—artan kol uyuşması veya zayıflık gibi—cerrahi düşünülebilir. Servikal fıtıklaşmış bir disk nedeniyle kol ağrısının çoğu atağı, cerrahi olmayan tedavi ve ağrı yönetimi ile birkaç haftadan birkaç aya kadar bir süre içinde çözülecektir. Bununla birlikte, ağrı 6 ila 12 haftadan uzun sürerse veya ağrı ve sakatlık şiddetli ve cerrahi olmayan tedavilere yanıt vermiyorsa, omurga ameliyatı makul bir seçenek olabilir. Servikal fıtıklaşmış disk için ameliyatın amacı hasarlı diski çıkarmak ve sinir kökü ve/veya omuriliğin dekompresyonunu sağlamaktır. Bu prosedür yayılan ağrıyı hafifletebilir ve karıncalanma, uyuşma ve/veya kola giren zayıflık gibi nörolojik eksikliklerin ilerlemesini önleyebilir. Servikal fıtıklaşmış disk için ameliyat türleri Servikal fıtıklaşmış disk için daha yaygın cerrahi tiplerden bazıları şunlardır: Boyun fıtığında Anterior servikal diskektomi ve omurga füzyonu (ACDF) ACDF cerrahisi, servikal fıtıklaşmış bir diski tedavi etmek için omurga cerrahları arasında en yaygın yöntemdir. Bu ameliyatta, disk boynun önündeki küçük bir inç insizyondan çıkarılır. Diski çıkardıktan sonra, bitişik vertebraların sonunda bir araya gelmesi ve kaynaşması için disk alanının kendisi ayarlanır. Daha fazla Stabilite ve muhtemelen daha iyi bir füzyon başarı oranı için greftin önüne bir plaka eklenebilir. Boyun fıtığında Servikal yapay disk replasmanı Bir ACDF cerrahisinde olduğu gibi, yapay bir disk replasman ameliyatı, etkilenen diskin boynun önündeki küçük bir insizyondan çıkarılmasını içerir. Bitişik vertebraları kaynaştırmak yerine, bitişik vertebralar arasındaki disk boşluğuna yapay bir disk implante edilir. Yapay diskin amacı, orijinal diskin şeklini ve işlevini taklit etmektir. https://youtu.be/cVxeFZcUbtc Boyun Fıtığında Posterior servikal diskektomi Bu ameliyat posterior (arkadan) lomber diskektomiye benzer. Bu, sinir foramenine (sinirin spinal kanaldan çıkmak için geçtiği tünel) lateral olarak fıtıklaşan servikal diskler için makul bir yaklaşım olabilir. Bu posterior yaklaşım anterior yaklaşımdan daha zordur, çünkü bu alanda kanamaya neden olabilecek birçok damar vardır ve kanama ameliyat sırasında görselleştirmeyi sınırlar. Bu yaklaşım aynı zamanda omuriliğin daha fazla manipülasyonunu gerektirir ve daha yüksek bir komplikasyon riski oluşturur. Herhangi bir büyük ameliyatın olası riskleri ve komplikasyonları olmasına rağmen, deneyimli bir omurga cerrahı ile servikal disk cerrahisinden kaynaklanan ciddi komplikasyonlar nadirdir. En yaygın iki ameliyat, ACDF ve yapay disk replasmanı, sıkıştırılmış bir sinir kökünden kaynaklanan yayılan ağrıyı ve karıncalanmayı azaltmak açısından olumlu sonuçlara sahip güvenilir ameliyatlar olarak kabul edilir. Boyun Fıtığı Ameliyat sonrası bakım ve iyileşme Boyun Fıtığı veya yapay disk replasmanı gibi servikal omurgadaki anterior cerrahi için iyileşme, posterior prosedürlerden daha hızlı ve daha az ağrılı olma eğilimindedir. Anterior cerrahi, boynun arkasındaki daha kalın kasları kesmek yerine boynun önündeki küçük bir insizyonla yapılır. Bu nedenle, hasta genellikle aynı gün veya anterior ameliyattan sonra hastanede bir gece kaldıktan sonra eve gidebilir. Posterior servikal omurga ameliyatından sonra hastanede kalış süresi birkaç gün daha uzun olabilir. Ameliyattan önce kol ağrısı varsa, genellikle işlemden sonra oldukça hızlı bir şekilde geçer. Boyun ağrısı, özellikle prosedürün yapıldığı bölgede veya yakınında daha uzun sürebilir. Koldaki herhangi bir uyuşma veya zayıflık haftalar, aylar veya daha uzun sürebilir. Fıtıklaşmış diskin neden olduğu sinir kökü hasarının ciddiyetine bağlı olarak, bazı kol ağrısı, halsizlik ve/veya uyuşma ameliyattan sonra kalıcı olarak kalabilir. Ameliyat sonrası, çoğu omurga cerrahı bir boyun korsesi reçete eder, ancak brace tipi ve kullanım süresi değişkendir. Read the full article
0 notes
Text
Glioblastome Multiforme (GBM)

İçindekilerGlioblastome MultiformeGlioblastome - Prevalans ve SıklıkGlioblastome - SemptomlarGlioblastome - TeşhisGlioblastome - DerecelendirmeGlioblastome - Tedavi seçenekleri Glioblastome Multiforme Glioblastome multiforme (GBM) (glioblastoma olarak da adlandırılır),beyindeki sinir hücrelerinin sağlığını destekleyenyıldız şeklindeki glial hücrelerden (astrositler ve oligodendrositler)gelişen,hızlı büyüyen bir gliomdur . GBM genellikle IV . Derece astrositom olarak adlandırılır . Bunlar , hızla büyüyen ve genellikle yakındaki beyin dokusuna yayılan en invaziv glial tümör türüdür . GBM’ler beyinde “de novo” ortaya çıkabilir veya daha düşük dereceli astrositomlardan veya oligodendrogliomlardan gelişebilir . Yetişkinlerde GBM en sık serebral hemisferlerde , özellikle de beynin frontal ve temporal loblarında görülür . GBM, tipik olarak tanıdan sonraki ilk 15 ayda ölümle sonuçlanan yıkıcı bir beyin kanseridir. GBM’ler, aşağıdaki özelliklerden dolayı benzersiz tedavi zorlukları sunan biyolojik olarak agresif tümörlerdir: - Beyindeki tümörlerin lokalizasyonu - Geleneksel tedaviye doğal direnç - Beynin kendini onarma kapasitesinin sınırlı olması - Kötü huylu hücrelerin komşu beyin dokusuna göçü - Etkili ilaç dağıtımını engelleyen değişken olarak bozulmuş tümör kan beslemesi - Tümörün etrafında sıvı birikmesine neden olan tümör kılcal sızıntısı; (peritümöral ödem ) ve intrakraniyal hipertansiyon - Tedaviye sınırlı yanıt - Gliomalara yönelik tedavilerin sonuçta ortaya çıkan nörotoksisitesi Glioblastome - Prevalans ve Sıklık Ulusal Kanser Enstitüsü 22850 yetişkin (12630 erkek ve 10280 kadın) 2015 yılında beyin ve diğer sinir sistemi kanseri teşhisi konuldu Ayrıca 2015 yılında, bu tanıların 15320 ölümüne neden olduğunu tahmin tahmin ediyor. GBM, yılda 100.000 yetişkin başına iki ila üç insidansa sahiptir ve tüm birincil beyin tümörlerinin yüzde 52’sini oluşturur. Genel olarak, GBM beynin tüm tümörlerinin ( birincil ve metastatik ) yaklaşık yüzde 17’sini oluşturur . Bu tümörler, 45 ile 70 yaşları arasındaki yetişkinlerde görülme eğilimindedir. 2005 ile 2009 arasında, beyin kanserinden ve merkezi sinir sisteminin diğer alanlarından kaynaklanan ortalama ölüm yaşı 64’tür. Glioblastome - Semptomlar Semptomlar beyin tümörünün konumuna göre değişir, ancak aşağıdakilerden herhangi birini içerebilir: - Kalıcı baş ağrıları - Çift veya bulanık görme - Kusma - İştah kaybı - Ruh hali ve kişilikteki değişiklikler - Düşünme ve öğrenme yeteneğindeki değişiklikler - Yeni nöbet başlangıcı - Kademeli başlangıçtaki konuşma zorluğu https://youtu.be/m6LqQwvXZ5M Glioblastome - Teşhis Gelişmiş görüntüleme teknikleri, beyin tümörlerinin yerini çok doğru bir şekilde belirleyebilir. Teşhis araçları arasında bilgisayarlı tomografi��(CT veya CAT taraması) ve manyetik rezonans görüntüleme (MRI) bulunur. İntraoperatif MRI, doku biyopsilerine ve tümörün çıkarılmasına rehberlik etmek için ameliyat sırasında da yararlı olabilir. Tümörün kimyasal profilini incelemek için manyetik rezonans spektroskopisi (MRS) kullanılır ve pozitron emisyon tomografisi (PET taraması) tümör nüksünü tespit etmeye yardımcı olur. Glioblastome - Derecelendirme Bir BT veya MRI taramasında bir beyin tümörü tespit edildikten sonra, bir beyin cerrahı biyopsi için tümör dokusunu alır ve doku bir nöropatolog tarafından incelenir .Tümör dokusunun mikroskop altında analizi, tümöre bir isim, derece atamak ve aşağıdaki sorulara cevap vermek için kullanılır:Tümör hangi tür beyin hücresinden ortaya çıktı? (Tümörün adı bundan türetilmiştir; örneğin astrositomlar astrositlerden ortaya çıkar.)Tümör hücrelerinde hızlı büyüme belirtileri var mı? Tümör içinde prognoza yardımcı olabilecek ve / veya tedavi için bir hedef oluşturabilecek herhangi bir spesifik genetik mutasyon var mı? Tümör adı ve derecesi, tedavi seçeneklerini belirlemeye yardımcı olur ve ayrıca prognoz hakkında önemli bilgiler sağlar. Glioblastome - Tedavi seçenekleri GBM’lerin tedavisinin temel dayanağı cerrahidir, ardından radyasyon ve kemoterapidir . Cerrahinin birincil amacı, normal nörolojik fonksiyon için gerekli olan çevredeki normal beyin dokusuna (motor beceriler, konuşma ve yürüme yeteneği gibi) zarar vermeden mümkün olduğunca fazla tümörün çıkarılmasıdır. Bununla birlikte, GBM’ler, çevredeki dokuları istila eden ve tümörün tamamen çıkarılmasını imkansız kılan, göç eden, sızan tümör hücrelerinin bir bölgesi ile çevrilidir. Cerrahi, beyindeki katı tümör dokusu miktarını azaltma, radyasyona ve / veya kemoterapiye dirençli olabilen tümörün merkezindeki hücreleri çıkarma ve kafa içi basıncı azaltma yeteneği sağlar. Cerrahi, tümörün küçültülmesini sağlayarak, bazı hastaların ömrünü uzatma ve kalan yaşam kalitesini artırma becerisi taşır. Çoğu durumda, cerrahlar kafatasını açarak tümör bölgesine ulaşmak için kraniyotomi yaparlar . Bu, bilgisayar destekli görüntü rehberliğinde ve bazen motor, duyusal ve konuşma / dil korteksinin konumlarını belirlemek için ameliyat sırasında haritalama teknikleri kullanılarak sıklıkla yapılır . İntraoperatif haritalama genellikle hasta uyanıkken ameliyatı ve operasyon sırasında dil işlevinin anatomisini haritalandırmayı içerir. Doktor daha sonra tümörün hangi kısımlarının rezeke edilmesinin güvenli olduğuna karar verir. Ameliyattan sonra yara iyileştiğinde radyasyon tedavisine başlanabilir. Radyasyon tedavisinin amacı, çevreleyen normal beyin dokusuna sızmış kalan tümör hücrelerini seçici olarak öldürmektir. Olarak standart harici ışın radyasyon tedavisi , radyasyon standart doz “fraksiyon” çoklu oturumları tümör infiltre edilen hücrelerin bölgesini tedavi etmek amacıyla bir farkla aynı zamanda, tümör alanına teslim edilir. Her tedavi hem sağlıklı hem de normal dokuya zarar verir. Bir sonraki tedavi verildiğinde, normal hücrelerin çoğu hasarı onardı, ancak tümör dokusu onarmadı. Bu işlem, genellikle haftada beş gün, günde bir kez verilen toplam 10 ila 30 tedavi için tekrarlanır; tümör tipine bağlı olarak. Radyasyon tedavisinin kullanımı çoğu hastaya tek başına ameliyat veya en iyi destekleyici bakıma kıyasla daha iyi sonuçlar ve daha uzun sağkalım oranları sağlar. Radyocerrahi, radyasyon dozunu çevreleyen beyne en aza indirirken, radyasyonu tümör bölgesine odaklamak için özel radyasyon dağıtım sistemleri kullanan bir tedavi yöntemidir. Radyocerrahi, genellikle MRS veya PET taramalarından elde edilen ek bilgiler kullanılarak, tümör nüksü için seçilmiş vakalarda kullanılabilir. GBM’nin ilk tedavisinde nadiren kullanılır. Kemoterapi gören hastalara tümör hücrelerini öldürmek için tasarlanmış özel ilaçlar verilir. İlaç temozolomid ile kemoterapi, GBM için mevcut tedavi standardıdır. İlaç genellikle radyasyon tedavisi sırasında her gün ve daha sonra radyasyondan sonra altı ila 12 döngü boyunca uygulanır. Her döngü 28 gün sürer, temozolomid her döngünün ilk beş günü verilir, ardından 23 gün dinlenme yapılır. Kemoterapinin amacı uzun süreli tümör kontrolü iken, bunu hastaların sadece yaklaşık yüzde 20’sinde yapar. Tümör nüksü için başka kemoterapi formları önerme kararı, hastanın genel sağlığına, tümör tipine ve kanserin boyutuna bağlıdır. Kemoterapiyi düşünmeden önce, hastalar bunu onkologları ve / veya nöro-onkologları ile tartışmalıdır. Cerrahinin, radyasyonun ve kemoterapinin GBM tümörlerinin uzun süreli remisyonuyla sonuçlanması olası olmadığından , araştırmacılar her zaman ilk basamak tedavi başarısız olduğunda yenilikçi yeni tedavilerin kullanımını araştırıyorlar. Bu yeni tedaviler klinik deneylerde yapılır . Bu tedavilerin bir kısmı, beyin tümörü tedavilerinde uzmanlaşmış merkezlerde araştırma temelinde mevcuttur. Bunlar arasında gen tedavisi, yüksek düzeyde odaklanmış radyasyon tedavisi, immünoterapi ve aşılarla birlikte kullanılan kemoterapiler bulunur.. Bu araştırma tedavilerinin bazıları ümit vaat ederken, son otuz yılda uygulanan en etkili tedavilerin GBM hastalarının medyan sağkalımını ortalama sadece üç ay artırdığını belirtmek önemlidir. Glioblastome Multiforme (GBM) tanılı hastaların ne kadar yaşam süresi vardır?Optimal tedavi yöntemleri ile ortalama 18 - 24 aydırçGlioblastome Multiforme tamamen iyileşebilen bir tümör müdür?Ne yazık ki mevcut tıbbi bilgiler ile genellikle tamamen iyileşmesi mümkün görünmemektedir. Read the full article
0 notes






